Не получается забеременеть? Возможные причины ✅ Информация для пациентов от экспертов Санмедэксперт
Женская репродуктивная система невероятно сложна и хрупка, и в ее работе порой, к сожалению, случаются сбои. Многие женщины, стремящиеся к материнству, обнаруживают, что забеременеть не всегда так легко, как об этом рассказывают подруги. Если вам не удалось увидеть долгожданные две полоски сразу после первых незащищенных половых актов, это, конечно, не должно вызывать у вас тревоги. Но вот когда беременность при условии регулярной половой жизни не наступает в течение года-полутора, это, безусловно, повод насторожиться.
Среди специалистов нашей клиники – грамотные гинекологи, андрологи, репродуктологи, которые назначат вам необходимые обследования и в случае необходимости назначат лечение. Мы помогли уже десяткам пар обзавестись долгожданным потомством.
Почему не получается?
Причин, по которым не удается забеременеть, может быть множество. Во-первых, следует упомянуть мужской и женский фактор – расстраиваться первыми обычно начинают женщины, но примерно в половине случаев именно мужчина в паре становится причиной бесплодия.
Мужской фактор
Среди причин мужского бесплодия лидируют:
- Нарушения активности и жизнеспособности сперматозоидов
- Резкое снижение количества сперматозоидов
- Нарушения в работе семявыносящих путей
- Нарушения гормонального баланса
- Последствия перенесенных воспалительных процессов (уретрит, простатит) и инфекций (включая ЗППП.). К этой же группе следует отнести последствия свинки.
- Патологии развития репродуктивных органов
- Травмы половых органов
- Сосудистые нарушения, в первую очередь варикоцеле (расширение вен яичка)
Большая часть этих проблем при своевременном вмешательстве специалиста может быть успешно решена. Мужское здоровье – не только основа полноценной сексуальной жизни, но и залог нормальной фертильности. Кроме ряда стандартных анализов (общего анализа крови и мочи, которые показывают общее здоровье организма, присутствие или отсутствие скрытых воспалений) и осмотра, наши врачи, как правило, назначают спермограмму – исследование, с помощью которого можно объективно оценить качество спермы.
Женский фактор
Женское бесплодие специалисты делят на первичное и вторичное: в первом случае речь идет о том, что женщина, ведущая половую жизнь, не беременеет. Как правило, причиной являются патологии строения репродуктивных органов, хромосомные нарушения. Во втором случае бесплодие можно назвать «приобретенным»: виновниками чаще всего становятся перенесенные инфекции и воспалительные процессы, эндокринные нарушения и сбои, последствия абортов.
Чаще всего забеременеть не удается по причине:
- Непроходимости маточных труб
- Гормональных нарушений (неправильной работы яичников, щитовидной железы, надпочечников). «Чемпион» среди эндокринных нарушений – поликистоз яичников.
- Гинекологических заболеваний и их последствий (к этой группе можно отнести эндометриоз, эрозию шейки матки, цервицит).
- Перенесенных инфекционных заболеваний (включая ЗППП).

- Осложнений после гинекологических операций.
Гораздо реже встречается так называемое иммунологическое бесплодие: в этом случае женский организм вырабатывает антитела к сперме партнера. Еще более редкий случай – ранний климакс: у некоторых женщин в молодом возрасте по невыясненным причинам функция яичников угасает. В обоих случаях стать мамой естественным путем почти невозможно, но современные репродуктивные технологии помогают успешно справиться с проблемой.
Смешанный фактор
Существуют также и общие причины бесплодия, которые касаются обоих партнеров. Мудрый организм не даст состояться зачатию в том случае, если у одного или обоих будущих родителей ослаблен иммунитет, присутствуют нарушения в питании (даже «невинный» кофеин в чрезмерных количествах может стать препятствием к тому, чтобы обзавестись потомством). Кстати, количество и качество половых актов тоже имеет значение: слишком редкий или, напротив, слишком частый секс снижает вероятность зачатия.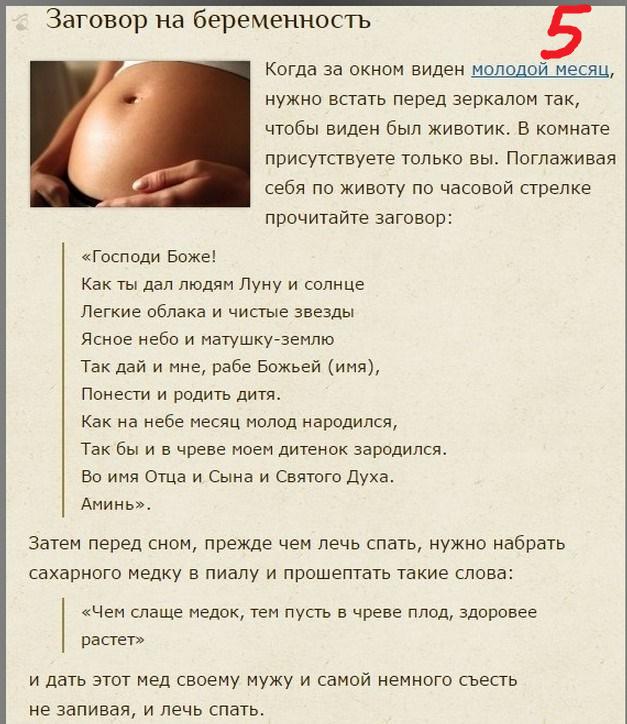
Еще один важный фактор – это возраст. С годами и женщинам, и мужчинам сложнее зачать ребенка, это объективный факт. Постепенное снижение способности яйцеклеток к оплодотворению и снижение качества спермы начинают проявляться уже примерно в возрасте 35-40 лет.
Что делать?
Понять, что именно препятствует пополнению в семье в вашем случае, можно лишь проанализировав состояние здоровья обоих партнеров. К счастью, сегодня медицина располагает десятками методов, которые помогают преодолеть все препятствия на пути к рождению ребенка. Трубное бесплодие, иммунологическое бесплодие, которые раньше практически ставили крест на том, чтобы зачать детей, сегодня больше не повод для отчаяния: на помощь приходят вспомогательные репродуктивные технологии: искусственная инсеминация, ЭКО, ИКСИ. С помощью этих методов зачатие происходит в условиях клиники (в случае с ЭКО и ИКСИ – экстракорпорально), но в остальном его механизм ничем не отличается от природного.
Если причиной невозможности зачать ребенка стали гормональные нарушения, это тоже поправимо: современные препараты помогают «настроить» работу яичников, нормализовать цикл, стимулировать овуляцию, улучшить качество спермы.
Неплохую службу может сослужить работа с психологом: бывает и так, что полностью здоровые молодые мужчина и женщина не могут стать родителями по непонятной для медиков причине. В ряде случаев оказывается, что стресс, сложные отношения между партнерами, конфликты в семье препятствуют долгожданной беременности.
Удивительно, но факт: многие пары становятся родителями лишь после того, как перестают настойчиво «работать» над этим. Поэтому первое, что мы обычно рекомендуем – это отпустить ситуацию, постараться наладить отношения в семье. Отличный способ сделать это – съездить вместе в отпуск, восполнить запас витаминов и приятных впечатлений, и ваш будущий малыш не заставит себя долго ждать.
Вторичное бесплодие у мужчин: причины, диагностика и лечение
Ошибочно считать бесплодие исключительно женской историей. Примерно половина всех случаев безуспешного планирования беременности объясняется проблемами в организме потенциального отца. При этом у него уже могут быть дети – это никак не страхует от снижения способности к деторождению. К счастью, сегодня врачи умеют диагностировать и лечить вторичное бесплодие.
К счастью, сегодня врачи умеют диагностировать и лечить вторичное бесплодие.
Распространенность проблемы
Бесплодие – это когда у пары не получается забеременеть в течение 12 месяцев, несмотря на регулярный секс без использования средств контрацепции. Регулярный – означает как минимум два половых акта в неделю. В возрасте 35 лет и старше о бесплодии можно говорить уже через полгода безуспешных попыток зачатия.
Считается, что около 13 из 100 пар не способны самостоятельно зачать ребенка при регулярном сексе без предохранения. Препятствием для наступления беременности становятся разные заболевания, особенности организма и даже естественные процессы (снижение фертильности с возрастом). Отсутствие результата при планировании ребенка может объяснятся проблемами в организме партнерши (женский фактор) или партнера (мужской фактор). Во многих случаях проблемы с репродуктивной функцией есть у обоих.
По данным ESHRE (Европейской ассоциации репродукции человека и эмбриологии) 20-30% случаев в структуре бесплодного брака объясняются мужским фактором, 20-35% — женским, 25-40% — проблемами у обоих партнеров. В Клинических рекомендациях EAU (Европейской ассоциации урологов) указано, что у 50% бесплодных пар присутствуют проблемы со стороны партнера.
В Клинических рекомендациях EAU (Европейской ассоциации урологов) указано, что у 50% бесплодных пар присутствуют проблемы со стороны партнера.
Мужское бесплодие бывает первичным и вторичным. О первичном говорят, если партнерши мужчины никогда не беременели. Вторичное – это когда хотя бы одна беременность была, неважно, с каким исходом (даже если она замерла или прервалась, все равно считается).
Вторичное бесплодие широко распространено. Тем не менее, рассуждения вроде «Раз у меня есть ребенок от первого брака, значит, с детородной функцией полный порядок, пусть проверяется она» распространены. Из-за подобных заблуждений может откладываться обследование будущего папы и задерживаться лечение. Тем временем у женщины снижается овариальный резерв и шансы стать родителями становятся еще меньше.
Механизм, виды и предпосылки развития вторичного бесплодия
Со вторичным бесплодием может столкнуться практически каждый третий мужчина, и тот факт, что у него уже есть дети, в данном случае не играет никакой роли.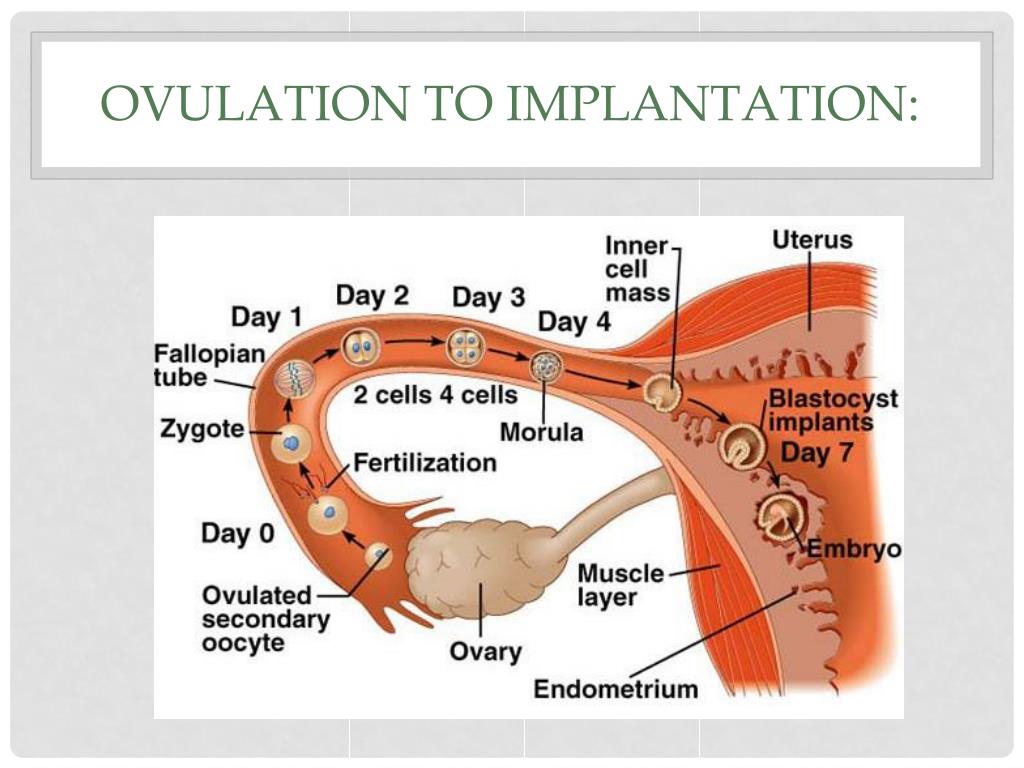
Фертильность – сложная область. Чтобы партнерша забеременела, должно сложиться несколько условий.
- Организм будущего папы должен произвести здоровую сперму. Первоначальные условия для этого создаются в период созревания, когда формируются детородные органы. На момент планирования беременности по крайней мере одно из яичек должно функционировать правильно, а тело должно вырабатывать тестостерон и другие гормоны, чтобы запускать и поддерживать выработку семенной жидкости.
- Сперматозоиды должны попасть в эякулят. После выработки клеток в яичках, они транспортируются по тонким трубкам до тех пор, пока не смешаются с семенной жидкостью и не будут эякулированы. Чем больше клеток в эякуляте, тем выше вероятность, что один из них оплодотворит яйцеклетку партнерши.
- Гаметы будущего папы должны быть функциональными и способными двигаться.
 Им предстоит непростая задача – добраться до яйцеклетки через половые пути и матку женщины.
Им предстоит непростая задача – добраться до яйцеклетки через половые пути и матку женщины.
Соответственно, снижение фертильности (способности стать отцом) проявляется разными отклонениями в параметрах эякулята.
- В нем недостаточно (меньше 15 миллионов в 1 мл спермы) или совсем нет сперматозоидов. Когда в сперме нет репродуктивных клеток, вероятность оплодотворения нулевая, когда их мало, шансы снижены.
- Слишком медленные сперматозоиды – таким сложно добраться до маточных труб, где происходит оплодотворение.
- Слишком много гамет с неправильным строением (морфологией). Клетки с искривленной головкой, без акросомы или ядра, с закрученным хвостом, с искривленной шейкой, с двумя головами или хвостами — патологические, не пригодные для оплодотворения. Какое-то количество патологических клеток в эякуляте – это нормально. Но если их слишком много, шансы на зачатие снижены или отсутствуют вовсе.
- Репродуктивные клетки не способны к оплодотворению из-за воздействия антиспермальных тел.

Есть общая классификация бесплодия, основанная на причинах, которые привели к снижению фертильности.
- Секреторное – нарушение выработки сперматозоидов. Может быть вызвано варикоцеле, половыми инфекциями, паховой грыжей.
- Обтурационное – закупорка семявыводящих протоков. Может быть обусловлено опухолью или кистой в области мошонки, рубцами после травмы или операции, воспалительными процессами.
- Иммунологическое – выработка антител к собственным репродуктивным клеткам. Антитела затрудняют их движение и вызывают гибель.
- Эндокринное – гормональные сбои в организме. Вызываются неправильной работой половых желез, щитовидной железы. Может быть следствием сахарного диабета, нарушениями в гипоталамо-гипофизарной системе. Особенно сильно работа репродуктивной системы зависит от выработки тестостерона.
- Идиопатическое – если показатели эякулята снижены, но причин выявить не удалось, такое бесплодие считается идиопатическим.
 К нему, по данным Европейской ассоциации урологов, относится 30-40% всех случаев.
К нему, по данным Европейской ассоциации урологов, относится 30-40% всех случаев.
Теперь остановимся на конкретных причинах снижения фертильности, распространенных в большей или меньшей степени.
Варикоцеле
Варикоцеле – варикозное расширение вен семенного канатика. Чаще бывает односторонним, реже двусторонним. Варикоцеле – распространенная патология, по данным Всемирной организации здравоохранения она встречается у 15-17% представителей сильного пола. Варикоцеле не угрожает жизни, часто не проявляет себя симптомами, но является одной из самых частых причин вторичного бесплодия – обнаруживается у 80% мужчин с этим диагнозом!
Застой венозной крови при варикоцеле ведет к развитию патологических изменений, следствием которых может стать ухудшение сперматогенеза. Повышение температуры мошонки может привести атрофии яичек, запустить выработку антиспермальных антител. Нарушается выработка сперматозоидов, уменьшается их количество, ухудшается качество.
Подробно про варикоцеле
Инфекции и воспалительные процессы
Некоторые инфекционные и воспалительные заболевания непосредственно препятствуют выработке спермы или ухудшают ее качество. Другие вызывают образование рубцов, блокирующих прохождение гамет. К таким последствиям, может привести, например, воспаление яичек (орхит) или их придатков (эпидидимит). Сам эпидидимит в свою очередь может быть последствием незамеченного вовремя и невылеченного хламидиоза. Половые инфекции, перешедшие в хроническую форму, – настоящий бич для репродуктивной системы!
Другие вызывают образование рубцов, блокирующих прохождение гамет. К таким последствиям, может привести, например, воспаление яичек (орхит) или их придатков (эпидидимит). Сам эпидидимит в свою очередь может быть последствием незамеченного вовремя и невылеченного хламидиоза. Половые инфекции, перешедшие в хроническую форму, – настоящий бич для репродуктивной системы!
Травмы и операции
Травмы половых органов и некоторые операции (хирургические вмешательства на яичках, предстательной железе, обширные операции по поводу заболеваний брюшной полости) могут привести к образованию преграды для попадания репродуктивных клеток в семенную жидкость.
Ретроградная эякуляция
При ретроградной эякуляции семенная жидкость во время оргазма попадает в мочевой пузырь, а куда положено. Это нарушение может быть следствием диабета, травм позвоночника, операций на мочевом пузыре, предстательной железе, уретре.
Применение определенных медицинских препаратов
Заместительная терапия тестостероном, длительное использование анаболических стероидов, химиотерапия при онкологических заболевания, некоторые лекарства от артрита могут нарушать сперматогенез и снижать фертильность.
Перегрев яичек
Если температура мошонки длительное время повышена, это может ухудшить процесс выработки спермы и ее оплодотворяющую способность. Есть данные, что всего лишь частые посещения сауны и бани могут временно уменьшить количество клеток в эякуляте и их подвижность. Считается, что сидячий образ жизни, ношение тесного белья также могут негативно отразиться на сперматогенезе.
Вредные привычки
Увлечение алкоголем может снизить уровень тестостерона, вызвать эректильную дисфункцию и ухудшить сперматогенез. У курящих концентрация сперматозоидов в эякуляте ниже, чем у некурящих.
Ожирение
Ожирение оказывает комплексное негативное влияние на фертильность – воздействует непосредственно на сперматогенез и приводит к гормональным изменениям, которые негативно сказываются на репродуктивной функции.
Комментарий репродуктолога «Линии жизни» Анны Александровны Ильиной о влиянии избыточной массы тела на фертильность:
«Влияние лишнего веса на репродукцию у мужчин связано с процессами ароматизации. Это такая химическая реакция, которая превращает андрогены в эстрогены. И если имеется избыток жировых клеток, то этот процесс идет сильнее. Соответственно, тестостерон превращается в эстрадиол, вследствие чего возникает недостаток тестостерона в организме. Это корень всех проблем, потому что дальше запускается каскад реакций: повышается ДНК-фрагментация сперматозоидов, ухудшается качество и уменьшается количество нормальных клеток в эякуляте, что приводит к снижению оплодотворяющей способности спермы.
Это такая химическая реакция, которая превращает андрогены в эстрогены. И если имеется избыток жировых клеток, то этот процесс идет сильнее. Соответственно, тестостерон превращается в эстрадиол, вследствие чего возникает недостаток тестостерона в организме. Это корень всех проблем, потому что дальше запускается каскад реакций: повышается ДНК-фрагментация сперматозоидов, ухудшается качество и уменьшается количество нормальных клеток в эякуляте, что приводит к снижению оплодотворяющей способности спермы.
Еще при ожирении увеличивается температура мошонки, что снижает подвижность сперматозоидов. Также мы знаем, что ожирение нередко сопровождается эректильной дисфункцией».
Когда пора записываться к врачу?
Есть ли какие-то признаки, по которым можно заподозрить неспособность к деторождению? С чем бы не был связан мужской фактор – плохой выработкой спермы или ее низким качеством, закупоркой семявыводящих протоков, неспособностью половых клеток к оплодотворению под воздействием антиспермальных антител – чаще всего он проявляет себя только неудачными попытками зачатия.
Есть все основания подозревать, что с репродуктивной функцией мужчины, женщины или обоих партнеров что-то не так, и срочно обращаться к репродуктологу, если:
- год активных попыток зачатия не приводит к беременности (в возрасте партнерши 35 лет и старше срок сокращается до полугода).
Но могут быть и тревожные сигналы. Будущим папам не стоит ждать полгода-год:
- при проблемах с эрекцией или эякуляцией, низком либидо;
- при боли, дискомфорте, уплотнениях или припухлости в области яичек;
- если в прошлом были проблемы с яичками или простатой, операции в паху, на яичках, мошонке или пенисе.
В таких случаях нужно записаться к урологу-андрологу.
Нельзя забывать о факторах, повышающих риски развития вторичного бесплодия:
- избыточный вес или ожирение;
- возраст — у мужчин фертильность тоже снижается с годами, хотя позже и медленнее, чем у их партнерш;
- ИППП – важно не пропустить и вовремя пролечить инфекцию, чтобы она не перешла в хроническую форму;
- курение и алкоголь;
- внешние факторы ― тепло, токсины и химические вещества.

Диагностика вторичного бесплодия
Чтобы преодолеть трудности с зачатием, сначала надо выяснить, чем они вызваны. Диагностика в Центре репродукции «Линия жизни» начинается с приема репродуктолога, на который мы ждем и будущую маму, и будущего папу. Важно понять, в чем причина бесплодного брака – в сниженной фертильности у него, проблемах у нее или неполадки в репродуктивной системе есть у обоих.
Репродуктолог – врач-гинеколог со специализацией на решении проблем с деторождением. Он занимается выявлением предпосылок бесплодия в паре, лечением женщины, проведением программ ВРТ, если они показаны для достижения беременности.
Главный лабораторный анализ на способность к отцовству – спермограмма. Она показывает, насколько вероятно зачатие. Пациент сдает семенную жидкость путем мастурбации, биоматериал передается в лабораторию, и там проходит макроскопические и микроскопические исследования. Спермограмма показывает количество сперматозоидов в эякуляте, позволяет посмотреть на их форму (морфологию) и подвижность, другие важные параметры.
Подробно про спермограмму
Обязательным исследованием эякулята наряду со спермограммой в нашей клинике является MAR-тест. Он дает возможность посчитать клетки, покрытые антиспермальными антителами. MAR-тест нужен для подтверждения или исключения иммунного фактора.
В идеале на консультацию репродуктолога паре лучше приходить с уже сделанными спермограммой и MAR-тестом. Доктор побеседует с обоими партнерами, выяснит анамнез, историю лечения (если она была), спросит о проблемах со здоровьем, сделает УЗИ органов малого таза будущей маме, проанализирует результаты спермограммы и MAR-теста.
Мужчине доктор задает вопросы о травмах, операциях, инфекциях, которые могли отразиться на фертильности. Также специалиста интересует информация о сексуальной жизни. Основываясь на этих данных, репродуктолог ставит предварительный диагноз, назначает дополнительные диагностические мероприятия.
Если спермограмма показывает отклонения от нормы, репродуктолог просит пациента еще раз сдать биоматериал. Сперма очень чувствительна к внешним воздействиям и образу жизни. Важно убедиться, что дело не в том, что мужчина перегрелся перед сдачей биоматериала или недавно закончил курс антибиотиков (антибактериальные препараты могут временно снизить качество семенной жидкости). Выводы о бесплодии делаются только в том случае, если вторая спермограмма повторяет результаты первой.
Сперма очень чувствительна к внешним воздействиям и образу жизни. Важно убедиться, что дело не в том, что мужчина перегрелся перед сдачей биоматериала или недавно закончил курс антибиотиков (антибактериальные препараты могут временно снизить качество семенной жидкости). Выводы о бесплодии делаются только в том случае, если вторая спермограмма повторяет результаты первой.
В таких ситуациях репродуктолог направляет будущего папу к урологу-андрологу для дополнительного обследования и терапии. А сам продолжает заниматься его партнершей, если в этом есть необходимость.
У уролога пациента ждет беседа с врачом, осмотр и, скорее всего, ряд диагностических мероприятий. Специалист может назначить:
- анализы крови – общий, определение уровня гормонов, важных для репродуктивной функции (тестостерон, лютеинизирующий и фолликулостимулирующий гормоны), на ВИЧ, сифилис и др.
- Мазки из уретры на ИППП (хламидиоз и т.д.).
- УЗИ – позволяет выявить опухоли и другие изменения в органах мошонки.
 Может быть назначено трансректальные УЗИ (ТРУЗИ). Для проведения такого исследования через анальное отверстие вводится тонкая трубка. ТРУЗИ позволяет осмотреть предстательную железу, увидеть заблокированные семявыносящие протоки. Допплерография сосудов мошонки – еще одно ультразвуковое исследование, применяемое в диагностике вторичного бесплодия. С его помощью можно увидеть варикоцеле.
Может быть назначено трансректальные УЗИ (ТРУЗИ). Для проведения такого исследования через анальное отверстие вводится тонкая трубка. ТРУЗИ позволяет осмотреть предстательную железу, увидеть заблокированные семявыносящие протоки. Допплерография сосудов мошонки – еще одно ультразвуковое исследование, применяемое в диагностике вторичного бесплодия. С его помощью можно увидеть варикоцеле. - Исследование ДНК-фрагментации сперматозоидов – анализ повреждений ДНК репродуктивных клеток. Целостность ДНК гамет — важный показатель фертильности, от него зависит возможность иметь здоровых детей.
- Консультации узких специалистов. Если возникнет необходимость, андролог может направить будущего папу к специалистам других профилей – например, к эндокринологу для коррекции гормонального фона.
Только после того, как будет представлена полная картина состояния здоровья будущего папы и уточнена этиология бесплодия, доктор может провести анализ ситуации и выбрать наиболее эффективную терапию.
Лечение
В ЭКО клинике «Линия жизни» тактику преодоления бесплодия планирует и реализует опытный уролог-андролог вместе с лечащим репродуктологом пары. Подход к каждому пациенту – индивидуальный. Разработка стратегии основывается на факторах бесплодия, конкретных предпосылках, вызвавших снижение фертильности у будущего папы, оценке женской фертильности. Обязательно учитывается возраст пары, особенности ситуации пациентов.
У некоторых будущих пап получается обойтись без лечения как такового. Если к отклонениям в спермограмме привели неблагоприятные внешние факторы или избыточный вес, то врач может порекомендовать изменения в образе жизни, которые приведут к восстановлению фертильности.
Но в большинстве случаев нужна медицинская помощь. Это может быть лечение:
- консервативное — применение антибактериальных, противовоспалительных, гормональных и других препаратов;
- хирургическое — препятствие для зачатия устраняется хирургическим путем;
- смешанное — комбинируются разные лечебные подходы.

Если причина в наличии хронического воспалительного или инфекционного заболевания, наряду с противовоспалительными лекарственными препаратами и антибиотиками, применяют витамины и средства общеукрепляющего действия. Нередко после курса препаратов паре быстро удается забеременеть самостоятельно.
Секреторное бесплодие вызывают появившиеся проблемы с выработкой репродуктивных клеток: их количеством и качеством. Врач, соответственно, назначит лечение, стимулирующее сперматогенез.
В случаях, когда к вторичному бесплодию привела длительная интоксикация или химиотерапия, вполне возможно вернуть нормальный сперматогенез вскоре после завершения полного курса соответствующего консервативного лечения и реабилитации.
К обтурационному бесплодию приводят нарушения, связанные с выведением семени. Проводится попытка возобновления проходимости семявыносящих протоков путем оперативного вмешательства. Если к отклонениям в спермограмме привело варикоцеле, для устранения варикозного расширения вен проводится микрохирургическая операция. Через несколько месяцев после вмешательства функции яичка могут полностью восстановиться.
Через несколько месяцев после вмешательства функции яичка могут полностью восстановиться.
Если же попытки восстановить репродуктивные функции оказываются безуспешными, приходит очередь методов ВРТ – ЭКО и других вспомогательных репродуктивных технологий. Бывает, что врачи рекомендуют ЭКО в качестве метода первой линии преодоления бесплодия – то есть, пара вступает в программу перед лечением или вместо него.
Раньше при не слишком тяжелых отклонениях в спермограмме могла применяться внутриматочная искусственная инсеминация. Сейчас принята точка зрения, что патологии сперматогенеза, даже в легкой форме, являются ограничением для ВМИ.
Когда лечение может быть нецелесообразно, и лучше сразу переходить к ЭКО?
- При неблагоприятном прогнозе – врач считает, что шансы на восстановление параметров спермограммы после медикаментозного или хирургического лечения невелики. Если главная цель пары – стать родителями, то странно тратить время на длительное и с высокой долей вероятности малоэффективное лечение.

- При сочетании мужского фактора с женским – например, когда обтурационное бесплодие у будущего папы сочетается с трубным фактором у его партнерши.
- Если партнерше 35 лет и больше. Способность женщины к деторождению зависит от овариального резерва – количества яйцеклеток в яичниках, которые потенциально могут быть оплодотворены. Примерно с 35 лет запас яичников начинает быстро снижаться. В такой ситуации тратить месяцы на лечение и восстановление партнера – непозволительная роскошь: с низким овариальным резервом забеременеть самостоятельно не получится, и шансы на успех ЭКО будут гораздо ниже, чем сейчас.
ЭКО при вторичном мужском бесплодии
Мужской фактор – показание для ЭКО-ИКСИ. ICSI (Intra Cytoplasmic Sperm Injection, интрацитоплазматическая инъекция сперматозоида) — метод оплодотворения, который может быть включен в программу ВРТ. Был разработан для преодоления патологий сперматогенеза в начале девяностых годов прошлого века, в дальнейшем сфера применения немного расширилась.
В программе без ИКСИ оплодотворение происходит так: яйцеклетки помещается в чашку Петри вместе с тысячами сперматозоидов, дальше мужские клетки самостоятельно проникают в женские. В ЭКО с ИКСИ по-другому: эмбриолог визуально отбирает здоровые сперматозоиды и вводит их в яйцеклетки специальной микроиглой. С такой поддержкой шансы на получение качественных эмбрионов вырастают в разы! ЭКО-ИКСИ позволяет преодолевать даже самые сложные случаи вторичного бесплодия.
Если в эякуляте очень мало клеток, то их можно «накопить» и уже потом провести программу ВРТ. Будущий папа несколько раз сдает биоматериал, каждый раз его замораживают – до тех пор, пока не будет получено столько клеток, сколько требуется для хороших шансов на рождение ребенка после программы ЭКО.
Бывает, что репродуктивных клеток в эякуляте совсем нет. Эта патология сперматогенеза называется азооспермия. Но даже она не является непреодолимой преградой для отцовства. Сперматозоиды можно получить с помощью биопсии яичка или его придатков.
Вторичное бесплодие давно перестало быть приговором для отцовства. Современная медицина знает массу вариантов, как подарить родителям долгожданного малыша. В подавляющем большинстве случаев беременности можно добиться с собственным генетическим материалом. Если сперма полностью несостоятельна и восстановить ее оплодотворяющую способность нереально, репродуктолог порекомендует пациентам использовать донорский биоматериал.
Где лечить вторичное мужское бесплодие в Москве?
Приглашаем будущих пап и мам в Центр репродукции «Линия жизни»!
- Анализы в рамках диагностики бесплодия проводятся в нашей собственной лаборатории. Спермограмму и MAR-тест очень важно делать в лабораториях, которые специализируются на репродукции человека!
- В «Линии жизни» будущим папам помогает высококвалифицированный уролог-андролог. Доктор проводит обследования, назначает и контролирует консервативную терапию, владеет хирургическими методиками преодоления вторичного бесплодия.

- Тактику уролог разрабатывает вместе с репродуктологом пары. Такой подход гарантирует, что время не будет потрачено впустую. Наши врачи знают цену времени и всегда учитывают состояние овариального резерва партнерши.
- В Центре репродукции «Линия жизни» будущим родителям доступны все современные программы ВРТ, доказавшие свою эффективность.
- В клинике ведут прием эндокринолог, генетик, терапевт и специалисты других профилей.
- Наши репродуктологи и эмбриологи – настоящие звезды в своей области! Их профессионализм подтверждается отзывами пациентов и уважением коллег. Все специалисты состоят в Российской ассоциации репродукции человека (РАРЧ) и Европейской ассоциации репродукции человека и эмбриологии (ESHRE). В клинике работают кандидаты и доктора наук, совмещающие научную деятельность с ежедневной клинической практикой. Они уже помогли очень многим пациентам стать отцами. Помогут и вам!
Уточнить все вопросы по поводу лечения, узнать стоимость услуг, записаться на прием к репродуктологу или урологу можно по телефону, в онлайн-мессенджере, а также через форму записи на нашем сайте.
Женское бесплодие – симптомы и причины
Обзор
Бесплодие определяется как безуспешные попытки забеременеть при частых незащищенных половых контактах в течение как минимум года.
Бесплодие обусловлено женскими факторами примерно в одной трети случаев, а также женскими и мужскими факторами примерно в одной трети случаев. Причина либо неизвестна, либо сочетание мужских и женских факторов в остальных случаях.
Причины женского бесплодия трудно диагностировать. Существует много методов лечения, в зависимости от причины бесплодия. Многие бесплодные пары зачинают ребенка без лечения.
Товары и услуги
Симптомы
Основным симптомом бесплодия является невозможность забеременеть. Слишком длинный (35 дней и более), слишком короткий (менее 21 дня), нерегулярный или отсутствующий менструальный цикл может означать отсутствие овуляции. Других признаков и симптомов может и не быть.
Других признаков и симптомов может и не быть.
Когда обращаться к врачу
Когда обращаться за помощью, зависит от вашего возраста:
- В возрасте до 35 лет большинство врачей рекомендуют попытаться забеременеть в течение по крайней мере года до тестирования или лечения.
- Если вам от 35 до 40 лет, обсудите ваши проблемы с врачом после шести месяцев попыток.
- Если вам больше 40 лет, ваш врач может сразу же предложить обследование или лечение.
Ваш врач также может захотеть сразу же начать тестирование или лечение, если у вас или вашего партнера были известные проблемы с фертильностью, или если у вас в анамнезе были нерегулярные или болезненные менструации, воспалительные заболевания органов малого таза, повторные выкидыши, лечение рака или эндометриоз.
Причины
Чтобы наступила беременность, каждый шаг человеческого репродуктивного процесса должен происходить правильно.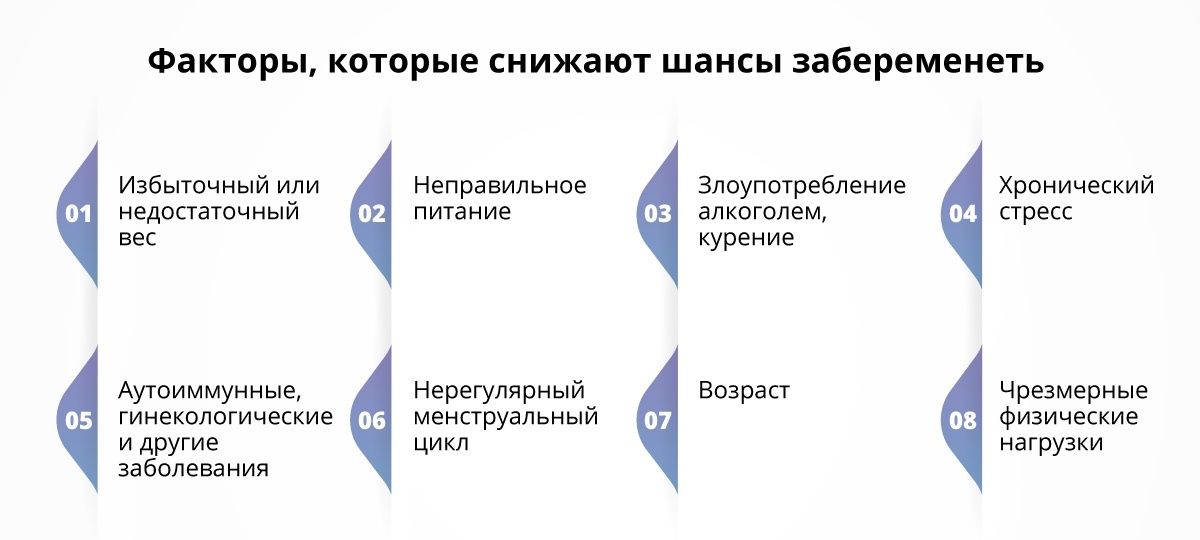 Шаги в этом процессе:
Шаги в этом процессе:
- Один из двух яичников выпускает зрелую яйцеклетку.
- Яйцеклетка попадает в маточную трубу.
- Сперматозоиды поднимаются по шейке матки, через матку и в маточную трубу, чтобы достичь яйцеклетки для оплодотворения.
- Оплодотворенная яйцеклетка проходит по фаллопиевой трубе в матку.
- Оплодотворенная яйцеклетка прикрепляется (имплантируется) к внутренней части матки и растет.
Женская репродуктивная система
Яичники, фаллопиевы трубы, матка, шейка матки и влагалище, также называемое вагинальным каналом, составляют женскую репродуктивную систему.
Оплодотворение и имплантация
Во время оплодотворения сперматозоид и яйцеклетка соединяются в одной из фаллопиевых труб, образуя зиготу. Затем зигота перемещается по фаллопиевой трубе, где превращается в морулу. Достигнув матки, морула превращается в бластоцисту. Затем бластоциста внедряется в слизистую оболочку матки, что называется имплантацией.
У женщин ряд факторов может нарушить этот процесс на любом этапе. Женское бесплодие вызвано одним или несколькими факторами, указанными ниже.
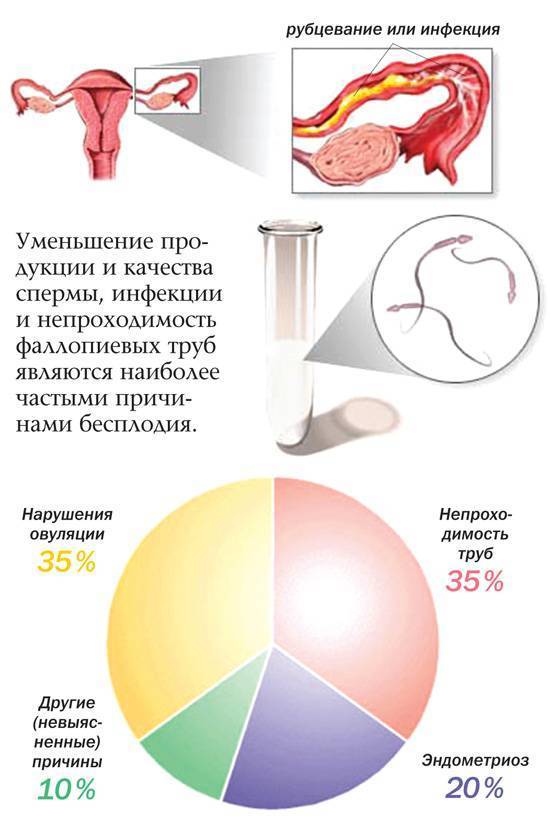
Нарушения овуляции
Нечастая овуляция или отсутствие овуляции является причиной большинства случаев бесплодия. Проблемы с регулированием репродуктивных гормонов гипоталамусом или гипофизом или проблемы в яичниках могут вызывать нарушения овуляции.
- Синдром поликистозных яичников (СПКЯ). синдром поликистозных яичников (СПКЯ) вызывает гормональный дисбаланс, который влияет на овуляцию. СПКЯ связан с резистентностью к инсулину и ожирением, аномальным ростом волос на лице или теле и акне. Это самая частая причина женского бесплодия.
- Дисфункция гипоталамуса. Два гормона, вырабатываемые гипофизом, отвечают за ежемесячную стимуляцию овуляции — фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормон (ЛГ). Чрезмерный физический или эмоциональный стресс, очень высокая или очень низкая масса тела или недавнее существенное увеличение или потеря веса могут нарушить выработку этих гормонов и повлиять на овуляцию.
 Нерегулярные или отсутствующие месячные являются наиболее распространенными признаками.
Нерегулярные или отсутствующие месячные являются наиболее распространенными признаками. - Первичная яичниковая недостаточность. Также называемая преждевременной недостаточностью яичников, это обычно вызвано аутоиммунной реакцией или преждевременной потерей яйцеклеток из яичника, возможно, в результате генетики или химиотерапии. Яичник больше не производит яйцеклетки, что снижает выработку эстрогена у женщин моложе 40 лет.
- Слишком много пролактина. Гипофиз может вызывать избыточную выработку пролактина (гиперпролактинемию), что снижает выработку эстрогена и может вызвать бесплодие. Это также может быть вызвано лекарствами, которые вы принимаете для лечения другого заболевания.
Повреждение фаллопиевых труб (трубное бесплодие)
Повреждение или закупорка фаллопиевых труб препятствуют попаданию сперматозоидов к яйцеклетке или блокируют прохождение оплодотворенной яйцеклетки в матку. Причины повреждения или непроходимости фаллопиевых труб могут включать:
- Воспалительные заболевания органов малого таза, инфекции матки и фаллопиевых труб, вызванные хламидиозом, гонореей или другими инфекциями, передающимися половым путем
- Операции в области брюшной полости или таза в анамнезе, включая операции по поводу внематочной беременности, при которых оплодотворенная яйцеклетка имплантируется и развивается не в матке, а в маточной трубе
Эндометриоз
Эндометриоз возникает, когда ткань, которая обычно растет в матке, имплантируется и растет в других местах. Этот дополнительный рост ткани — и его хирургическое удаление — может вызвать рубцевание, которое может блокировать фаллопиевы трубы и препятствовать объединению яйцеклетки и сперматозоида.
Этот дополнительный рост ткани — и его хирургическое удаление — может вызвать рубцевание, которое может блокировать фаллопиевы трубы и препятствовать объединению яйцеклетки и сперматозоида.
Эндометриоз также может нарушить имплантацию оплодотворенной яйцеклетки. Состояние также, по-видимому, влияет на фертильность менее прямым образом, например, повреждение спермы или яйцеклетки.
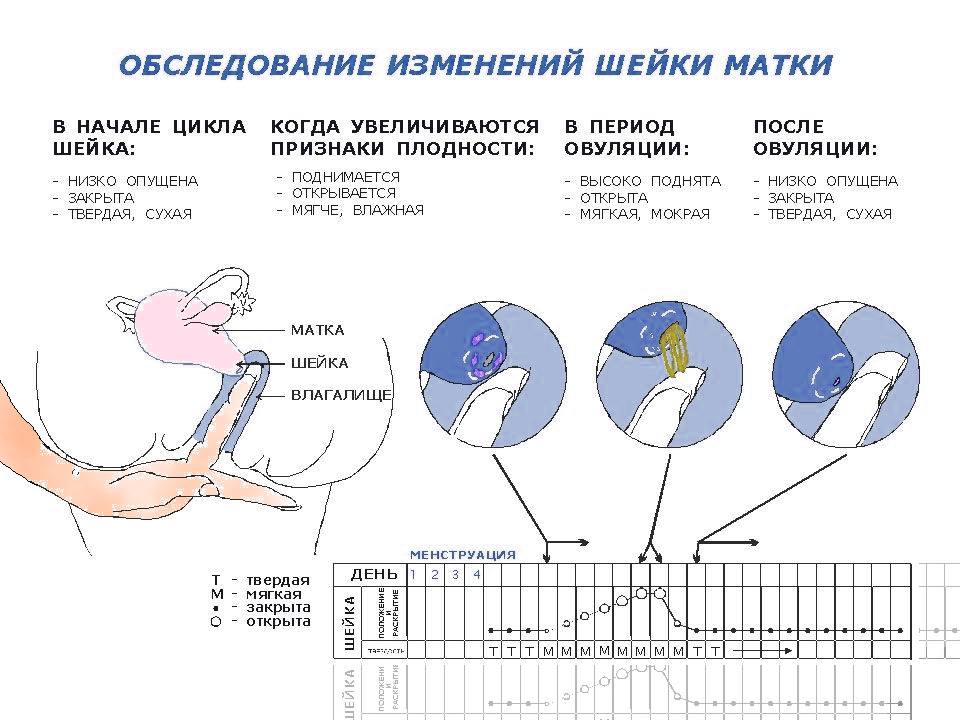
Маточные или цервикальные причины
Несколько маточных или цервикальных причин могут помешать имплантации яйцеклетки или увеличить риск выкидыша:
- Доброкачественные полипы или опухоли (фибромы или миомы) распространены в матке. Некоторые могут блокировать фаллопиевы трубы или мешать имплантации, влияя на фертильность. Однако многие женщины, у которых есть миомы или полипы, беременеют.
- Проблемы с маткой, присутствующие с рождения, такие как необычная форма матки, могут вызвать проблемы с беременностью или сохранением беременности.
- Цервикальный стеноз, сужение шейки матки, может быть вызвано наследственным пороком развития или повреждением шейки матки.

- Иногда шейка матки не может производить наилучший тип слизи, чтобы сперматозоиды могли пройти через шейку матки в матку.
Необъяснимое бесплодие
В некоторых случаях причину бесплодия так и не удается найти. Сочетание нескольких незначительных факторов у обоих партнеров может вызвать необъяснимые проблемы с фертильностью. Хотя отсутствие конкретного ответа вызывает разочарование, со временем эта проблема может решиться сама собой. Но не стоит затягивать с лечением бесплодия.
Дополнительная информация
Факторы риска
Определенные факторы могут повысить риск бесплодия, в том числе:
- Возраст. Качество и количество женских яйцеклеток с возрастом начинают снижаться. В середине 30-х годов скорость потери фолликулов увеличивается, что приводит к меньшему количеству яйцеклеток и более низкому качеству. Это затрудняет зачатие и повышает риск выкидыша.

- Курение. Помимо повреждения шейки матки и фаллопиевых труб, курение увеличивает риск выкидыша и внематочной беременности. Также считается, что это приводит к старению яичников и преждевременному истощению яйцеклеток. Бросьте курить до начала лечения бесплодия.
- Вес. Избыточный или значительно недостаточный вес может повлиять на овуляцию. Достижение здорового индекса массы тела (ИМТ) может увеличить частоту овуляции и вероятность беременности.
- Сексуальная история. Инфекции, передающиеся половым путем, такие как хламидиоз и гонорея, могут повредить фаллопиевы трубы. Незащищенный секс с несколькими партнерами увеличивает риск заражения инфекциями, передающимися половым путем, которые впоследствии могут вызвать проблемы с фертильностью.
- Спирт. Чрезмерное употребление алкоголя может снизить фертильность.
Профилактика
Женщинам, которые планируют забеременеть в ближайшее время или в будущем, могут помочь следующие советы:
- Поддерживайте здоровый вес.
 Женщины с избыточным и недостаточным весом подвержены повышенному риску нарушения овуляции. Если вам нужно похудеть, тренируйтесь умеренно. Напряженные, интенсивные упражнения более пяти часов в неделю связаны со снижением овуляции.
Женщины с избыточным и недостаточным весом подвержены повышенному риску нарушения овуляции. Если вам нужно похудеть, тренируйтесь умеренно. Напряженные, интенсивные упражнения более пяти часов в неделю связаны со снижением овуляции. - Бросить курить. Табак оказывает множественное негативное воздействие на фертильность, а также на общее состояние здоровья и здоровье плода. Если вы курите и подумываете о беременности, бросьте курить прямо сейчас.
- Избегайте алкоголя. Злоупотребление алкоголем может привести к снижению фертильности. И любое употребление алкоголя может повлиять на здоровье развивающегося плода. Если вы планируете забеременеть, избегайте употребления алкоголя и не употребляйте алкоголь во время беременности.
- Уменьшить стресс. Некоторые исследования показали, что стресс может привести к ухудшению результатов лечения бесплодия у пар. Постарайтесь уменьшить стресс в своей жизни, прежде чем пытаться забеременеть.
Женское бесплодие — симптомы и причины
Обзор
Бесплодие определяется как безуспешные попытки забеременеть при частых незащищенных половых контактах в течение как минимум года.
Бесплодие обусловлено женскими факторами примерно в одной трети случаев, а также женскими и мужскими факторами примерно в одной трети случаев. Причина либо неизвестна, либо сочетание мужских и женских факторов в остальных случаях.
Причины женского бесплодия трудно диагностировать. Существует много методов лечения, в зависимости от причины бесплодия. Многие бесплодные пары зачинают ребенка без лечения.
Товары и услуги
Симптомы
Основным симптомом бесплодия является невозможность забеременеть. Слишком длинный (35 дней и более), слишком короткий (менее 21 дня), нерегулярный или отсутствующий менструальный цикл может означать отсутствие овуляции. Других признаков и симптомов может и не быть.
Других признаков и симптомов может и не быть.
Когда обращаться к врачу
Когда обращаться за помощью, зависит от вашего возраста:
- В возрасте до 35 лет большинство врачей рекомендуют попытаться забеременеть в течение по крайней мере года до тестирования или лечения.
- Если вам от 35 до 40 лет, обсудите ваши проблемы с врачом после шести месяцев попыток.
- Если вам больше 40 лет, ваш врач может сразу же предложить обследование или лечение.
Ваш врач также может захотеть сразу же начать тестирование или лечение, если у вас или вашего партнера были известные проблемы с фертильностью, или если у вас в анамнезе были нерегулярные или болезненные менструации, воспалительные заболевания органов малого таза, повторные выкидыши, лечение рака или эндометриоз.
Причины
Чтобы наступила беременность, каждый шаг человеческого репродуктивного процесса должен происходить правильно. Шаги в этом процессе:
Шаги в этом процессе:
- Один из двух яичников выпускает зрелую яйцеклетку.
- Яйцеклетка попадает в маточную трубу.
- Сперматозоиды поднимаются по шейке матки, через матку и в маточную трубу, чтобы достичь яйцеклетки для оплодотворения.
- Оплодотворенная яйцеклетка проходит по фаллопиевой трубе в матку.
- Оплодотворенная яйцеклетка прикрепляется (имплантируется) к внутренней части матки и растет.
Женская репродуктивная система
Яичники, фаллопиевы трубы, матка, шейка матки и влагалище, также называемое вагинальным каналом, составляют женскую репродуктивную систему.
Оплодотворение и имплантация
Во время оплодотворения сперматозоид и яйцеклетка соединяются в одной из фаллопиевых труб, образуя зиготу. Затем зигота перемещается по фаллопиевой трубе, где превращается в морулу. Достигнув матки, морула превращается в бластоцисту. Затем бластоциста внедряется в слизистую оболочку матки, что называется имплантацией.
У женщин ряд факторов может нарушить этот процесс на любом этапе. Женское бесплодие вызвано одним или несколькими факторами, указанными ниже.
Нарушения овуляции
Нечастая овуляция или отсутствие овуляции является причиной большинства случаев бесплодия. Проблемы с регулированием репродуктивных гормонов гипоталамусом или гипофизом или проблемы в яичниках могут вызывать нарушения овуляции.
- Синдром поликистозных яичников (СПКЯ). синдром поликистозных яичников (СПКЯ) вызывает гормональный дисбаланс, который влияет на овуляцию. СПКЯ связан с резистентностью к инсулину и ожирением, аномальным ростом волос на лице или теле и акне. Это самая частая причина женского бесплодия.
- Дисфункция гипоталамуса. Два гормона, вырабатываемые гипофизом, отвечают за ежемесячную стимуляцию овуляции — фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормон (ЛГ). Чрезмерный физический или эмоциональный стресс, очень высокая или очень низкая масса тела или недавнее существенное увеличение или потеря веса могут нарушить выработку этих гормонов и повлиять на овуляцию.
 Нерегулярные или отсутствующие месячные являются наиболее распространенными признаками.
Нерегулярные или отсутствующие месячные являются наиболее распространенными признаками. - Первичная яичниковая недостаточность. Также называемая преждевременной недостаточностью яичников, это обычно вызвано аутоиммунной реакцией или преждевременной потерей яйцеклеток из яичника, возможно, в результате генетики или химиотерапии. Яичник больше не производит яйцеклетки, что снижает выработку эстрогена у женщин моложе 40 лет.
- Слишком много пролактина. Гипофиз может вызывать избыточную выработку пролактина (гиперпролактинемию), что снижает выработку эстрогена и может вызвать бесплодие. Это также может быть вызвано лекарствами, которые вы принимаете для лечения другого заболевания.
Повреждение фаллопиевых труб (трубное бесплодие)
Повреждение или закупорка фаллопиевых труб препятствуют попаданию сперматозоидов к яйцеклетке или блокируют прохождение оплодотворенной яйцеклетки в матку. Причины повреждения или непроходимости фаллопиевых труб могут включать:
- Воспалительные заболевания органов малого таза, инфекции матки и фаллопиевых труб, вызванные хламидиозом, гонореей или другими инфекциями, передающимися половым путем
- Операции в области брюшной полости или таза в анамнезе, включая операции по поводу внематочной беременности, при которых оплодотворенная яйцеклетка имплантируется и развивается не в матке, а в маточной трубе
Эндометриоз
Эндометриоз возникает, когда ткань, которая обычно растет в матке, имплантируется и растет в других местах. Этот дополнительный рост ткани — и его хирургическое удаление — может вызвать рубцевание, которое может блокировать фаллопиевы трубы и препятствовать объединению яйцеклетки и сперматозоида.
Этот дополнительный рост ткани — и его хирургическое удаление — может вызвать рубцевание, которое может блокировать фаллопиевы трубы и препятствовать объединению яйцеклетки и сперматозоида.
Эндометриоз также может нарушить имплантацию оплодотворенной яйцеклетки. Состояние также, по-видимому, влияет на фертильность менее прямым образом, например, повреждение спермы или яйцеклетки.
Маточные или цервикальные причины
Несколько маточных или цервикальных причин могут помешать имплантации яйцеклетки или увеличить риск выкидыша:
- Доброкачественные полипы или опухоли (фибромы или миомы) распространены в матке. Некоторые могут блокировать фаллопиевы трубы или мешать имплантации, влияя на фертильность. Однако многие женщины, у которых есть миомы или полипы, беременеют.
- Проблемы с маткой, присутствующие с рождения, такие как необычная форма матки, могут вызвать проблемы с беременностью или сохранением беременности.
- Цервикальный стеноз, сужение шейки матки, может быть вызвано наследственным пороком развития или повреждением шейки матки.
- Иногда шейка матки не может производить наилучший тип слизи, чтобы сперматозоиды могли пройти через шейку матки в матку.
Необъяснимое бесплодие
В некоторых случаях причину бесплодия так и не удается найти. Сочетание нескольких незначительных факторов у обоих партнеров может вызвать необъяснимые проблемы с фертильностью. Хотя отсутствие конкретного ответа вызывает разочарование, со временем эта проблема может решиться сама собой. Но не стоит затягивать с лечением бесплодия.
Дополнительная информация
Факторы риска
Определенные факторы могут повысить риск бесплодия, в том числе:
- Возраст. Качество и количество женских яйцеклеток с возрастом начинают снижаться. В середине 30-х годов скорость потери фолликулов увеличивается, что приводит к меньшему количеству яйцеклеток и более низкому качеству. Это затрудняет зачатие и повышает риск выкидыша.

- Курение. Помимо повреждения шейки матки и фаллопиевых труб, курение увеличивает риск выкидыша и внематочной беременности. Также считается, что это приводит к старению яичников и преждевременному истощению яйцеклеток. Бросьте курить до начала лечения бесплодия.
- Вес. Избыточный или значительно недостаточный вес может повлиять на овуляцию. Достижение здорового индекса массы тела (ИМТ) может увеличить частоту овуляции и вероятность беременности.
- Сексуальная история. Инфекции, передающиеся половым путем, такие как хламидиоз и гонорея, могут повредить фаллопиевы трубы. Незащищенный секс с несколькими партнерами увеличивает риск заражения инфекциями, передающимися половым путем, которые впоследствии могут вызвать проблемы с фертильностью.
- Спирт. Чрезмерное употребление алкоголя может снизить фертильность.
Профилактика
Женщинам, которые планируют забеременеть в ближайшее время или в будущем, могут помочь следующие советы:
- Поддерживайте здоровый вес.

