Соматические симптомы депрессии: взгляд через призму специализированной психиатрической и общемедицинской практики
И.А. Марценковский, Украинский научно-исследовательский институт социальной и судебной психиатрии и наркологии, г. Киев
У врача-психиатра не вызывает сомнений важность правильной квалификации соматических симптомов
при диагностике депрессий. С точки зрения клинической типологии, принятой в МКБ-10 и DSM-IV, соматический синдром является одним из главных критериев ее тяжести.
В то же время в общемедицинской практике о соматических симптомах нередко говорят как об эквиваленте психологических симптомов наиболее легких (амбулаторных) депрессий и тревожных расстройств.
В каком случае и в какой степени телесные нарушения у пациента общемедицинской практики можно рассматривать как атипичную презентацию психологических симптомов депрессии? Не правильнее ли говорить
о депрессии как о страдании, которое в равной степени является и соматическим и психическим?
Клиническая квалификация телесных нарушений особенно сложна в тех случаях, когда состояние частично соответствует диагностическим критериям депрессии

Нет консенсуса специалистов относительно того, в какой степени депрессии, диагностические критерии которых выполняются в основном за счет психологических симптомов, и депрессии с преимущественно телесными симптомами отличаются по своей биологической сущности и клинико-динамическим особенностям. Необъяснимые с медицинской точки зрения телесные симптомы и хроническая боль чувствительны к терапии антидепрессантами, но означает ли это, что такие состояния следует квалифицировать как депрессивные расстройства?
Насколько обоснованным с позиции патогенетической концептуализации является разграничение соматоформного, хронического болевого, ипохондрического и депрессивного расстройств?
В клинической психиатрии существует давняя традиция рассматривать в качестве основных проявлений депрессии общие изменения телесного самовосприятия.
C. Wernicke (1906) для описания чувственного компонента нарушений телесного восприятия при аффективных психозах ввел в клиническую практику понятие «витальных чувств» [1]. Витальные (жизненные) ощущения и представления пациента, в понимании автора, телесны, они составляют физический фон его психических процессов в жизнедеятельности. Нарушения витальных чувств не только отражают изменения жизненного тонуса как интегрированного ощущения собственного тела, но и могут находить свое выражение в локализованных в отдельных частях тела патологических телесных сенсациях. При депрессии витальные ощущения могут локализоваться в области головы, груди, живота, плечевого пояса и выражаться жалобами на тяжесть, напряженность, сдавление, другие не менее тягостные, но менее определенные и локализованные, в отличие от болей при органной патологии, ощущения.
 Сходным образом E. Dupree (1974) для обозначения качественных нарушений нормального физического чувства в отдельных частях тела вводит понятие
Сходным образом E. Dupree (1974) для обозначения качественных нарушений нормального физического чувства в отдельных частях тела вводит понятие«коэнестопатических состояний» [3]. Подобно «витальности» понятие «коэнестопатий» или «сенестопатий» используется и в современной отечественной клинической феноменологии.
Различия между нарушениями витальных чувств, с одной стороны, и вегетативными симптомами депрессии, с другой, впервые описал G. Huber [4]. В его трактовке клинической психопатологии депрессий витальные чувственные нарушения включали потерю общего жизненного тонуса, чувство физической усталости или разбитости, различные формы дизестезии, отличающиеся статичностью и типичной локализацией чувства тяжести в области головы, груди, живота и предсердечной области. Распространенные телесные сенсации с чувством анестезии или отчуждения во всем теле рассматривались G. Huber в рамках представлений об ассоциированной с депрессией сомато-психической деперсонализации и ее крайнем выражении – синдроме Котара.

G. Huber считал возможным говорить о наличии «коэнестетической депрессии». Она, по мнению автора, типологически отличается от причудливых висцеральных ощущений коэнестетической шизофрении.
При депрессиях вегетативные симптомы неразрывно связаны с витальными нарушениями (сенестопатиями). Наиболее часто встречаются нарушения сна, аппетита и пищеварения. Однако у больных могут иметь место и другие проявления вегетативной дисфункции, такие как нарушения сердечного ритма, одышка, сексуальные дисфункции, нарушения менструального цикла, потеря или увеличение массы тела, снижение тургора кожи, облысение, снижение или повышение температуры тела, диспепсические нарушения (тошнота, рвота, метеоризм), головокружения.


Несмотря на давность представлений относительно телесной основы депрессивного настроения, по меньшей мере, при среднетяжелых состояниях, официальные психиатрические классификации лишь незначительно учитывают соматические симптомы как диагностические критерии депрессивного эпизода, фокусируясь на признаках психологических и когнитивных нарушений.

В большом проспективном исследовании HUNT-II, проведенном по инициативе Всемирной организации здравоохранения (ВОЗ) и охватившем 15 регионов планеты, была установлена тесная связь между депрессией, тревогой и соматическими симптомами [6].
У пациентов с мигренью, по данным K.D. Juang и S.J. Wang (2000), психическое расстройство может быть диагностировано в 78% случаев (депрессия – 57%, дистимия – 11%, пароксизмальная тревога – 30%, генерализованная тревога – 8%) [7].
В крупном многоцентровом итальянском исследовании у пациентов с головными болями напряжения психические расстройства были диагностированы в 84,8% случаев (тревога – 52,5%, депрессия – 36,4%, расстройства адаптации – 29,5%) [8].

В исследовании A. Okasha (1999) среди пациентов с неорганической головной болью в 43% случаев
в 16% – дистимию, в 9% – рекуррентную депрессию [9].
Что мы понимаем под соматическими симптомами депрессии?
Для обозначения телесных симптомов депрессии в литературе используются различные термины: соматические, соматизированные, физические, телесные, соматоформные, психосоматические, вегетативные, необъяснимые с медицинской точки зрения (medically unexplained) симптомы, маскированные, ларвированные, дисморфные нарушения. Многочисленные дефиниции отражают многообразие существующих диагностических подходов и теоретических концепций взаимоотношений соматической и психической составляющих единого патологического процесса в клинической психиатрии и общемедицинской практике.
Для состояний депрессивного настроения предпочтительным считается нейтральный термин «соматический», который обозначает различные телесные сенсации, которые депрессивный человек чувствует как неприятные или беспокоящие. Эти дизестезии очень часто ограничиваются определенными частями тела или органами, но могут распространяться на тело целиком, например, в случае
Эти дизестезии очень часто ограничиваются определенными частями тела или органами, но могут распространяться на тело целиком, например, в случае
усталости или снижения энергии (витальной астении). Некоторые основные физические дисфункции типа нарушений сна, аппетита или пищеварения также хорошо корреспондируются с термином «соматический».
В реальной клинической практике иногда приходится дифференцировать телесные симптомы при органном заболевании и соматические симптомы при соматофорных, тревожных расстройствах или депрессии. Именно различные особенности телесных нарушений в ряде случаев позволяют провести дифференциальную диагностику.
Например, клинически уместной может выглядеть задача проведения дифференциальной диагностики между хроническими органными болями, связанными с переживанием боли, соматоформными расстройствами и болевыми соматическими симптомами депрессий. В то же время в реальной клинической практике нам нередко приходится сталкиваться с проблемой коморбидных состояний, когда один пациент одновременно может соответствовать диагностическим критериям депрессии, соматоформного и тревожного расстройств. В таком случае соматические симптомы являются неспецифичной формой клинической презентации гетерогенной группы психических нарушений, образующей континуум состояний от относительно простых по своей психической структуре соматоформных вегетативных дисфункций до полиморфных психопатологических образований с коморбидной симптоматикой в виде синдромально завершенных депрессивных, тревожно-фобических, поведенческих и конверсионных нарушений [10-12].
В таком случае соматические симптомы являются неспецифичной формой клинической презентации гетерогенной группы психических нарушений, образующей континуум состояний от относительно простых по своей психической структуре соматоформных вегетативных дисфункций до полиморфных психопатологических образований с коморбидной симптоматикой в виде синдромально завершенных депрессивных, тревожно-фобических, поведенческих и конверсионных нарушений [10-12].
Американское эпидемиологическое исследование соматоформных расстройств (ЕСА – Epidemiologic Catchment Area), проведенное в 80-х гг. и цитируемое многими авторами как наиболее корректное, продемонстрировало, что распространенность соматизированного расстройства среди населения не превышает 0,5% (5 человек на 1000 населения) [3, 14]. У 60% пациентов с телесными симптомами в соответствии с диагностическими критериями DSM-IV-TR был поставлен диагноз несоматоформного психического расстройства (у 44,7% – тревожного, у 45,6% – депрессивного). Собственно соматоформное расстройство наблюдалось лишь у 4,4%, недифференцированное – у 18,9% пациентов с соматическими симптомами [13-14].
Соматические симптомы психических нарушений в общемедицинской практике
Результаты эпидемиологических исследований
Согласно данным M. Hamilton (1989), соматические симптомы преобладают у подавляющего большинства больных со среднетяжелыми депрессиями [15]. В процессе проведенного под его руководством исследования были рандомизированы 260 женщин и 239 мужчин. Соматические симптомы были зарегистрированы у 80% пациентов. Наиболее часто диагностировались соматизированные симптомы тревоги и витальная астения.
Исследование M. Hamilton подтвердило выводы более ранних работ H.S. Akiskal и D. Jones, S.B. Hall [16, 17]
о том, что депрессивные расстройства с презентацией преимущественно телесных нарушений являются самой распространенной формой депрессий как в стационарной, так и в амбулаторной практике.
Интересны также данные O. Hagnell и B. Rorsman (1978) о том, что наличие соматических симптомов в большей степени чем психологических коррелирует с суицидальным риском у депрессивных больных [18].
В странах Европы и США врачи общей практики и интернисты являются основным звеном медицинской помощи, занимающимся диагностикой и лечением депрессий [19].
Эпидемиологические исследования демонстрируют стабильно высокие показатели распространенности депрессивных расстройств в течение последних лет у пациентов врачей общей практики [20, 21]. Среди больных, обращающихся за медицинской помощью к этим специалистам, особую группу составляют пациенты с разнообразными, нередко множественными жалобами на неприятные ощущения со стороны внутренних органов. При тщательных повторных обследованиях не удается обнаружить иной, кроме функциональных нарушений, органной патологии [23, 27]. Такие симптомы часто называют необъясненными, соматизированными или функциональными.
Наиболее важным признаком психического расстройства, по мнению некоторых исследователей, является феномен «множественных соматических симптомов». K. Kroenke (1993-1994) было показано, что при наличии у пациентов одного, трех, пяти, восьми, девяти или более таких симптомов вероятность диагностики депрессивного эпизода составляет соответственно 2, 12, 23, 44 и 60%, а тревожного расстройства – 1, 7, 13, 30 и 48% [23, 24].
Врачи-интернисты описывают эти симптомы чаще всего в рамках так называемых функциональных расстройств. С позиций клинической психиатрии можно говорить о наличии у таких пациентов нарушений психической деятельности: депрессии, тревожного или соматоформного расстройства.
Пациенты с соматическими симптомами при депрессивном или тревожном расстройстве чаще посещают врача, чем больные с органными заболеваниями [26]. Органическая природа соматических симптомов после 3-летнего наблюдения находит подтверждение не чаще, чем в 16% случаев [23], но около 80% таких пациентов при первичном посещении предъявляют исключительно соматические жалобы [27].
Список международных исследований, подтверждающих тот факт, что пациенты с депрессией в сфере первичной медицинской помощи обычно предъявляют преимущественно соматические жалобы, можно продолжить [27, 28].
Европейское исследование Общества по изучению депрессий (DEPRES II) продемонстрировало, что два из трех наиболее часто диагностируемых признаков депрессии в первичной медицинской практике были соматическими: снижение энергии, витальная усталость, вялость наблюдались у 73% пациентов, нарушения сна – 63% [29].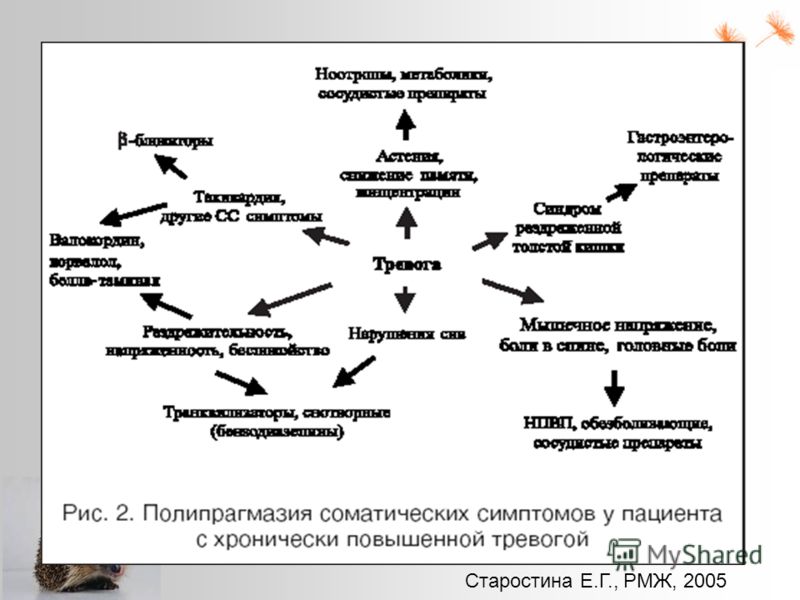 При первичном обращении у 65% этих больных были сложности с дифференциальной диагностикой аффективного расстройства и соматического заболевания.
При первичном обращении у 65% этих больных были сложности с дифференциальной диагностикой аффективного расстройства и соматического заболевания.
В другом, проведенном ВОЗ, международном многоцентровом исследовании были обследованы 1 146 больных с депрессией, получавших медицинскую помощь у врачей общей практики [30]. Две трети пациентов продемонстрировали наличие исключительно соматических симптомов. Более половины больных предъявляли множественные необъяснимые соматические жалобы.
В третьем европейском исследовании пациентов сектора первичной медицинской помощи, проведенном под руководством L.J. Kirmayer (1993), были получены аналогичные результаты [31]. У 73% больных соматические симптомы были главной причиной их обращения к врачам общей практики. Больные обычно обращались
с жалобами на вегетативные нарушения, которые можно было трактовать как соматические симптомы тревожного или депрессивного расстройства.
В американском исследовании 69% пациентов (из 573 больных, лечившихся у врачей общей практики с диагнозом тяжелой депрессии) предъявляли жалобы на общее физическое недомогание и боли в различных частях тела [32]. Исследователями сделан вывод о связи боли и депрессивного расстройства.
Исследователями сделан вывод о связи боли и депрессивного расстройства.
Необъясненные соматические симптомы как проявления неполной депрессии
и функциональных органных нарушений
Диагностика в секторе первичной медицинской помощи нередко представляет определенные сложности. Многие амбулаторные пациенты демонстрируют только немногочисленные или даже изолированные соматические симптомы. Такие болезненные проявления часто остаются необъясненными с медицинской точки зрения. С одной стороны, они не позволяют подтвердить предположение о наличии у пациентов органной патологии; с другой стороны, – не соответствуют диагностическим критериям депрессивного расстройства. Изолированные патологические телесные сенсации являются причиной обращения к интернисту более чем 50% амбулаторных пациентов. При дальнейшем обследовании приблизительно в 20-25% случаев эти соматические симптомы удается объяснить наличием рецидивирующей или хронической органной патологии. Телесные сенсации, которые после общемедицинского обследования остаются необъясненными, имеют высокую вероятность последующей концептуализации в качестве одного из психических расстройств [33-35]. В средне-
В средне-
срочной перспективе у двух третей этих пациентов развивается депрессивный эпизод, а в 40-50% случаев выполняются диагностические критерии тревожно-фобического расстройства [23, 36-38].
При изучении клинической феноменологии необъяснимых с медицинской точки зрения расстройств
у 1 042 пациентов врачей общей практики P.D. Gerber et al. (1992) проанализировали наличие корреляционных взаимосвязей между предъявляемыми ими соматическими жалобами и диагностически значимыми признаками депрессии. Некоторые соматические симптомы имели высокую прогностическую значимость. Вероятность диагностики депрессивного эпизода при наличии нарушений сна составляла 61%, витального чувства усталости – 56%, неспецифичных (сенестопатических) костно-мышечных жалоб – 43%, болей в области поясницы – 39%, ипохондрических жалоб – 39%, неопределенных жалоб – 37% [39].
Некоторые соматические симптомы одинаково характерны для целого ряда медицинских состояний с различной этиопатогенетической концептуализацией. Многие врачи общей практики рассматривают эти симптомокомплексы (моноквалитативные синдромы) как функциональные органные синдромы и классифицируют их согласно диагностическим стандартам различных медицинских дисциплин, например, как фибромиалгию, функциональную диспепсию, синдром хронической усталости, раздраженного кишечника, вегето-сосудистой дистонии, сердечную аритмию, мигрень и т. д.
Многие врачи общей практики рассматривают эти симптомокомплексы (моноквалитативные синдромы) как функциональные органные синдромы и классифицируют их согласно диагностическим стандартам различных медицинских дисциплин, например, как фибромиалгию, функциональную диспепсию, синдром хронической усталости, раздраженного кишечника, вегето-сосудистой дистонии, сердечную аритмию, мигрень и т. д.
Изъяны такого диагностического подхода очевидны. Например, в 34-57% случаев обращений к кардиологу с жалобами на аритмии сердцебиения не были связаны с нарушениями сердечного ритма [40].
С другой стороны, 13% приступов суправентрикулярных тахикардий и 55% эпизодов фибрилляции предсердий протекали бессимптомно и диагностировались без предъявления больным характерных жалоб [41, 42]. Известно, что органная патология со стороны сердца подтверждается только в 43% случаев.
У трети больных сердцебиения являются соматическими симптомами в рамках депрессивного и/или тревожно-фобического расстройств [43, 44].
Интернисты, имеющие базовую подготовку в области психиатрии, уверенно классифицируют функциональные соматические синдромы, описанные выше, как соматоформное расстройство. При этом продолжается дискуссия относительно того, обоснованно ли рассматривать все эти функциональные нарушения в рамках единой общей категории соматизированного расстройства [45, 46] или следует различать отдельные (соматоформную вегетативную дисфункцию, соматизированную депрессию или тревогу, ипохондрическое, хроническое болевое расстройство) клинические образования [47].
С точки зрения реальной клинической практики, более важным является тот факт, что для описанных синдромов характерно существенное наложение на уровне симптомов и очевидная ассоциация у большей части больных с депрессивными и тревожными расстройствами [48-51].
Ассоциация депрессивных, тревожно-фобических и соматических клинических проявлений, по мнению некоторых украинских специалистов, например,
Г.Я. Пилягиной [52], является достаточным основанием для направления данного больного на этап специализированной психиатрической помощи. С таким подходом сложно согласиться, учитывая распространенность депрессивных и тревожно-фобических симптомокомплексов в структуре функциональных органных нарушений. Например, хорошо известно, что органная патология подтверждается только у 40-50% больных с жалобами со стороны сердечно-сосудистой системы.
В 30-60% случаев сердцебиения не связаны с нарушениями сердечного ритма. У трети больных сердцебиения и боли в области сердца являются патологическими телесными сенсациями при депрессивном или тревожно-фобическом расстройстве. Реальна ли такая система организации здравоохранения в Украине, при которой эти пациенты будут перенаправлены на этап специализированной психиатрической помощи? Сколько психиатров для этого необходимо? Захочет ли население отказаться от общемедицинской помощи в пользу психиатрической?
Хроническая боль как соматический симптом депрессии
Тесная связь между депрессивным настроением и симптомами боли, прежде всего хронической, была убедительно доказана во многих клинических исследованиях [32, 54-56].
У одних и тех же больных часто наблюдаются как психологические признаки депрессии, так и болевые симптомы. Поскольку и депрессивное расстройство, и хроническая боль распространены в популяции, их высокая коморбидность предположительно может быть связана с высокой вероятностью случайного сочетания этих симптомокомплексов. Однако такая гипотеза не находит клинического подтверждения. Результаты исследований свидетельствуют, что уровень коморбидности депрессивного настроения и симптомов боли значительно выше ожидаемого в результате наложения распределений независимо варьирующих признаков (57, 58). Так, в метааналитическом обзоре M.J. Bair, R.L. Robinson и W. Katon продемонстрировали, что приблизительно две трети всех депрессивных пациентов, лечившихся в медицинских учреждениях общемедицинской (первичной), специализированной психиатрической (вторичной) и узкоспециализированной психиатрической (третичной) помощи, предъявляли жалобы на боли [32]. Не менее 50% пациентов с хроническим болевым расстройством соответствовали критериям тяжелой депрессии. Разлитые, диффузные боли были более типичны для депрессивного расстройства, чем ее более локализованные варианты [32].
Риск развития тяжелой депрессии, как полагают многие исследователи, зависит от интенсивности, частоты возникновения и количества предъявляемых пациентом болевых симптомов [59-60]. Эпидемиологические исследования установили, что удельный вес лиц, предъявляющих жалобы на боль, составляет около 17,1% популяции. Из них 16,5% больных соответствовали диагностическим критериям депрессии и 27,6% – хронического болевого расстройства. В общей популяции тяжелая депрессия встречается в 4% случаев. 43,4% человек с тяжелой депрессией соответствовали диагностическим критериям хронического болевого расстройства; в выборке лиц без депрессии расстройство встречалось в 4 раза реже [61].
Описанная взаимосвязь хронического болевого расстройства и депрессии подтвердила раннее предположение W. Katon (1984) о том, что если бы пациенты с хроническими болями на этапе первичной медицинской помощи обследовались на предмет наличия коморбидной депрессии, то 60% всех депрессивных расстройств в популяции могли бы быть диагностированы врачами общей практики [62].
Диагностические сложности, связанные с квалификацией соматических симптомов депрессии в сфере первичной медицинской помощи
Рассмотрение депрессии через призму соматизации и функциональных нарушений внутренних органов типично для первичной медицинской практики. Соматическая форма презентации психического расстройства, как считают многие специалисты, может быть одной из причин низкого уровня диагностики депрессий врачами общей практики [20, 63].
В Украине врачами первичной медицинской помощи депрессии диагностируются редко. Действующий Закон Украины «О психиатрической помощи», по существу, запрещает врачам общей практики проводить диагностику и терапию психических расстройств, в том числе депрессий. В странах Европейского Союза уровень диагностики депрессий в сфере первичной медицинской помощи до конца 80-х гг. также был крайне низким. Концептуализация представлений о соматических симптомах депрессии привела в начале 90-х гг. к увеличению уровня их диагностики у больных, обращающихся к врачам общей практики, с 25-33% до 60% [17, 64]. Для врачей сложность представляют две группы пациентов.
Больные, страдающие хроническими соматическими заболеваниями, часто имеют коморбидные депрессии. Множественные органные заболевания повышают вероятность такой коморбидности [29, 64].
В общемедицинской практике депрессии, ассоциированные с хроническими соматическими и неврологическими заболеваниями, часто остаются нераспознанными, поскольку внимание врачей-интернистов обычно концентрируется исключительно на патологии внутренних органов, и ее подтверждение рассматривается ими как достаточное основание для исключения психического расстройства [65].
Многие соматические симптомы, такие как нарушения сна, боли и дискомфортные ощущения в различных частях тела, чувство усталости и разбитости, нарушения аппетита могут быть как клиническими проявлениями патофизиологических нарушений при ряде медицинских состояний, так и соматическими симптомами депрессивного расстройства. Дифференциальная диагностика может быть сложной. Соматические симптомы имеют большое значение для
концептуализации тяжелой депрессии. Их диагностическая ценность в психиатрической практике не вызывает сомнений. Сложности, связанные с оценкой значимости соматических симптомов при диагностике коморбидной депрессии у пациентов с органными заболеваниями, испытывают, прежде всего, врачи общей практики. В научной литературе не прекращается дискуссия о целесообразности разработки для ассоциированных с хроническими заболеваниями внутренних органов депрессий отличных диагностических критериев. Клинически приемлемый консенсус достигнут и заключается в том, что диагностические критерии DSM-IV и МКБ-10 для тяжелой депрессии не содержат особых указаний на случай сопутствующего органного заболевания [66-68]. Тем не менее, соматические симптомы у таких пациентов рекомендуется оценивать с учетом клинической динамики: при наличии континуальной связи с другими (аффективными, поведенческими, когнитивными) симптомами их наличие не только способствует диагностике депрессии, но и свидетельствует о ее тяжести [12].
Врачу общемедицинской практики важно знать, что, по крайней мере, 20-30% пациентов с хроническими соматическими заболеваниями страдают и от коморбидной депрессии [69]. Важно учитывать, что даже у пациентов с первично диагностированными острыми заболеваниями внутренних органов в значительном проценте случаев может быть
диагностировано депрессивное расстройство [70]. Депрессия у пациентов общей практики может быть альтернативным или коморбидным общемедицинскому заболеванию расстройством. В целом, пациентов, обращающихся за медицинской помощью к врачам общей практики, всегда следует
рассматривать как группу риска для несвоевременной диагностики депрессии [71]. Особенно часто
депрессии своевременно не диагностируются у пациентов пожилого возраста [72].
Вторую проблемную группу, вызывающую диагностические сложности у врачей в сфере первичной медицинской помощи, составляют пациенты с соматическими симптомами, необъяснимыми с медицинской точки зрения.
Если врач принимает семантику предъявления болезненных симптомов, выбранную самим больным, он рискует не распознать у него психологические симптомы депрессии. Приблизительно 50% пациентов при первичном визите сообщают доктору исключительно о телесных проблемах. О собственно психических (эмоциональных, поведенческих, когнитивных) нарушениях рассказывают не более 20% обратившихся за медицинской помощью больных [27, 29, 73, 74]. Это не значит, что существует дихотомия между телесным способом предъявления жалоб у одних больных и психологическим способом у других. При целенаправленном расспросе эмоциональные, поведенческие и/или когнитивные симптомы депрессии удается выявить в большинстве случаев расстройства, но склонность больных к большей или меньшей соматизации или психологизации своих жалоб влияет на вероятность точной диагностики [31].
У пациентов, предъявляющих многочисленные, необъясненные с медицинской точки зрения соматические симптомы, но отрицающих психологические проблемы, интернисты при первичном обращении, как правило, не думают о депрессии. Но когда пациент возвращается снова и снова, чтобы получить очередную консультацию, вероятность правильной
диагностики возрастает [75]. Ипохондричность всегда повышает вероятность диагностики депрессии врачом общей практики [76, 77].
Пациенты с соматическими жалобами, необъяснимыми с медицинской точки зрения, не являются однородной группой согласно диагностическим критериям МКБ-10 и DSM-IV. Помимо депрессии врач общей практики должен рассмотреть возможность диагностики тревожного и соматоформного расстройств [79-82]. Такая дифференциальная диагностика представляет значительные сложности в реальной клинической практике как из-за значительного перекрытия диагностических критериев, так и вследствие высокого уровня коморбидности приведенных расстройств.
Факторы, влияющие на представленность соматических симптомов при депрессии
Гендерные различия в соматической презентации
депрессий
На презентацию больным соматических симптомов при депрессии влияют многие факторы. Один из наиболее изученных – гендерный. В исследовании H.P. Kapfhammer (2005) установлено, что женщины характеризуются рядом особенностей клинической типологии депрессий, в том числе более высоким уровнем соматизации [12].
В результате анализа эпидемиологических данных Национального обзора коморбидности (National Comorbity Survey) за 2002-2005 гг. B. Silverstein описал гендерные различия в распределении больных с тяжелой депрессией в зависимости от удельного веса соматических симптомов при выполнении диагностических критериев этого расстройства [83-84]. «Телесные депрессии» (депрессии с высоким удельным весом соматических симптомов) достоверно чаще встречались у женщин. Наряду с соматизацией, у женщин депрессии отличались и большей частотой диагностики коморбидных тревожных и болевых расстройств. В преморбиде у пациенток с «телесными депрессиями», нередко еще с подросткового возраста, отмечались упорные жалобы на физический дискомфорт и органные боли, которые обычно не квалифицировались врачами общей практики как симптомы депрессии. В выборке больных с «чистыми депрессиями» (которые соответствовали полным диагностическим критериям без учета соматических симптомов) гендерные различия отсутствовали. A. Wenzel, R.A. Steer и A.T. Beck в качестве еще одного, типичного для женщин, проявления «телесных депрессий» рассматривают нарушения аппетита [85]. При депрессиях с коморбидной тревогой чаще наблюдается повышение аппетита (вплоть до булимии), при депрессиях с хронической болью – снижение.
Гендерные особенности депрессий должны учитываться, прежде всего, в сфере первичной медицинской помощи.
Депрессивные и тревожные расстройства в той или иной степени всегда представлены соматическими симптомами. Врачи общей практики склонны к переоценке самостоятельной значимости телесных жалоб и пытаются интерпретировать их как проявления органных заболеваний. Наряду с этим, в сфере первичной медицинской практики следует учитывать дополнительный гендерный эффект, проявляющийся в том, что соматические симптомы депрессии и тревоги регистрируются врачами общей практики у женщин на 50% чаще, чем у мужчин [23].
В более позднем исследовании J.L. Jackson,
J. Chamberlin и K. Kroenke (2003) установили, что женщины с депрессией, обратившиеся за медицинской помощью к врачам общей практики, были моложе, чем мужчины; испытывали большее беспокойство по поводу своего заболевания; проявляли большую настойчивость в его диагностике и лечении; чаще связывали свои медицинские проблемы со стрессом; имели коморбидные психические и психосоматические расстройства; были неудовлетворены полученной медицинской помощью [50, 86-88].
Культуральные факторы и субъективная интерпретация психологических и соматических симптомов депрессии
Культуральные факторы могут влиять на способ презентации и субъективную интерпретацию больным психологических и соматических симптомов депрессии [89-91]. На первый взгляд кажется очевидным, что культура, религия, социальная организация и традиции являются важными макросоциальными факторами, которые должны существенно видоизменять особенности преимущественно соматоформного или психологического способа презентации депрессивного настроения в клинической картине депрессивных пациентов [31]. Логично предположить, что с западной культурой связана склонность депрессивных больных переоценивать соматические сенсации и испытывать сложности при идентификации собственно эмоциональных нарушений. С влиянием православной культуры может быть связана акцентированная презентация психологических симптомов депрессии, склонность больных трактовать телесные нарушения как часть душевных страданий. Приведем пример возможной семантической дифференциации при интерпретации болезненных расстройств на приеме у врача: у представителя западной культуры «душевная боль находит клиническое выражение в виде сенестопатических ощущений в области сердца»; у пациента с православной ментальностью, наоборот, «беспокойство, тревога в области сердца привычным образом сопровождаются душевной болью». В первом случае психологические переживания соматизируются, во втором – соматические симптомы психологизируются. Тем не менее, следует признать, что убедительные доказательства связи двух описанных выше способов презентации больными психологических и соматических симптомов депрессии с культуральными или религиозными различиями на сегодняшний день отсутствуют.
Международные мультицентровые эпидемиологические исследования депрессий в первичной медицинской практике, организованные ВОЗ и проведенные в 12 странах, также не подтвердили это предположение. Исследователи не смогли доказать наличие значимых культуральных влияний социума на особенности телесной презентации депрессии. Тем не менее, было показано, что удельный вес соматических симптомов депрессии был значительно выше в центрах, где пациенты испытывали недостаток в продолжительных доверительных отношениях с врачом, чем в центрах, где большинство пациентов имело личного врача [6]. Этот фактор продемонстрировал сильное дифференцирующее, не зависящее от культурального и религиозного разнообразия в отдельных странах, влияние на уровень представленности соматических симптомов депрессии.
На способ соматической презентации депрессии влияют микросоциальные представления референтной группы больного об основных психических
и соматических заболеваниях, уровень стигматизированности психиатрической помощи, субъективные представления больного о природе депрессии и ее клинических проявлениях, наличие продолжительных доверительных отношений с лечащим врачом. Существует множество моделей, объясняющих зависимость особенностей презентации соматических, депрессивных и тревожных симптомов в общемедицинской практике от особенностей социальной перцепции и когнитивного стиля как самого пациента, так и врача, к которому он обратился за помощью.
Например, можно предположить, что у части больных депрессивное настроение является непосредственной причиной обращения за медицинской помощью, но поскольку обращению к психиатру препятствует стигма, пациент предпочитает первоначально пойти на прием к врачу общей практики. Сам факт обращения за помощью к интернисту поощряет больного к детализации соматических жалоб. Врач в процессе обследования по совершенно понятным причинам также делает акцент на первоочередном анализе соматических симптомов. В дальнейшем такой пациент может видоизменить способ соматической презентации и предъявить жалобы в рамках навязанной ему доктором патогенетической концептуализации. Возможен вариант, что больной будет жаловаться не на тяжесть в груди, а на сжимающие боли в предсердечной области; не на тяжесть в спине и ногах, а на дискомфорт в позвоночнике и тупые боли икроножных мышц; не на замедления речи и мыслительных процессов, а на нарушения речевой артикуляции.
Высокая частота соматических симптомов у пациентов с депрессией может быть объяснена и наличием у многих из них коморбидной тревоги. Тревога может возникать, например, как реакция на неопределенность, связанную с наличием необъясненных соматических симптомов. Она может быть и психическим выражением диэнцефальных пароксизмов.
В первом случае ее можно интерпретировать как непосредственную причину вегетативных нарушений, во втором – как их следствие. В обоих случаях тревога может вызывать телесный дистресс и приводить к идеаторной фиксации на соматических ощущениях – ипохондрии и соматизации жалоб больного [15]. Если взять изложенные выше представления за основу, то можно предположить, что пациент с ипохондрией, обращаясь к врачу общей практики за помощью, по существу, жалуется на тревогу и неопределенность со своим здоровьем. Неудивительно, что больные с тревожным расстройством чаще, чем пациенты с депрессией обращаются за помощью к врачам общей практики. Они должны учитывать возможные эффекты различного влияния депрессивных, тревожных и соматических симптомов на презентацию больным врачу общемедицинской практики своих болезненных проявлений [92].
Предиспонирующая роль детского стресса
Основной вывод, который можно сделать из ряда эпидемиологических исследований, заключается в том, что чем больше человек был подвержен психической травматизации в детстве, особенно в раннем, тем выше риск того, что он будет страдать от хронического аффективного расстройства или рекуррентной депрессии. В результате эпидемиологических исследований установлено, что неблагоприятные микросоциальные условия, приводя к психической травме и/или нарушениям формирования детско-материнской привязанности, являются специфическими факторами риска для ряда психических и
соматических расстройств у взрослых. Этиологическая роль детского стресса установлена для соматических симптомов депрессии, соматической конверсии (соматоформной вегетативной дисфункции) [93-99], хронического болевого [100-102], ипохондрического расстройства [103], зависимости от психоактивных веществ [104-106]. Перенесенный в детстве психосоциальный стресс повышает при развитии депрессии в зрелом возрасте вероятность суицидов. Депрессии у больных, анамнез которых отягощен детским стрессом, с большей вероятностью будут характеризоваться множественными, необъясненными с медицинской точки зрения симптомами, прежде всего хроническими телесными болями. Наличие травматического опыта в дошкольном возрасте повышает риск ранней (в подростковом или юношеском возрасте) манифестации депрессии [79, 107].
Помимо пола и формы взаимоотношений врача с пациентом существует ряд других факторов (возраст, более низкий доход, пребывание в местах лишения свободы, переселение в регион с тяжелыми климато-географическими условиями, леворукость), влияющих на уровень соматической презентации депрессивных расстройств [29, 108].
Клиническая значимость и социальное бремя соматических симптомов депрессии
Большинство пациентов с депрессиями, получающих терапию антидепрессантами, не достигают состояния полной ремиссии [109-110]. По самым оптимистическим оценкам удельный вес респондеров к лечению – пациентов с редукцией симптомов депрессии не менее чем на 50% – не превышает 60% больных, получающих антидепрессанты. Эти данные означают, что многие пациенты, у которых тимоаналептическая терапия считается успешной, продолжают страдать от резидуальных симптомов депрессии и тревоги. Эти симптомы часто являются соматическими по своей природе. Их наличие в виде не отреагировавших на лечение антидепрессантами соматических симптомов и признаков психомоторной ретардации интерпретируется в качестве предикторов раннего рецидива и хронического течения рекуррентной депрессии [111-112].
Прогностическую ценность соматических симптомов депрессии для клинической практики можно продемонстрировать на примере взаимосвязи между депрессией и состояниями хронической боли.
Например, считается доказанным, что выраженность соматических симптомов, связанных с переживанием хронической боли, положительно кор-
релирует с тяжестью и продолжительностью
депрессивного эпизода, склонностью его к затяжному течению. В исследовании M.M. Ohayon и
A.F. Schatzberg (1984) было установлено, что у пациентов с болевыми симптомами средняя продолжительность депрессивного эпизода (19 месяцев) была выше, чем у больных с депрессией без боли (13,3 месяца) [113]. Состояния хронической боли у лиц, имеющих, по крайней мере, один ключевой симптом депрессии, часто ассоциированы с суицидальными мыслями [113].
D.A. Fishbain (1994) рассматривал хроническую боль как главный фактор суицидального риска при депрессии [114]. M. von Korff и G. Simon продемонстрировали существенную корреляцию между интенсивностью болевых симптомов и худшим прогнозом депрессивных расстройств [115]. Под плохим прогнозом авторы подразумевали: ухудшение функционального состояния систем органов, ассоциированных с болью, худшее общее состояние здоровья, более высокий уровень безработицы, больший риск наркотизации и полипрагмазии, более частое обращение за медицинской помощью и меньший уровень удовлетворенности ее качеством [115].
Несмотря на то, что как связанные с болью, так и не связанные с ней соматические симптомы редуцируются под влиянием терапии антидепрессантами, хронические болевые синдромы являются предикторами менее благоприятного терапевтического ответа, большей продолжительности лечения, необходимой для достижения ремиссии [116-117]. Диагностика депрессии с хронической болью является основанием для выбора антидепрессанта с двойным механизмом действия (селективные ингибиторы обратного захвата серотонина и норадреналина – СИОЗСН), а не селективных ингибиторов обратного захвата серотонина (СИОЗС), назначение которых уместно при более легких депрессиях и депрессиях с коморбидной тревогой.
Хроническая боль и другие, не связанные с болью соматические симптомы депрессии, коррелируют с более частым обращением больных за медицинской помощью, неудовлетворенностью ней [118-120], отсутствием у пациентов приверженности лечению, высокой вероятностью развития рецидива и хронического течения [121]. Депрессии с симптомами хронической боли характеризуются более высоким суицидальным риском [122] и вероятностью смерти вследствие несчастного случая [123-125].
В целом, можно сделать вывод, что соматические симптомы депрессии, подобно признакам психомоторной ретардации и поведенческим нарушениям, являются предикторами тяжелых последствий депрессии: прямых и не прямых финансовых затрат для пациента и членов его семьи [126, 127], нарушений социального функционирования [128], снижения качества жизни [129].
Биологические механизмы соматических симптомов депрессии
Депрессия может развиваться под влиянием как психосоциальных, так и биологических стрессоров. В большинстве случаев уместно говорить об их взаимодействии.
В основе соматических симптомов депрессии лежат различные нейробиологические процессы.
Не вызывает сомнений роль генетических факторов [130-133]. Особое значение имеет экспрессия
генов, связанных с чувствительностью постсинаптических D-рецепторов к дофамину (DRD), регулирующих высвобождение и обратный захват пресинаптической мембраной серотонина и норадреналина (5-НТ1В, SNAP-25) [131-133]. При помощи методов нейровизуализации было показано, что плотность в мозге 5-НТ1А-ауторецепторов, которые, как известно, принимают участие в ингибировании по механизму обратной связи 5-НТ трансмиссии, увеличивается у больных с полиморфимом гена 5-НТ1А-рецепторов (G-1019), вызывающим его избыточную экспрессию [130]. Такие опосредованные генами изменения могут рассматриваться как фактор предиспозиции депрессии к хроническому течению и резистентности к тимоаналептической терапии. Некоторые генные мутации имеют плейотропное влияние. С различиями в экспрессии одних и тех же генов связывают клинический полиморфизм депрессий, различную представленность в клинической структуре депрессивного расстройства соматических, психологических и поведенческих симптомов [134].
Не менее значимым считается нарушение под влиянием эмоциональной депривации и перенесенных в раннем детском возрасте психосоциальных стрессов развития гипоталамо-гипофизарно-надпочечниковой системы (ГГНС). Аффективные и поведенческие расстройства связывают непосредственно с гиперкортизолемией. Кортизол связывается с рецепторами ядер нейронов, активирует транскрипционный механизм, модифицирует протекание большинства поведенческих, когнитивных, гомеостатических процессов: сна, аппетита, либидо, вигинитета, мотивационной сферы, концентрационной функции внимания, памяти [135].
Нейрохимической основой всего многообразия депрессий, по-видимому, являются нарушения нейротрансмиссии трех моноаминов: серотонина, норадреналина и дофамина. При этом большинство симптомов депрессии связано с дефицитом нейротрансмиссии серотонина и норадреналина.
Серотонинергические тракты берут начало в среднем мозге в области клеток шва и проходят в направлении к лобным отделам мозга, аналитико-синтетическим зонам лобной коры, базальным ганглиям, лимбической системе и гипоталамусу. Норадренергические тракты начинаются в области голубого пятна ствола мозга и частично проецируются в те же области лобной коры, лимбической системы и гипоталамуса, частично образуют специфические связи с премоторными и моторными зонами лобной коры и мозжечком.
S.M. Stahl (2002) предположил, что дефициты в деятельности специфических серотонинергических
и норадренергических проводящих путей позволяют объяснить клинический полиморфизм депрессий [136]. Например, с учетом описанных нейроанатомических особенностей моноаминовых систем мозга становится понятной большая связь недостаточности нейротрансмиссии норадреналина с симптомами психомоторной ретардации, серотонина – c тревожной симптоматикой.
Соматические симптомы, ассоциированные с вегетативными нарушениями: расстройства сна, аппетита, изменения массы тела, ангедония, снижение полового влечения, по мнению S.M. Stahl, связаны с дисфункцией гипоталамических структур и трансмиссии моноаминов [136]. Чувство физической усталости,
потери психической энергии, ухудшение концентрационной функции внимания, с одной стороны, и признаки внутреннего напряжения, снижения либидо, аппетита и пароксизмы страха, с другой, связаны с различными нарушениями нейротрансмиссии моноаминов. В первом случае определяющей является недостаточность трансмиссии норадреналина, во втором – серотонина [137].
Наиболее вероятными структурами мозга, с дисфункцией которых связана физическая усталость, являются полосатое тело и мозжечок. Значение имеют нейрохимические нарушения, приводящие к изменению нейротрансмиссии в моноаминовых трактах, передающих ощущения от тела в проекционные зоны мозга и таким образом модулирующие восприятие физической усталости. Наряду с серотонином и норадреналином, в этот процесс может быть вовлечен и дофамин. Психическая усталость может быть также связана с дефицитом трансмиссии ацетилхолина (клинически в таких случаях мы говорим о континууме состояний между псевдодепрессией на начальных этапах деменции и псевдодеменцией при церебрастенических депрессиях у людей пожилого возраста), гистамина (например, в случае депрессий при заболеваниях соединительной ткани), норадреналина (при адинамических и витальноастенических депрессиях), дофамина (при депрессиях с психомоторной ретардацией) [136, 137].
Симптомы хронической боли, по всей видимости, могут быть связаны с дисфункцией серотонинергических и норадреналинергических трактов, спускающихся от ядер ствола мозга к спинному мозгу [137]. Нарушения трансмиссии норадреналина и серотонина при болях любого генеза усиливают субъективное чувство их непереносимости [32, 136].
Само собой разумеется, что ни психологические,
ни соматические симптомы депрессии не могут быть объяснены исключительно дисфункцией нейротрансмиссии моноаминов в мозге человека. В патофизиологию депрессии вовлечены и другие нейробиологические процессы. Установлена роль нарушений ГГНС, значение дисфункции механизмов обратной связи между кортикотропным релизинг-фактором – адренокортикотропным гормоном и кортизолом. Уровень кортизола в сыворотке крови повышается при меланхолической депрессии. Важным нейробиологическим маркером депрессии считается снижение секреции нейропептида гипокретина, что приводит к нарушению обмена цитокининов, стимулирующих синтез серотонина, и к истощению его запасов в синапсах серотонинергических трактов. С нарушением экскреции гипокретина связывают такой соматический симптом депрессии, как нарушения в системе сна – бодрствование. С супрессией при депрессии нейротрофического фактора связывают нарушения нейропластичности гиппокампальных структур мозга. Атрофия гиппокампа (медиобазальный склероз) является неспецифичным патологическим процессом, описанным при наиболее злокачественном, прогредиентном течении шизофрении, височной эпилепсии, рекуррентного депрессивного расстройства. Нарушения нейропластичности,
по-видимому, позволяют понять механизмы хронификации и формирования при депрессиях когнитивных нарушений [135, 138-143].
Сложность и разнонаправленность патофизиологических взаимодействий между нарушениями нейроэндокринной регуляции и нейротрансмиссии моноаминов можно проиллюстрировать на примере клинико-динамических соотношений между депрессией и хроническим болевым расстройством [144-146]. Раздражение ноцецептивных рецепторов внутренних органов активирует нейроны спинного мозга, от которых берут начало афферентные тракты, передающие сигнал к продолговатому мозгу, зрительному бугру и далее – к проекционным зонам соматосенсорной коры, ответственным за целостное восприятие боли. От моноаминергических нейронов ствола мозга берут начало эфферентные волокна, спускающиеся к спинному мозгу и оказывающие тормозное влияние на ноцецептивную передачу. Хроническое напряжение (психоэмоциональный стресс), вызванное хронической болью, приводит к потере отрицательной глюкокортикоидной обратной связи в ГГНС и десенсибилизации глюкокортикоидных рецепторов. Это объясняет тот факт, что хроническая боль может стать причиной депрессии. Снижение трансмиссии серотонина и норадреналина при этом расстройстве, в свою очередь, может привести к дисрегуляции тормозных влияний продолговатого мозга на ноцецептивную афферентацию и усилению болевых ощущений. Потеря ингибирующего влияния глюкокортикоидов на экскрецию гипокретина и нарушение обмена цитокининов, стимулирующих синтез серотонина при депрессии, также может привести к повышению болевой чувствительности. Острый стресс может блокировать восприятие боли. Этот факт доказывает возможность ингибирующих влияний лимбической системы на соматосенсорную кору мозга. С другой стороны, хроническое психоэмоциональное напряжение, вызванное хронической болью, может приводить к усилению болевых сенсаций. С потенцирующим действием психоэмоционального стресса на восприятие боли в клинической практике мы сталкиваемся значительно чаще.
Возможности психофармакологического лечения соматических симптомов депрессии
Распространенной является точка зрения, что для лечения депрессий в общемедицинской практике предпочтение следует отдавать СИОЗС. Их применение действительно выглядит обоснованным, но при лечении не столько амбулаторных депрессий, сколько относительно простых по своей клинической типологии тревожно-фобических расстройств. Таких тревожных больных врачи общей практики нередко ошибочно оценивают как депрессивных. При лечении соматических симптомов и особенно хронической боли в структуре депрессии выбор СИОЗС в качестве препаратов первой линии выглядит менее обоснованным.
Многочисленные исследования эффективности применения СИОЗС при депрессиях продемонстрировали, что полная редукция психологических и особенно соматических симптомов депрессии может быть достигнута у относительно небольшой части больных лишь к 6-8 неделям лечения [147-149].
У большинства больных удается добиться только частичной редукции симптомов. Даже при полном купировании психологических симптомов депрессии резидуальные соматические проявления позволяют оценивать состояние больного лишь как симптоматическое улучшение, которое редко бывает стабильным и даже в случае амбулаторных депрессий нередко сменяется усилением депрессивной симптоматики. Невозможность достижения полной ремиссии ухудшает прогноз заболевания и тяжесть его психосоциальных последствий.
Как было показано выше, депрессии у больных, обращающихся за помощью к врачам общей практики, отличаются высоким удельным весом, клиническим полиморфизмом соматических симптомов, разнообразием нейробиологических нарушений, лежащих в их основе. СИОЗСН продемонстрировали большую по сравнению с СИОЗС эффективность при лечении депрессий с соматическими симптомами: большие степень редукции соматических симптомов и удельный вес больных, достигших состояния ремиссии. СИОЗСН имели преимущество не только при депрессиях с соматическими симптомами, но и у больных с хроническими болевыми состояниями, такими как при фибромиалгии, когда психологические симптомы депрессии выявить не удается [150, 151].
В настоящее время существуют доказательства обоснованности применения при депрессиях с соматическими симптомами, депрессиях с коморбидными болевыми симптомами и хроническом болевом расстройстве венлафаксина [152-156], дулоксетина [157, 158] и милнаципрана [159]. Они существенно отличаются по силе влияния на трансмиссию норадреналина и серотонина [160].
Различия между отдельными СИОЗСН и трициклическими антидепрессантами, которые также влияют на нейротрансмиссию обоих моноаминов, нередко менее существенны, чем внутри каждой из групп [161]. По соотношению уровней блокады обратного захвата серотонина и норадреналина милнаципран больше напоминает имипрамин, венлафаксин – кломипрамин, а дулоксетин – дезипрамин.
Норадренергические эффекты кломипрамина, амитриптилина и венлафаксина развиваются позже, при применении более высоких доз, чем в случае назначения милнаципрана.
Низкие и средние дозы кломипрамина, амитриптилина и венлафаксина по особенностям клинического действия подобны. Для них характерны (» 20% случаев) побочные эффекты, ассоциированные с серотониновым синдромом: диспепсические жалобы на тошноту, рвоту, жидкий стул, гиперрефлексия, нарушения координации, лихорадка, диафорез (гипер-
гидроз), тремор, гипомания, ажитация [162, 163].
Дулоксетин и дезипрамин демонстрируют сопоставимо высокую эффективность при адинамических и тяжелых меланхолических депрессиях, но отличаются высоким риском побочных эффектов, связанных с усилением трансмиссии норадреналина (развитие тремора, гипертензивного эффекта и тахикардии) [161, 164].
Описанные побочные эффекты ограничивают применение кломипрамина, амитриптилина, венлафаксина и дулоксетина при лечении депрессий с соматическими симптомами в сфере первичной медицинской помощи. Как известно, эти больные особенно чувствительны к побочным эффектам, ассоциированным с телесными сенсациями. Соматические симптомы, связанные с чрезмерной норадренергической стимуляцией или обусловленные серотониновым синдромом, амальгамируются с телесными проявлениями депрессии и оцениваются пациентами как непереносимость препаратов или утяжеление расстройства. В любом случае, вопреки рекомендациям врачей, вероятно прекращение больным приема антидепрессанта.
Клинические преимущества сбалансированных антидепрессантов (милнаципрана и имипрамина) при депрессиях с преимущественно соматическими симптомами в сфере первичной медицинской практики определяются гармоничной редукцией основных симптомов депрессии и низким уровнем как серотонинергических, так и нордаренергических побочных эффектов в любом диапазоне доз [165-168]. Еще одним преимуществом этих препаратов является снижение риска значительного реципрокного усиления трансмиссии дофамина, а при длительном применении – снижение плотности мускариновых рецепторов. Милнаципран в отличие от имипрамина не влияет на рецепторы постсинаптической мембраны, холинергические системы мозга и, вследствие этого, значительно лучше переносится пациентами пожилого возраста, чем имипрамин [169].
Миртазапин также более эффективен, чем СИОЗС при лечении соматических симптомов депрессии и/или тревоги. Препарат можно рекомендовать, например, для лечения соматических симптомов при депрессиях с коморбидным тревожным расстройством [169].
При депрессиях с чувством усталости и признаками психомоторной ретардации возможно применение ингибиторов обратного захвата дофамина,
например бупропиона, а также селективных ингибиторов обратного захвата норадреналина, например ребоксетина или атомоксетина [170].
При лечении депрессий с соматическими симптомами антидепрессанты приходится назначать на более продолжительные сроки, чем в случае депрессий с преимущественно психологическими симптомами. В ряде случаев дополнительно приходится назначать тимоизолептики (ламотриджин, соли вальпроевой кислоты, соли лития, тиреоидные препараты) [171].
В завершение следует подчеркнуть целесообразность использования разумной комбинации фармакологических и психотерапевтических подходов в случае депрессий с соматическими симптомами [168-169].
Список литературы находится в редакции.
Депрессия и соматические проявления | СККСПБ №1
Во многих случаях для депрессий характерны неприятные ощущения в теле, нарушения в работе внутренних органов при отсутствии объективных признаков истинного соматического, т.е. не связанного с психикой заболевания. При этом многие больные постоянно отмечают у себя боли, внутренний дискомфорт. Одни жалуются на головную боль, боли в желудке, суставах, пояснице, другие – на расстройства в работе кишечника, третьи обращают внимание на снижение полового влечения. У женщин нередко становятся болезненными и нерегулярными месячные. Примерно 50% страдающих депрессией людей на приеме у врача жалуются на подобные физические недуги, не упоминая о подавленном настроении или душевном состоянии, лежащем в основе депрессии. Испытывая хронические боли или другие неприятные ощущения в теле, люди могут и не осознавать, что они страдают депрессией, даже при выраженной тоске, считая ее реакцией на тягостный телесный дискомфорт.
Некоторые страдающие депрессией убеждены в наличии у себя редкого и сложно диагностируемого заболевания и настаивают на многочисленных обследованиях в медучреждениях общего профиля. Такое состояние врачи называют маскированной (скрытой) депрессией, при которой человек может испытывать боли в голове, в конечностях, за грудиной, в животе и в любых других частях тела, он может страдать бессонницей или, наоборот, слишком много спать и при этом чувствовать себя не выспавшимся.
У большинства больных депрессией могут отмечаться нарушения в сердечно-сосудистой системе, появляется кожный зуд или отсутствие аппетита. И все это – свидетельствует о депрессии, а не ко каком-то соматическом заболевании. Патологические ощущения, которые больные испытывают при таких депрессиях, вполне реальны, мучительны, но они являются следствием особого психического состояния, а не внутреннего заболевания. Необходимо помнить, что частота скрытых депрессий превышает число явных во много раз.
При подобных депрессиях у больных, как правило, изменено и отношение к еде: они могут подолгу обходиться без пищи и не ощущать голода, а сев за стол, съедать всего одну-две ложки – на большее у них не хватает ни сил, ни желания. Признаком депрессии может быть потеря в весе более 5 кг. в течение месяца. У некоторых же людей, особенно у женщин, аппетит при депрессии, наоборот, увеличивается, достигая иногда уровня мучительного голода, сопровождающегося резкой слабостью и болями в подложечной области. Иногда человек переедает из-за повышенного стремления к сладкому или попыток путем частого приема пищи отвлечь себя от тягостных мыслей.
Таким образом, мы видим, что депрессия является заболеванием со множеством различных проявлений, которые сами по себе не проходят, требуя специального, иногда длительного, медицинского вмешательства. Поэтому если у вас проявляются симптомы, о которых говорится в этом тексте, и доктора не могут найти объяснения этим соматическим проблемам, обратитесь за помощью к врачу-психиатру, который назначит антидепрессивное лечение и будет его контролировать.
В следующем материале мы расскажем, какие существуют методы лечения депрессии.
Материал подготовлен Ставропольской психиатрической больницей на основе информации Национального центра психического здоровья (http://www.psychiatry.ru) и ВОЗ.
Иллюстрация к данной публикации взята из общедоступной библиотеки изображений https://www.freepik.com/ и из открытых источников.
Об использовании иллюстраций из библиотеки Freepik подробно можно прочесть здесь
Соматические симптомы депрессии — Психические расстройства в общей медицине №04 2007
История концепций депрессииВ феноменологической психопатологии традиционно акцентируется внимание на телесных проявлениях депрессивных расстройств как на их ключевых симптомах. Так, C.Wernicke использовал термин “витальные чувства” для описания определенных соматических симптомов, возникающих при аффективных психозах [1]. Витальные чувства касаются тесной взаимосвязи телесности и самосознания, того, как мы ощущаем собственное тело и какое впечатление производит на окружающих наш внешний вид. Витальные чувства представляют собой соматический аффект, происходящий из различных частей тела. Если в норме витальные чувства формируют общий фон телесного самоощущения, то при депрессии они могут выступать на первый план. Например, страдающие депрессией часто жалуются на необычные головные боли, описываемые как непереносимое давление, сравнимое с повязкой, стягивающей голову. Другие нарушения витальных чувств затрагивают грудную клетку и область живота, вызывая неприятные ощущения тяжести, напряжения или заторможенности, на которых концентрируется внимание пациента. Аналогичным образом E.DuprО говорит о коэнестопатических состояниях, представляющих собой тягостные качественные изменения нормального телесного чувства в различных частях тела при эпизодах депрессии. При этом происходит тотальная потеря витальности, при которой нарушения могут охватывать тело и его функции целиком, подавляя нормальную жизнедеятельность [2]. K.Schneider [3] относил подобные расстройства витальных чувств к числу признаков, определяющих картину эндогенной депрессии. В психопатологической квалификации автора проявления депрессивной болезни обладают первостепенной диагностической значимостью, аналогичной симптомам первого ранга при шизофрении. G. Huber проводил различие между витальными расстройствами, с одной стороны, и вегетативными симптомами депрессии – с другой [4]. Витальные расстройства (потеря общего телесного тонуса, доминирование усталости/утомляемости, а также различные виды соматических дизестезий, обычно в виде статических, локализованных ощущений в области головы, груди, сердца или живота относятся к сфере упомянутых выше витальных чувств. Всеобъемлющие чувства анестезии, одеревенения и отчуждения всего тела могут быть присущи соматопсихической деперсонализации при депрессии, которая при максимальной выраженности в таком случае может достигать степени синдромом Котара.
Если витальные нарушения приобретают особую форму с невозможностью описать их обычными словами, то Huber говорит о “коэнестетической” депрессии, которую необходимо дифференцировать от вычурных проявлений коэнестетической шизофрении. С витальными и коэнестетическими расстройствами при депрессии тесно связаны вегетативные симптомы (нарушения сна, аппетита, пищеварения). Однако существует огромное множество других вегетативных проявлений депрессии (нарушения слюно-, пото- и слезоотделения, сердечные аритмии и одышка, потеря либидо и различные сексуальные дисфункции, дис- или аменорея, потеря или увеличение массы тела, снижение тургора кожи, выпадение волос, снижение температуры тела, тошнота и рвота, метеоризм, головокружение, потливость, озноб). Обычно витальные нарушения, коэнестезии и вегетативные симптомы сосуществуют с хорошо известными аффективными, поведенческими и когнитивными симптомами депрессии. Однако психологические симптомы депрессии могут маскироваться доминирующими соматическими жалобами, соответствующими компетенции различных медицинских специальностей. M.Bleuler обратился к этому вопросу в своей книге “Депрессия в первичной практике” (1943 г.): “Нередкой является ситуация, когда больной депрессией приходит на консультацию не только к врачу общей практики или интернисту, но и к хирургу, гинекологу, урологу, офтальмологу или другому специалисту и высказывает жалобы исключительно соматического характера, говоря лишь о телесных феноменах, хотя в то же время признается в наличии подавленного настроения. Больной говорит о сердцебиении, сжатии в груди, потере аппетита, запорах, учащенном мочеиспускании, аменорее и т.д. Только если обратить внимание на их психическое состояние, можно обнаружить, что они высказывают множество ипохондрических идей, затрагивающих различные области тела, а кроме того, депрессивные мысли обнищания и греховности, что весь ход мыслей у них замедлен и депрессия проявляется не только предъявляемыми соматическими жалобами, но и другими телесными симптомами” [5].
Несмотря на подобные длительно существующие представления о соматической основе депрессивного настроения, при умеренной и тяжелой аффективной патологии, вызывает удивление, что в официальных психиатрических систематиках DSM-IV и МКБ-10 соматические симптомы в качестве диагностических критериев представлены лишь частично, а акцент сделан на психологических аффективных и когнитивных проявлениях. Так, в DSM-IV приводятся только три соматических критерия диагностики большой депрессии: нарушения сна, аппетита и утомляемость или потеря энергии. Соответственно в МКБ-10 расстройства сна и аппетита, снижение либидо и аменорея – единственные соматические симптомы, диагностически значимые в случае депрессии. Кроме этого краткого списка преимущественно вегетативных проявлений ни в DSM-IV, ни в МКБ-10 не приводится ни одного болевого соматического симптома. Тем не менее в этом вопросе наметился серьезный диагностический перелом при выходе DSM-IV-TR, включающей такие новые критерии, как “избыточное беспокойство о физическом здоровье и жалобы на боли (например, головные, боли в суставах, животе и т.д.)”. Это дополнение к диагностическим критериям показательно в отношении возвращающегося осознания важности соматических симптомов депрессии.
Что подразумевается под понятием “соматический” при депрессии?
В литературе для описания соматических симптомов депрессии используется множество терминов: соматические, соматизированные, физические, телесные, соматоформные, болевые, психосоматические, вегетативные, маскированные, не имеющие медицинского обоснования и т.д. [7]. Эти разнообразные термины соответствуют различным теоретическим или диагностическим концепциям. Для депрессивных состояний предпочтителен нейтральный термин “соматический”, объединяющий разные телесные ощущения, воспринимаемые пациентом как неприятные или вызывающие опасения. Подобные дизестезии часто локализуются в определенных частях организма или в отдельных органах, или же могут охватывать тело полностью, распространяясь на всю витальную сферу (например, в случае усталости или потери энергии). Ряд основных телесных нарушений, таких как дисфункции сна, аппетита, пищеварения, также следует включать в понятие “соматический”. Кроме того, клинически значима может быть дифференциация соматических симптомов депрессии на болевые и безболевые. С диагностической точки зрения важно иметь в виду, что соматические симптомы к тому же играют значимую роль как при соматоформных, так и при других “первичных” психических расстройствах – аффективных и тревожных прежде всего. Для дифференциального диагноза имеет значение то, что соматические симптомы по возможности нужно расценивать как проявления вероятной соматической болезни. Диагностические сложности могут быть обусловлены хорошо известным фактом, что аффективные, тревожные и соматоформные расстройства часто сосуществуют с органической патологией, а порой тесно с ней взаимосвязаны [1]. Относительно оценки соматических симптомов K.Kroenke верно отмечает, что диагноз очень часто довольно расплывчатый, нежели определенный. Существующие соматические симптомы могут быть либо четко отнесены на счет конкретной органической патологии или же ограничены рамками одной из следующих эвристических категорий: соматоформное или другое первичное психическое расстройство (часто депрессия и/или тревожное расстройство), функциональный соматический синдром (например, синдром раздраженного кишечника, фибромиалгия, синдром хронической усталости), “моносимптоматический” диагноз (боль в пояснице, идиопатическое головокружение) или нарушение, лишь частично обусловленное соматической патологией (например, многие хронические болевые синдромы) [11].
Эпидемиологические исследования (особенно проведенные в первичной медицинской практике) могут пролить свет на распространенность соматических симптомов при депрессии и их прогностическое значение, если они развиваются в течение заболевания.
Соматические симптомы депрессии в стационаре и амбулаторной практике
В одном из клинических исследований M.Hamilton [12] отмечает, что соматические симптомы доминируют в клинической картине у огромного числа больных депрессией. В выборке, насчитывающей 260 женщин и 239 мужчин, телесные симптомы, особенно соматическая тревога и усталость, были выявлены у 80% пациентов, страдающих депрессий. Вне зависимости от пола эти соматические симптомы были чаще обусловлены достигающей психопатологического уровня ипохондрией. В этой работе подтверждаются данные более ранних исследований, в которых было показано, что депрессивные расстройства, проявляющиеся преимущественно соматическими симптомами, являются наиболее распространенным вариантом аффективной патологии как в стационаре, так и в амбулаторной практике [13, 14]. O.Hagnell и B.Rorsman [15] подчеркивают прогностическую значимость соматических симптомов у больных депрессией в первичной практике как индикатора суицидального риска. Проведенные в последние годы эпидемиологические исследования, специально спланированные таким образом, чтобы оценить профиль распространенности аффективной патологии в первичной практике, однозначно показали, что депрессивные расстройства в этом звене медицинской помощи встречаются очень часто[16–19]. Таким образом, для большинства больных депрессией, обращающихся за профессиональной помощью в официальную систему здравоохранения, интернисты играют решающую роль в диагностике и лечении депрессии [20]. Пациенты с депрессий в первичной практике обычно высказывают жалобы соматического характера, что во всем мире не исключение, а правило [21, 22]. По данным европейского популяционного исследования (DEPRES II), в течение текущего депрессивного эпизода среди наиболее часто предъявляемых жалоб две из трех являются соматическими (слабость/потеря энергии/вялость – 73%; изменение качества/продолжительности сна – 63%) [23]. Однако в этом исследовании подчеркивается также, что у 65% страдающих депрессией больных первичной сети имеется сопутствующая органическая патология, по всей видимости, осложняющая дифференциальную диагностику. В многоцентровом международном исследовании (n=1146), проведенном под эгидой ВОЗ, было подтверждено, что у 2/3 больных депрессивное настроение проявляется исключительно в виде соматических симптомов, а более половины жалуются на множество не имеющих соматической обусловленности проявлений [24]. В еще одном исследовании, выполненном в первичной медицинской практике, L.Kirmayer и соавт. [25] пришли к тем же выводам: у абсолютного большинства больных аффективными или тревожными расстройствами (73%) последние проявляются всецело соматическими симптомами. Подобная манифестация становится основной причиной первичного обращения к врачу общей практики. В выборке больных большой депрессией (n=573), обследованных в США, 2/3 (69%) жаловались на разнообразные болевые проявления, указывая на их тесную взаимосвязь с депрессией [26]. Однако в первичной практике диагностическая ситуация часто не столь однозначна. Многие больные жалуются лишь на один или несколько соматических симптомов, для которых не удается установить органической обусловленности, и в то же время состояние пациентов по результатам клинического обследования не соответствует в полной мере аффективным и когнитивным критериям для какого-либо конкретного депрессивного или тревожного расстройства. Единичные соматические симптомы являются причиной 50% визитов к врачам общей практики или обращений за амбулаторной помощью. В 20–25% случаев эти соматические симптомы рецидивируют или хронифицируются. Соматические симптомы, причину которых не удается определить в результате развернутого медицинского обследования, как правило, сопряжены с высоким риском психической патологии независимо от характера самих симптомов [27–29]. Примерно у 2/3 этих больных развивается депрессия, а у 40–50% состояние соответствует критериям тревожного расстройства [30–33]. В поперечном исследовании пациентов первичной практики P.Gerber и соавт. [34] изучали взаимосвязь специфических соматических жалоб и проявлений депрессии. Частоту тех или иных симптомов рассматривали как “положительную прогностическую ценность”: нарушения сна (61%), усталость (60%), более трех жалоб (56%), неспецифические жалобы на костно-мышечные проявления (43%), боль в спине (39%), преувеличенные/утрированные (39%) или расплывчатые (37%) жалобы [34]. Некоторые соматические симптомы в типичном случае ковариантны жалобам пациентов, не приобретая при этом нозологического статуса отдельных органических заболеваний. Вместо того эти кластеры симптомов рассматриваются в рамках функциональных соматических синдромов и обозначаются в соответствии с диагностическими стандартами различных медицинских специальностей, например фибромиалгия, синдромы хронической усталости или раздраженного кишечника. Некоторые психиатры считают такие функциональные соматические синдромы типичными проявлениями соматоформных расстройств. Однако в медицинской литературе до сих пор продолжается сомнительный диспут по поводу объединения этих функциональных соматических синдромов в общую категорию соматизированного [35, 36] расстройства или же распределения по отдельным клиническим группам [37]. С практической точки зрения важно заметить, что у этих симптомов отмечается значительное перекрывание и ассоциация с аффективными и тревожными нарушениями [38–41].
Во многих практических работах была доказана тесная связь между депрессивным аффектом и болевыми синдромами, особенно хроническими [26, 42–44]. Депрессия и болевые симптомы часто возникают вместе. Так как оба состояния широко распространены в населении, их частое сосуществование может быть следствием чисто статистического совпадения [45, 46]. Однако фактически оказывается, что частота их сосуществования выходит за рамки статистической вероятности случайного совпадения. В метаанализе, выполненном M.Bair и соавт. [26], показано, что около 2/3 всех больных депрессией, обращающихся в учреждения общей медицины как за амбулаторной, так и за стационарной помощью, жалуются на беспокоящие их болевые соматические симптомы. В свою очередь частота депрессии у больных с различными болевыми синдромами достигает 50%. По-видимому, значение того показателя возрастает при состояниях, характеризующихся множественными диффузными болями, сравнительно с более дифференцированными типами болевых расстройств. Считается, что риск большой депрессии зависит от тяжести, частоты, стойкости и числа болевых симптомов [47, 48]. В эпидемиологическом исследовании, проведенном в первичной практике и оценивающем прогностическую значимость хронической боли для развития депрессии, выявлено, что частота хотя бы одного хронического болевого симптома в населении составляет 17,1%. По меньшей мере один депрессивный симптом наблюдается у 16,5% обследуемых; 27,6% из них страдают хотя бы одним из симптомов хронической боли. Большая депрессия была диагностирована в 4% случаев, а у 43,4% из них наблюдали хотя бы один болевой симптом, что в 4 раза превышает аналогичный показатель для обследуемых без депрессии [49]. Такая значимая взаимосвязь хронической боли с депрессией подтверждает клиническое наблюдение W.Katon, ранее заявлявшего, что если бы все больные с болевыми синдромами подвергались систематическому обследованию в отношении лежащей в основе их жалоб депрессии, то в первичной практике выявлялось бы около 60% случаев аффективной патологии [50].
Таким образом, следует помнить, что согласно как поперечным, так и лонгитудинальным исследованиям, проведенным у пациентов первичной практики с жалобами на симптомы, не имеющие органической обусловленности, депрессивные, тревожные и соматоформные расстройства существенным образом перекрываются, что особенно выражено при хронических болевых синдромах [51–58]. Важным клиническим выводом является то, что с ростом числа симптомов, не обусловленных органической патологией, с впечатляющей зависимостью эффекта от воздействия (dose-response relationship) возрастает и риск сопутствующей депрессии. В двух исследованиях пациентов (1000 и 500 обследуемых соответственно), основной жалобой которых были соматические симптомы, показано, что наличие любого из них повышает вероятность аффективного или тревожного расстройства в 2–3 раза. Только 2% больных без или с единственным соматическим симптомом страдали аффективным расстройством, тогда как 60% жаловались на девять телесных проявлений и более [31, 59]. Пациенты с множественными органически не обусловленными проявлениями также чаще страдали другими ассоциированными психическими расстройствами [60, 61].
Соматические симптомы депрессии и частота ее распознавания в первичной практике
Соматизация – типичная форма проявления депрессии в первичной практике. Однако эта разновидность соматических симптомов, видимо, обусловливает и низкую выявляемость депрессии в данном секторе здравоохранения [20, 62]. Следует признать, что тревожно низкий показатель правильной диагностики и соответственно лечения депрессивных нарушений (25–33%), по данным эпидемиологических исследований, проведенных в начале 90-х годов, возрос в настоящее время до 60% [17, 19]. С позиции врача первичной практики существуют две группы больных с депрессией, вызывающие диагностические сложности. У больных с соматической патологией часто встречается коморбидная депрессия [23, 63]. Такие ассоциированные депрессии нередко остаются нераспознанными, поскольку внимание врача первичной практики сконцентрировано в первую очередь на распознавании соматической болезни [64]. Ряд соматических симптомов, например нарушения сна, диффузные боли, изменения аппетита и т.д., могут быть характерными проявлениями как патофизиологических нарушений при конкретном органическом заболевании, так и признаками депрессивного расстройства. Соответственно дифференциальная диагностика затрудняется. Значимость соматических симптомов в диагностике депрессии у соматически отягощенных больных является предметом противоречивой дискуссии в научной литературе. Между тем результатом клинически обоснованного консенсуса являются то, что критерии большой депрессии по DSM-IV не требуют каких-либо особых уточнений для установления диагноза аффективного расстройства у больных с коморбидной соматической патологией [65–67]. Соматические симптомы могут способствовать диагностике, если учитываются в совокупности с типичными аффективными, поведенческими и когнитивными проявлениями, сопутствующими депрессии [9]. Для врача первичной практики важно помнить, что по меньшей мере 20–30% больных с хронической соматической патологией одновременно страдают депрессией [68]. Следует также полагать, что даже среди тех, у кого диагноз острой соматической болезни устанавливается впервые, частота коморбидной депрессии достаточно высока [69]. В конечном счете больных с органической патологией следует относить к группе риска по сопутствующей нераспознанной депрессии [70], что особенно касается пожилых пациентов [71].
Ко второй большой группе пациентов первичной практики, страдающих депрессией, относятся те, у кого жалобы соматического характера чаще всего остаются без соответствующего медицинского обоснования. Если обратить внимание на форму выражения жалоб, то окажется, что 50% этих больных обеспокоены исключительно соматическими симптомами, а на психические проявления (аффективные и когнитивные) депрессивного расстройства жалуется гораздо меньшее их число – около 20% [7, 21, 72, 73]. Однако при этом не наблюдается категориального расщепления на два изолированных способа выражения жалоб – исключительно соматического, с одной стороны, или психического – с другой. Более того, следует принимать во внимание широкий спектр переходных вариантов и учитывать, что выраженность соматизации влияет на вероятность распознавания депрессии [25]. Как правило, врачи первичной сети распознают депрессию у конкретного пациента не тогда, когда он жалуется на множество текущих симптомов, не имеющих медицинского обоснования (в этом случае они отдают предпочтение выжидательной тактике), но когда больной неоднократно повторно обращается за помощью в связи с этими симптомами [74]. Кроме того, объем ипохондрических опасений и тревожная озабоченность собственным здоровьем способствуют установлению правильного диагноза депрессии [75, 76]. Однако пациенты с соматическими жалобами, которые нельзя объяснить органической патологией, в диагностическом плане неоднородны. Кроме депрессии, которая в первичной практике согласно традиционной концепции эндогенных болезней манифестирует лишь в небольшом числе случаев, а чаще проявляется чертами атипии [77–79], следует учитывать при дифференциальной диагностике различные тревожные и соматоформные расстройства [60, 61, 80–82]. К тому же, как правило, существует значительное перекрывание симптомов между всеми этими диагностическими категориями [10].
Факторы, амплифицирующие cоматические симптомы депрессии
Существует множество факторов, способствующих становлению и усилению соматических симптомов при депрессии. По результатам исследований, выполненных с различных теоретических позиций, женский пол является одним из признанных факторов риска, ассоциированных с cоматизацией [83]. При анализе эпидемиологических данных, полученных в национальном исследовании коморбидных расстройств (National Comorbity Survey), B.Silverstein [84, 85] пришла к некоторым интересным выводам относительно гендерных различий. Автор разделила обследуемых на две группы: во-первых, больные, которые полностью соответствовали критериям большой депрессии, а также жаловались на усталость, расстройства сна и аппетита (“соматическая депрессия”) и, во-вторых, пациенты, страдающие аффективным расстройством, но без соматических симптомов (“чистая депрессия”). Половые различия удалось выявить только при “соматической депрессии”. Ее бЧльшая распространенность у женщин достоверно была ассоциирована с частотой тревожных расстройств. Примечательно, что эта разновидность “соматической депрессии” у женщин характеризуется такой особенностью, как манифестация преимущественно болевыми телесными симптомами в подростковом периоде. А.Wenzel и соавт. [86] связывают высокую частоту “соматической депрессии” у женщин с изменениями аппетита.
Среди контингента первичной практики также обнаруживаются гендерные различия. Женщины достоверно (практически на 50%) чаще, чем мужчины, жаловались на соматические симптомы. Хотя психические расстройства (прежде всего депрессия и тревожные нарушения) коррелируют с подобным видом соматической манифестации, было обнаружено независимое влияние женского пола на жалобы в виде соматических симптомов [87]. Впоследствии J.Jackson и соавт. обнаружили, что в целом среди пациентов первичной практики с соматическими симптомами женщины моложе, они чаще сообщают о стрессе, предъявляют больше “дополнительных, беспокоящих на момент обследования жалоб”, чаще страдают психической патологией и реже удовлетворены оказываемой им помощью [88]. Более высокая чувствительность женщин как к психосоциальному, так и к соматическому стрессу ответственна за повышенную распространенность среди них депрессивных и тревожных расстройств [89]. Высокая генетически обусловленная подверженность этой патологии, с одной стороны, и отчетливая нейробиологическая взаимосвязь с определенными функциональными соматическими синдромами (например, фибромиалгия, синдромы раздраженного кишечника и хронической усталости) – с другой, могут усиливать указанные гендерные различия. Уязвимость к соматизации и тревожным/депрессивным расстройствам в каждом отдельном случае может варьировать. Так, депрессивный аффект может определять поведение в болезни, направленное на немедленное обращение за медицинской помощью с жалобами на соматизированные расстройства, вызванные иными причинами [91]. Высокую частоту симптомов соматической тревоги у больных с большой депрессией можно интерпретировать с той позиции, что тревога, видимо, является основным источником телесного дистресса и последующей ипохондрии, благоприятствующим одноименным поведенческим проявлениям [12]. Нужно учитывать специфическое влияние депрессии, паники и соматических симптомов на поведение в болезни [92]. На форму и выраженность соматического способа выражения жалоб влияют различия мнений о причинах заболевания, склонность преувеличивать соматический дистресс и сложности осознания и выражения эмоционального состояния [93–95]. В отношении особенностей динамики заболевания также нужно отметить, что депрессивные и тревожные расстройства, возникающие вслед за соматоформными, могут их серьезно осложнять и способствовать хронификации [39, 96].
Имеются также достоверные эпидемиологические сведения о значимых факторах риска, в частности неблагоприятных событиях ранних лет жизни в зависимости от длительности и тяжести воздействия (прежде всего множественных психических травмах), обусловливающих психическое и соматическое состояние взрослого человека. Такая общая предиспозиция может выявляться при целом ряде психических расстройств (конверсионные и соматизированные [97–103], некоторые хронические болевые синдромы [104–106], ипохондрические состояния [107], артифициальные – factitious заболевания [98], а также тревожные, аффективные и аддиктивные расстройства [108–110]). По результатам множества эпидемиологических лонгитудинальных исследований можно сделать следующее заключение: чем больше личность подвергается воздействию тяжелых травм в раннем возрасте, тем в последующем выше риск развития рекуррентной или хронической депрессии с выраженными суицидальными тенденциями, множественными соматическими симптомами, не имеющими органической основы (особенно хроническими болевыми синдромами), манифестирующими в подростковом возрасте или в ранней юности, а соответственно, тем сильнее общее негативное воздействие на психическое и соматическое состояние, тяжелее аномальное поведение в болезни [61, 111].
Кроме того, при аффективной патологии немаловажный вклад в преимущественный способ преподнесения жалоб в виде соматических симптомов могут вносить культуральные и социальные факторы [25]. Однако международное исследование депрессии в первичной практике, проведенное в 12 странах на разных континентах, не выявило четких культуральных влияний на соматический модус изложения жалоб при депрессии. Этот признак оказался в большей степени характерен для стран с системами здравоохранения, при которых больные не контактируют постоянно с врачом первичной практики, чем для стран, в которых имеются широкие возможности обращения к личному врачу. Этот показатель достоверно варьировал между различными культуральными выборками [24].
Кроме гендерных, культуральных различий, а также системы отношений “врач–больной”, может существовать множество других факторов, влияющих на соматический характер изложения жалоб, например возраст, сопутствующая соматическая патология, низкий уровень доходов и тюремное заключение [7, 112].
Бремя соматических симптомов депрессии
Немалая доля больных, получающих лекарственную терапию по поводу депрессии, не достигают полной ремиссии [113, 114]. Большинство пациентов могут отвечать на лечение антидепрессантами (редукция симптоматики на 50% и более), продолжая испытывать резидуальные симптомы. Последние часто по природе своей соматические. При неполных ремиссиях типичны проявления соматической тревоги и различные болевые симптомы [115].
Не поддающиеся терапии резидуальные симптомы нужно рассматривать в качестве фактора риска ранних обострений, а также более тяжелого и хронического течения заболевания в дальнейшем [116–119].
Клиническую значимость соматических симптомов депрессии можно проиллюстрировать на примере взаимоотношений аффективной патологии и соматических болевых синдромов. Чем последние тяжелее, тем более глубокой и продолжительной будет депрессия. M.Ohayon и A.Schatzberg обнаружили, что больные депрессией, сопровождающейся хронической болью, дольше жалуются на подавленное настроение (19 мес) по сравнению с депрессивными пациентами без болевых симптомов (13,3 мес). Кроме того, хронические болевые расстройства, сочетающиеся хотя бы с одним единственным ключевым симптомом депрессии, ассоциированы также с более высокой вероятностью суицидальных мыслей [49]. D.Fishbain считает хроническую боль основным фактором суицидального риска при депрессии [120]. M.Von Korff и G.Simon выявили значимую корреляцию между выраженностью болевых симптомов и неблагоприятным исходом депрессивных расстройств c более выраженным снижением адаптации, связанным с болью; худшим общим состоянием здоровья, более высоким уровнем безработицы, более частым использованием опиатов, полифармакотерапии и ресурсов здравоохранения в связи с жалобами на боль [121]. Хотя как болевые, так и неболевые соматические симптомы подвержены обратному развитию в процессе лечения антидепрессантами, такой фактор, как выраженность и длительность существования болевых симптомов на момент начала лечения, значимо влияет на чувствительность к терапии: ее эффективность ниже, а длительность, необходимая для достижения удовлетворительного результата, больше [122–124].
При интеграции всех болевых и неболевых соматических симптомов в пределах единой категории – соматизации – формируется фактор, коррелирующий с возрастающим показателем использования ресурсов здравоохранения [125– 127], низкой приверженностью к лечению, результатом чего становится более высокий риск рецидива и хронификации заболевания [128]. В то же время рекуррентная или хроническая депрессия сопровождается повышенным риском суицида [129], а также более высокой заболеваемостью и смертностью вследствие облигатных для заболевания факторов или ассоциированных естественных причин [130–132]. В конечном счете можно сделать вывод, что если соматические симптомы (прежде всего болевые) сопутствуют имеющимся истощающим психическим и поведенческим симптомам депрессии, значительно возрастает экономическое бремя, ложащееся на больного и его работодателя [133, 134], драматически снижается уровень адаптации и качество жизни, связанное со здоровьем [136].
Нейробиологическая основа соматических симптомов депрессии
Различные психосоциальные и биологические стрессорные воздействия могут провоцировать депрессию. Нейробиологические процессы, лежащие в основе депрессивной болезни, многомерны; в особенности это относится к различным соматическим симптомам. По всей видимости, можно считать установленной отчетливую наследственную предрасположенность к депрессии, носящую полигенный характер, однако в патофизиологии депрессии ведущую роль также играет дезадаптация нейробиологических систем реакции на стресс, сформированная под воздействием стрессоров и травм в период раннего онтогенеза [137]. Долгое время адекватной считалась модель дисфункции серотонин-, норадреналин- и дофаминергической нейротрансмиттерных систем. Исходя из того, что, с одной стороны, серотонинергические нейрональные тракты, начинаясь от тел нейронов шва в среднем мозге, проецируются в лобную кору, базальные ганглии, лимбическую систему и гипоталамус, а с другой – норадренергические пути от голубого пятна в стволе мозга идут к тем же областям лобной коры, лимбической системы и гипоталамуса, но одновременно и к другим участкам лобной коры и мозжечку, S.Stahl акцентирует внимание на возможной роли дефицита активности специфических серотониновых и норадреналиновых проводящих путей для феноменологической гетерогенности клинических проявлений депрессии. Это, видимо, справедливо как для психических, так и для соматических симптомов. Что касается соматических симптомов, особенно вегетативных, например колебаний аппетита и перепадов массы тела, ангедонии, потери либидо и нарушений сна, то первостепенное значение имеет дисфункция гипоталамических структур и центров сна, каждые из которых регулируются одновременно с помощью серотониновых и адреналиновых механизмов [138]. Усталость, утомляемость или потеря энергии – обычные симптомы депрессивного эпизода, в то же время являющиеся стойкими резидуальными проявлениями, могут быть опосредованы дисфункцией различных нейрональных структур, регулируемых множеством нейротрансмиттеров [139]. Усталость может восприниматься как ощущение утраты витальных чувств в психической или соматической сфере. Нейрональными структурами, вероятно, обусловливающими соматическую астению, являются моторные области мозга, например полосатое тело (стриатум) или можзечок, а также определенные спинальные афферентные тракты, проводящие сенсорные импульсы от тела, модулируя таким образом восприятие физической усталости. В этот процесс кроме серотонина и норадреналина может быть вовлечен и дофамин. Психическая слабость, напротив, связана с обширными кортикальными областями и модулируется посредством целого ряда нейротрансмиттеров (ацетилхолин, гистамин, норадреналин и дофамин). Разнообразные болевые соматические симптомы депрессии могут в основном быть ассоциированы с серотонин- и норадренергическими путями, нисходящими из центров ствола в спинной мозг. Дисбаланс этих нейротрансмиттеров, в норме блокирующих сенсорные импульсы от внутренних органов, мышц и скелета, может обострять чувствительность к боли [26, 140]. Само собой разумеется, ни психические, ни соматические симптомы депрессии нельзя объяснить исключительно дисфункцией нейротрансмиттерных систем. Патофизиология депрессии определяется многими другими нейробиологическими процессами, например расстройствами в гипоталамо-гипофизарно-надпочечниковой системе (ГГНС), сопровождающимися нарушением механизма обратной связи в цепи: кортикотропин-рилизинг-фактор (КРФ) – адренокортикотропный гормон (АКТГ) – кортизол (гормон реакции на стресс) – снижение выработки нейропептида гипокретина, приводящее к десинхронизации цикла “сон–бодрствование”, различным аномалиям системы воспаления с гиперпродукцией определенных провоспалительных цитокинов, что вызывает истощение серотониновой системы, появление чувства болезни, подавленности; снижение концентрации нейротрофинов, например мозгового нейротропного фактора (BDNF), приводящее к снижению нейропластичности, клеточной резистентности и нейрогенеза [137, 141–147].
Сложные патофизиологические взаимодействия нейроэндокринной стрессорной системы, воспаления и нейротрансмиттерных механизмов, как центральных, так и периферических, по-видимому, можно наилучшим образом проиллюстрировать на примере взаимоотношений между хроническими болевыми и депрессивными расстройствами. В общем, хронический стресс, обусловленный персистирующей болью, приводит к нарушению отрицательной обратной связи в ГГНС и снижению чувствительности глюкокортикоидных рецепторов из-за их гиперстимуляции в головном мозге и периферических органах. Воспаление и нейроальтерация стимулируют нейроны болевой системы в дорсальном роге спинного мозга, и ноцицептивная информация по восходящим путям передается в ствол мозга, где она обрабатывается таламусом, прежде чем подвергнуться когнитивной оценке в соматосенсорной коре. Моноаминергические нейроны ствола в норме проецируются в спинной мозг и оказывают “тормозящее” воздействие на передачу ноцицептивных импульсов. Потеря тонуса серотонин- и норадреналинергических нейронов в результате вызванного глюкокортикоидами истощения моноаминовых систем при хронических болях может приводить к ослаблению нисходящих ингибирующих импульсов, поступающих в спинной мозг, и амплифицировать болевую чувствительность. Блокада процесса ингибирования провоспалительньных цитокинов глюкокортикоидами приводит к усилению воспалительных реакций, способствующих усилению болей. Хотя острый стресс может обладать анальгетическим эффектом, что реализуется посредством ингибирующих импульсов в цепи лимбическая – соматосенсорная кора, хронический стресс, обусловленный персистирующей болью, приводит в свою очередь к снижению чувствительности к глюкокортикоидам в этой ингибирующей системе, усиливая таким образом перцепцию боли. Аналогичным образом, хотя острая боль может улучшать настроение за счет симпатических и глюкокортикоидных влияний (проявляющихся по механизму положительной обратной связи между соматосенсорной и лимбической корой), однако обусловленное хронической болью снижение чувствительности глюкокортикоидных рецепторов в результате их гиперстимуляции в этих структурах может вызывать депрессию.
Основания для психофармакотерапии соматических симптомов депрессии
В многочисленных исследованиях продемонстрировано, что при терапии депрессии в течение обычного 6–8-недельного периода полная редукция психических и особенно соматических симптомов достигается лишь в небольшом проценте случаев [62, 151, 152]. Эти отрезвляющие факты находят отражение в повышенном риске рецидивов, менее благоприятном течении заболевания с высоким уровнем психосоциальной дезадаптации и снижении определяющегося состоянием здоровья качества жизни. Поэтому целью величайшей клинической значимости должно являться достижение симптоматической ремиссии. Воздействие как на серотониновые, так и на норадреналиновые нейрональной структуры, опосредующие соматические симптомы является наиболее широко применимой стратегией, направленной на редукцию болевых и неболевых соматических симптомов депрессии [90]. По сравнению с селективными ингибиторами обратного захвата серотонина, антидепрессанты с двойным механизмом действия, влияющие и на серотониновую, и на норадреналиновую системы, значительно превосходят их по эффективности в отношении соматических симптомов и частоте достижения полной симптоматической ремиссии депрессии. Подобный подход может оказаться перспективным даже для терапии хронических болевых расстройств (например, фибромиалгии) без выраженных симптомов депрессии [153, 154]. По всей видимости, это уже убедительно доказано в клинических исследованиях венлафаксина [155–159], дулоксетина [160–163], милнаципрана [164] и миртазапина [165]. С целью облегчения тягостных астенических проявлений депрессии могут быть рекомендованы психостимуляторы, модафинил, бупропион или селективные ингибиторы обратного захвата норадреналина, например ребоксетин или амоксепин [166].
Как правило, при попытках психофармакотерапии тяжелых депрессий или депрессивных расстройств с выраженными соматическими симптомами следует руководствоваться положением о необходимости более длительного лечения, чем обычно. Часто возникает необходимость использования более высоких доз антидепрессантов. Иногда для достижения поставленной цели необходимы смена антидепрессанта в пределах или между фармакологическими классами, а также усиление терапии с присоединением, например, препаратов лития или трийодтиронина. С практической точки зрения разработка рациональных клинических алгоритмов подобных действий может благоприятствовать предпринимаемым попыткам в этой области [167]. В заключение необходимо подчеркнуть, что результаты лечения многих больных депрессий можно улучшить с помощью разумного сочетания фармако- и психотерапии [168, 169].
Список исп. литературыСкрыть список
1. Wernicke C. Grundlagen der Psychiatrie. Leipzig, Germany: Thieme, 1906.2. Dupre E. Les cenestopathies. (transl. Rohde M). In: Hirsch SR, Shepherd M, eds. Themes and Variations in European Psychiatry. Bristol, UK: John Wright, 1974.
3. Schneider K. Die Schichtung des emotionalen Lebens und der Aufbau der Depressionszustande. Z Oes Neurol Psychiatr 1920; 59: 281–6.
4. Huber G. Psychiatrie. Lehrbuch fur Studium und Weiterbildung. 7th ed. Stuttgart, Germany: Schattauer, 2005.
5. Bleuler M. Die Depressionen in der Allgemeinpraxis. 2nd ed. Basel, Switzerland: Schwabe, 1943; 10–11.
6. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. 4th ed. Text Revision. Washington, DC: American Psychiatric Press, 2003.
7. Tylee A, Gandhi P. The importance of somatic symptoms in depression in primary care. Prim Care Companion J Clin Psychiat 2005; 7: 167–76.
8. Maier W, Falkai P. The epidemiology of comorbidity between depression, anxiety disorders and somatic diseases. Int Clin Psychopharmacol 1999; 14 (suppl. 2): 1–6.
9. Kapfhammer HP. Die psychopharmakologische Behandlung von angstlich-depressiven Syndromen im Kontext somatischer Erkrankungen. In: Moller HJ,
ed. Therapie psychiatrischer Erkrankungen. 3rd ed. Stuttgart, Germany: Thieme, 2005.
10. Kapfhammer HP. Behandlung von somatoformen Storungen. In: Moller HJ, ed. Therapie psychiatrischer Erkrankungen. 3rd ed. Stuttgart, Germany: Thieme, 2005.
11. Kroenke K. Somatic symptoms and depression: a double hurt. Prim Care Companion J Clin Psychiat 2005; 7: 148–9.
12. Hamilton M. Frequency of symptoms in melancholia (depressive illness). Br J Psychiat 1989; 154: 201–6.
13. Akiskal HS. Diagnosis and classification of affective disorders: new insights from clinical and laboratory approaches. Psychiat Dev 1983; 2: 123–60.
14. Jones D, Hall SB. Significance of somatic complaints in depression in patients suffering from psychotic depression. Acta Psychotherapeutic 1963; 11: 193–9.
15. Hagnell O, Rorsman B. Suicide and endogenous depression with somatic symptoms in the lundby study. Neuropsychobiology 1978; 4: 180–7.
16. ESEMeD/MHEDEA 2000 Investigators. Disability and quality of life impact of mental disorders in Europe: Results from the European Study of the Epidemiology of Mental Disorders (ESEMeD) project. Acta Psychiat Scand 2004; 109 (suppl. 1): 47–54.
17. Katon WJ, Unutzer J, Simon G. Treatment of depression in primary care. Where we are, where we can go. Med Care 2004; 42: 1153–7.
18. Lepine JP, Gastpar M, Mendlewitz J, Tyee A, on behalf of the DEPRES Steering Committee Depression in the community (Depression Research in European Society). Int Clin Psychopharmacol 1997; 12: 19–29.
19. Wittchen HU, Hofler M, Meister W. Depressionen in der Allgemeinpraxis. Die bundesweite Depressionsstudie. Stuttgart, Germany: Schattauer, 2000.
20. Paykel ES, Brugha T, Fryers T. Size and burden of depressive disorders in Europe. Eur Neuropsychopharmacol 2005; 15: 411–23.
21. Kirmayer LJ, Groleau D, Looper KJ, Dao MD. Explaining medically unexplained symptoms. Can J Psychiat 2004; 49: 663–72.
22. Kroenke K. The interface between physical and psychological symptoms. Prim Care Companion J Clin Psychiatry 2003; 5: 11–8.
23. Tylee A, Gastpar M, Lepine JP et al. DEPRES II (Depression research in European society II): a patient survey of the symptoms, disability, and current management of depression in the community. DEPRES Steering Commitee. Int Clin Psychopharmacol 1999; 14: 139–51.
24. Simon G.E, Korff von M, Piccinelli M et al. An international study of the relation between somatic symptoms and depression. N Engl J Med 1999; 341: 1329–35.
25. Kirmayer LJ, Robbins JM, Dworking M et al. Somatisation and the recognition of depression and anxiety in primary care. Am J Psychiat 1993; 150: 734–41.
26. Bair MJ, Robinson RL, Katon W et al. Depression and pain comorbidity: a literature review. Arch Intern Med 2003; 163: 2433–45.
27. Khan AA, Khan A, Harezlak J et al. Somatic symptoms in primary care: etiology and outcome. Psychosomatics 2003; 44: 471–8.
28. Kroenke K, Mangelsdorff AD. Common symptoms in ambulatory care: incidence, evaluation, therapy, and outcome. Am J Med 1989; 86: 262–6.
29. Kroenke K. Patients presenting with somatic complaints: epidemiology, psychiatric comorbidity, and management. Int J Methods Psychiatr Res 2003; 12: 34–43.
30. Kisely S, Goldberg D, Simon G. A comparison between somatic symptoms with and without clear organic cause: results of an international study. Psychol Med 1997; 27: 1011–9.
31. Kroenke K, Spitzer RL, Williams JBW et al. Physical symptoms in primary care: predictors of psychiatric disorders and functional impairment. Arch Earn Med 1994; 3: 774–9.
32. Reid S, Wessely S, Crayford T et al. Medically unexplained symptoms in frequent attenders of secondary health care: retrospective cohort study. BMJ 2001; 322: 767.
33. Spitzer RL, Kroenke K, Williams JBW. Validation and utility of a selfre-port version of PRIME-MD: the PHQ primary care study. JAMA 1999; 282: 1737–44.
34. Gerber PD, Barrett JE, Barrett JA et al. The relationship of presenting physical complaints to depressive symptoms in primary care patients. J Gen Intern Med 1992; 7: 170–3.
35. Aaron LA, Buchwald D. A review of the evidence for overlap among unexplained clinical conditions. Ann Intern Med 2001; 134: 868–81.
36. Wesseley S, White PD. There is only one functional somatic syndrome. Br J Psychiat 2004; 185: 95–6.
37. Manu P, ed. Functional Somatic Syndromes. Etiology, Diagnosis and Treatment. Cambridge, UK: Cambridge University Press, 1988; 32–57.
38. Deary IJ. A taxonomy of medically unexplained symptoms. J Psychosom Res 1999; 47: 51–9.
39. Henningsen P, Zimmermann T, Sattel H. Medically unexplained physical symptoms, anxiety and depression: a meta-analytic review. Psychosom Med 2003; 65: 528–33.
40. Hudson Jl, Mangweth B, Pope HG et al. Family study of affective spectrum disorder. Arch Gen Psychiat 2003; 60: 170–7.
41. Robbins JM, Kirmayer LJ, Hemami S. Latent variable models of functional somatic distress. J Nerv Ment Dis 1997; 22: 551–64.
42. Gureje O, Simon G. E, Von Korff M. A cross-national study of the course of persistent pain in primary care. Pain 2001; 92: 195–200.
43. Lepine JP, Briley M. The epidemiology of pain in depression. Hum Psychopharmacol Clin Exp 2004; 19: 3–7.
44. Wells KB, Stewart A, Hays RD et al. The functioning and well-being of depressed patients: results from the Medical Outcomes Study. JAMA 1989; 262: 914–9.
45. Kessler RC, McGonagle KA, Zhao S et al. Lifetime and 12-month prevalence of DSM-lll-psychiatric disorders in the United States: Results from the National Comorbidity Survey. Arch Gen Psychiat. 1994; 51: 8–19.
46. Regier DA, Myers JK, Kramer M et al. The NIMH Epidemiologic Catchment Area program: historical context, major objectives, and study population characteristics. Arch Gen Psychiat 1984; 41: 934–41.
47. Kroenke K, Price RK. Symptoms in the community: prevalence, classification, and psychiatric comorbidity. Arch Intern Med 1993; 153: 2474–80.
48. Magni G, Marchetti M, Moreschi C et al. Chronic musculoskeletal pain and depressive symptoms in the National Health and Nutrition Examination, I: epidemiologic follow-up study. Pain 1993; 53: 163–8.
49. Ohayon MM, Schatzberg AF. Using chronic pain to predict depressive morbidity in the general population. Arch Gen Psychiat 2003; 60: 39–47.
50. Katon W. Diagnosis: relationship to somatization and chronic medical illness. J Clin Psychiat 1984; 45: 4–12.
51. De Waal MWM, Arnold IA, Eekhof AJH, Van Hemert AM. Somatoform disorders in general practice. Br J Psychiatr 2004; 184: 470–6.al symptoms in primary care: a comparison of selfreport screening questionnaires and clinical opinion. J Psychosom Res 1997; 42: 245–52.
58. Smith RC, Gardiner JC, Lyles JS et al. Exploration of DSM-IV criteria in primary care patients with medically unexplained symptoms. Psychosom Med 2005; 67: 123–9.
59. Kroenke K, Jackson J.L, Chamberlin J. Depressive and anxiety disorders in patients presenting with physical complaints: clinical predictors and outcome. Am J Med 1997; 103: 339–47.
60. Katon W, Lin E, Von Korff M et al. Somatization: a spectrum of severity. Am J Psychiat 1991; 148: 34–40.
61. Katon W, Sullivan M, Walker E. Medical symptoms without identified pathology: relationship to psychiatric disorder, childhood and adult trauma, and personality traits. Ann Intern Med 2001; 134: 917–25.
62. Moller HJ, Demyttenaere K, Sacchetti E et al. Improving the chance of recovery from the short- and long-term consequences of depression. Int Clin Psychopharmacol 2003; 18: 221–5.
63. Yates WR, Mitchel J, Rush AJ et al. Clinical features of depressed outpatients with and without co-occurring general medical conditions in STAR*D. Gen Hosp Psychiat 2004; 26 (suppl. 6): 421–9.
64. Susser M. Disease, illness, sickness: impairment, disability and handicap. Psychol Med 1990; 20: 471–3.
65. Simon G, von Korff M. Medical co-morbidity and validity of DSM-IV depression criteria. Psychol Med 2005; 35: 1–10.
66. Wilhelm K, Kotze B, Waterhouse M et al. Screening for depression in the medically ill: a comparison of self-report measures, clinician judgement, and DSM-IV diagnoses. Psychosomatics 2004; 45: 461–9.
67. Yates WR. Epidemiology of psychiatric disorders in the medically ill. In: Robinson RG, Yates WR, eds. Psychiatric Treatment of the Medically III. New York, NY; Basel, Switzerland: Marcel Dekker, 1999; 41–64.
68. Fryers T. Melzer D, Jenkins R. Social inequalities and the common mental disorders. A systematic review of the evidence. Soc Psychiatry Psychiatr Epidemiol 2003; 38: 229–37.
69. Weich S, Lewis G, Donmall R, Mann A. Somatic presentation of psychiatric morbidity in general practice. Br J Gen Pract 1995; 45: 143–7.
70. Nuyen J, Vokers AC, Verhaak PFM et al. Accuracy of diagnosing depression in primary care: the impact of chronic somatic and psychiatric co-morbidity. Psychol Med 2005; 35: 1185–95.
71. Drayer RA, Mulsant BH, Lenze EJ et al. Somatic symptoms of depression in elderly patients with medical comorbidities. Int J Geriatr Psychiat 2005; 20: 973–82.
72. Bridges KW, Goldberg DP. Somatic presentation of DSM III psychiatric disorder in primary care. J Psychosom Res 1985; 29: 563–9.
73. Schuyler D. Depression comes in many disguises to the providers of primary care: recognition and management. J S C Med Assoc 2000; 96: 267–75.
74. Kessler D, Bennewith O, Lewis G et al. Detection of depression and anxiety in primary care: follow up study. BMJ 2002; 325: 1016–7.
75. Kirmayer U. Robbins JM. Patients who somatize in primary care: a longitudinal study of cognitive and social characteristics. Psychol Med 1996; 26: 937–57.
76. Barkow K, Heun R, Ustun TB et al. Identification of items which predict later development of depression in primary health care. Eur Arch Psychiatry Clin Neurosci 2001; 25 (suppl. 2): 21–6.
77. Berardi D, Menchetti M, Cervenini N et al. Increased recognition of depression in primary casre. Comparison between primary-care physician and ICD-10 diagnosis of depression. Psychother Psychosom 2005; 74: 225–30.
78. Henkel V, Mergl R, Coyne JC et al. Depression with atypical features in a sample of primary care outpatients: Prevalence, specific characteristics and consequences. J Affect Disord 2004; 83: 237–42.
79. Wittchen HU, Pittrow D. Prevalence, recognition and management of depression in primary care in Germany: the Depression 2000 study. Hum Psychopharmacol Clin Exp 2002; 17: S1–11.
80. Kirmayer LJ, Robbins JM. Three forms of somatization in primary care: prevalence, co-occurrence, and sociodemographic characteristics. J Nerv Ment Dis 1991; 179: 645–55.
81. Linden M, MaierW, Achberger M et al. Psychische Erkrankungen und ihre Behandlung in Allgemeinpraxen in Deutschland. Nervenarzt. 1996; 67: 205–15.
82. Lloyd GG. Psychiatric syndromes with a somatic presentation. J Psychosom Res 1986; 30: 113–20.
83. Kapfhammer HP. Geschlechtsdifferenzielle Perspektive auf somatoforme Storungen. Psychiatrie & Psychotherapie. 2005; 1: 21–32.
84. Silverstein B. Gender difference in the prevalence of clinical depression: the role played by depression associated with somatic symptoms. Am J Psychiat 1999; 156: 480–2.
85. Silverstein B. Gender differences in the prevalence of somatic versus pure depression: a replication. Am J Psychiat 2002; 159: 1051–2.
86. Wenzel A, Steer RA, Beck AT. Are there any gender differences in frequency of self-reported somatic symptoms of depression? J Affect Disord 2005; 89: 177–81.
87. Kroenke K, Spitzer R. Gender differences in the reporting of physical and somatoform symptoms. Psychosom Med 1998; 60: 150–5.
88. Jackson JL, Chamberlin J, Kroenke K. Gender and symptoms in primary care practices. Psychosomatics 2003; 44: 359–66.
89. Sandanger I, Nygard J.F, Sorensen T, Mourn T. Is women\’s mental health more susceptible than men\’s to the influence of surrounding stress. Soc Psychiatry Psychiatr Epidemiol 2004; 39: 177–84.
90. Stahl SM. Antidepressants and somatic symptoms: therapeutic actions are expanding beyond affective spectrum disorders to functional somatic syndromes. J Clin Psychiat 2003; 64: 7.
91. Craig TKJ, Boardman AP, Mills K et al. The South London somatization study I: Longitudinal course and the influence of early life experiences. Br J Psychiat 1993; 163: 570–88.
92. Rief W, Martin A, Klaiberg A, Brahler E. Specific effects of depression, panic and somatic symptoms on illness behavior. Psychosom Med 2005; 67: 596–601.
93. Henningsen P, Jakobsen T, Schiltenwolf M, Weiss MG. Somatization revisited diagnosis and perceived causes of common mental disorders. J Nerv Mental Dis 2005; 193: 85–92.
94. Rief W, Nake A, Emmerich J, Bender A, Zecht T. Causal illness attributions in somatoform disorders: associations with comorbidity and illness behavior. J Psychosom Res 2004; 57 (suppl. 4): 367–71.
95. Sayar K, Kirmayer LJ, Taillefer SS. Predictors of somatic symptoms in depressive disorder. Gen Hosp Psychiat 2003; 25: 108–14.
96. Rief W, Hiller W, Geissner E, Fichter MM. A two-year follow-up study of patients with somatoform disorders. Psychosomatics 1995; 36: 376–86.
97. Alper K, Devinsky O, Vasquez B et al. Non-epileptic seizures and childhood sexual and physical abuse. Neurology 1993; 43: 1950–3.
98. Kapfhammer HP, Rothenhausler HB. Malingering/Munchhausen: Factitious and somatoform disorders in neurology and clinical medicine. In: Hallett M, Fahn S, Jankovic J, Lang AE, Clonnger CR, Yudofsky SC, eds. Psychogenic Movement Disorders. Neurology and Neuropsychiatry. Philadelphia, Pa: Lippicott Williams & Wilkins; 2005; 154–62.
99. Coryell W, Norten SG. Briquet\’s syndrome (somatization disorder) and primary depression: comparison of background and outcome. Compr Psychiat 1981; 22: 249–56.
100. Drossman DA, Leserman J, Nachman G et al. Sexual and physical abuse in women with functional or organic gastrointestinal disorders. Ann Intern Med 1990; 113: 828–33.
101. Golding JM. Sexual assault history and physical health in randomly selected Los Angeles women. Health Psychol 1994; 13: 130–8.
102. Morrison J. Childhood sexual histories of women with somatization disorder. Am J Psychiat 1989; 146: 239–41.
103. Walker EA, Katon WJ, Hansom J et al. Medical and psychiatric symptoms in women with childhood sexual abuse. Psychosom Med 1992; 54: 658–64.
104. Walker EA, Katon W, Harrop-Griffiths J et al. Relationship of chronic pelvic pain to psychiatric diagnoses and childhood sexual abuse. Am J Psychiat 1988; 145: 75–80.
105. Walker EA, Gelfand AN, Gelfand MD et al. Chronic pelvic pain and gynecological symptoms in women with irritable bowel syndrome. J Psychosom Obstet Gynecol 1996; 17: 39–46.
106. Walker EA, Gelfand A, Katon W et al. Adult health status of women with histories of childhood abuse and neglect. Am J Med 1999; 107: 332–9.
107. Barsky AJ, Wool C, Barnett MC et al. Histories of childhood trauma in adult hypochondriacal patients. Am J Psychiat 1994; 151: 397–401.
108. Kendler KS, Bulik CM, Silberg J et al. Childhood sexual abuse and adult psychiatric and substance disorders in women: An epidemiological and cotwin control analysis. Arch Gen Psychiat 2000; 57: 953–9.
109. Nelson EC, Heath AC, Madden PA et al. Associations between self-reported childhood sexual abuse and adverse psychosocial outcomes. Arch Gen Psychiat 2002; 59: 139–45.
110. Wise L, Zierler S, Krieger N et al. Adult onset of major depressive disorder in relation to childhood and adolescent violence victimization: a case-control study. Lancet 2001; 358: 881–7.
111. Arnow BA. Relationships between childhood maltreatment, adult health and psychiatric outcomes, and medical utilization. J Clin Psychiat 2004; 65 (suppl. 12): 10–5.
112. Stewart DE. Physical symptoms of depression: unmet need in special populations. J Clin Psychiat 2003; 64 (suppl. 7): 12–6.
113. Almeida Fleck de MP, Simon G, Herrman H et al. Major depression and its correlates in primary care settings in six countries. Br J Psychiat 2005; 186: 41–7.
114. Keller MB, Hirschfeld RMA, Demyttenaere K, Baldwin DS. Optimizing outcomes in depression: Focus on antidepressant compliance. Int Clin Psychopharmacol 2002; 17: 265–71.
115. Fava M. The role of the serotonergic and noradrenergic neurotransmitter systems in the treatment of psychological and physical symptoms of depression. J Clin Psychiat 2003; 64 (suppl. 13): 26–9.
116. Judd LL, Akiskal HS, Maser JD et al. Major depressive disorder: a prospective study of residual subthreshold depressive symptoms as predictor of rapid relapse. J Affect Disord 1998; 50: 97–108.
117. Judd LL, Martin P, Schettler PJ et al. Does incomplete recovery from first lifetime major depressive episode herald a chronic course of illness. Am J Psychiat 2000; 157: 1501–4.
118. Paykel ES, Ramana R, Cooper Z et al. Residual symptoms after partial remission: an important outcome in depression. Psychol Med 1995; 25: 1171–80.
119. Kennedy N, Paykel ES. Residual symptoms at remission from depression: impact on long-term outcome. J Affect Disord 2004; 80: 135–44.
120. Fishbain DA. The relationship of chronic pain and suicide. Sem Clin Neuropsychiatry 1999; 4: 221–7.
121. Korff von M, Simon G. The relationship between pain and depression. Br J Psychiat 1996; 168: 101–8.
122. Bair MJ, Robinson RL, Eckert GJ et al. Impact of pain on depression treatment response in primary care. Psychosom Med 2004; 66: 17–22.
123. Karp JF, Scott J, Houck P et al. Pain predicts longer time to remission during treatment of recurrent depression. J Clin Psychiat 2005; 66 (suppl. 5): 591–7.
124. Simon Gregory E, Korff von M, Lin E. Clinical and functional outcomes of depression treatment in patients with and without chronic. Psychol Med 2005; 35: 271–9.
125. Bao Y, Sturm R, Croghan TW. A national study of the effect of chronic pain on the use of health care by depressed persons. Psychiatr Sen 2003; 54: 693–7.
126. Barsky AJ, Orav EJ, Bates DW. Somatization increases medical utilization and costs independent of psychiatric and medical comorbidity. Arch Gen Psychiat 2005; 62: 903–10.
127. Luber MP, Meyers BS, Williams-Russo PG et al. Depression and service utilization in elderly primary care patients. Am J Geriatr Psychiat 2001; 9: 169–76.
128. Keeley R, Smith M, Miller J. Somatoform symptoms and treatment non-adherence in depressed family medicine outpatients. Arch Fam Med 2000; 9: 46–54.
129. O\’Leary D, Paykel ES, Todd C, Vardulaki K. Suicide in primary affective disorders revisited: a systematic review by treatment era. J Clin Psychiat 2001; 62: 804–11.
130. Abbas M, Hotopf M, Prince M. Depression and mortality in a high-risk population: 1-year follow-up of the Medical Research Council Elderly Hypertension trial. Br J Psychiat 2000; 181: 123–8.
131. Angst F, Stassen HH, Clayton PJ et al. Mortality of patients with mood disorder: follow-up over 34-38 years. J Affect Disord 2002; 68: 167–81.
132. Penninx BWJH, Beekman ATF, Honig A et al. Depression and cardiac mortality: Results from a community-based longitudinal survey. Arch Gen Psychiat 2001; 58: 221–7.
133. Greden JF. Physical symptoms of depression: unmet needs. J Clin Psychiat 2003; 64 (suppl. 7): 5–11.
134. Greenberg PE, Leong SA, Birnbaum HG et al. The economic burden of depression with painful symptoms. J Clin Psychiat. 2003; 64 (suppl. 7): 17–23.
135. Fifer SK, Buesching DP, Henke CJ et al. Functional status and somatization as predictors of medical offset in anxious and depressed patients. Value Health 2003; 6: 40–50.
136. Doraiswamy PM, Khan ZM, Donahue RM et al. Quality of life in geriatric depression: a comparison of remitters, partial responders, and nonre-sponders. Am J Geriatr Psychiat 2001; 9: 423–8.
137. Nemeroff CB, Vale WW. The neurobiology of depression: inroads to treatment and new drug discovery. J Clin Psychiat 2005; 66 (suppl. 7): 5–13.
138. Stahl SM. The psychopharmacology of painful physical symptoms in depression. J Clin Psychiat 2002; 63: 5.
139. Demyttenaere K, De Fruyt J, Stahl SM. The many faces of fatigue in major depressive disorder. Int J Neuropsychopharmacol 2005; 8: 93–105.
140. Stahl SM, Briley M. Understanding pain in depression. Hum Psychopharmacol Clin Exp 2004; 19: 9–13.
141. Duman RS, Heninger GR, Nestler EJ. A molecular and cellular theory of depression. Arch Gen Psychiat 1997; 54: 597–606.
142. Duman RS, Malberg J, Thome J. Neural plasticity to stress and antidepressant treatment. Biol Psychiat 1999; 46: 1181–91.
143. Dunn AJ, Swiergiel AH, de Beaurepaire R. Cytokines as mediators of depression: what can we learn from animal studies? Neurosci Biobehav Res 2005; 29: 891–909.
144. Flores BH, Musselman DL, DeBattista C et al. Biology of mood disorders. In: Schatzberg AF, Nemeroff CB, eds. The American Psychiatric Publishing Textbook of Psychopharmacology, 3rd ed. Washington, DC, London, UK: American Psychiatric Publishing, 2004; 717–63.
145. Gould E, Tanpat R, Rydel T et al. Regulation of hippocampal neurogenesis in adulthood. Biol Psychiat 1999; 48: 715–20.
146. Raison CL, Capuron L, Miller AH. Cytokines sing the blues: inflammation and the pathogenesis of depression. Trends Immunol 2006; 27: 24–31.
147. Ressler KJ. Pathophysiology of major depressive disorder. Monoamines, neuropeptides, and neurotrophins. Prim Care Companion J Clin Psychiat 2004; 6: 253–6.
148. Blackburn-Munro G. Hypothalamo-pituitary-adrenal axis dysfunction as a contributory factor to chronic pain and depression. Curr Pain Headache Reports 2004; 8: 116–24.
149. Blackburn-Munro G, Blackburn-Munro RE. Chronic pain, chronic stress and depression: coincidence or consequence. J Neuroendocrinol 2001; 13: 1009–23.
150. Blackburn-Munro G, Blackburn-Munro R. Pain in the brain: are hormones to blame? Trends Endocrinol Metab 2003; 14: 20–7.
151. Fava M. Somatic symptoms, depression and antidepressant treatment. J Clin Psychiat 2002; 63: 4.
152. Thase ME. Achieving remission and managing relapse in depression. Clin Psychiat 2003; 64 (suppl. 18): 3–7.
153. Fishbain DA. Relationship between physical symptoms and depression treatment response or resistence in patients with comorbid medical conditions. Prim Care Companion J Clin Psychiat 2005; 7: 288–90.
154. Lynch ME. Antidepressants as analgesics: a review of randomized controlled trials. J Psychiat Neurosci 2001; 26: 30–6.
155. Barkin RL, Barkin S. The role of venlafaxine and duloxetine in the treatment of depression with decremental changes in somatic symptoms of pain, chronic pain, and the pharmacokinetics and clinical considerations of duloxetine pharmacotherapy. Am J Therapeutics 2005; 12 (suppl. 5): 431–8.
156. Entsuah AR, Huang H, Thase ME. Response and remission rates in different subpopulations with major depressive disorder administered venlafaxine, selective serotonin reuptake inhibitors, or placebo. J Clin Psychiat 2001; 62: 869–77.
157. Smith D, Dempster C, Glanville J et al. Efficacy and tolerability of venlafaxine compared with selective serotonin reuptake inhibitors and other antidepressants: a meta-analysis. Br J Psychiat 2002; 180: 396–404.
158. Zajecka JM, Albano D. SNRIs in the management of acute major depressive disorder. J Clin Psychiat 2004; 65 (suppl. 17): 11–8.
159. Thase ME, Entsuah AR, Rudolph RL. Remission rates during treatment with venlafaxine or selective serotonin reuptake inhibitors. Br J Psychiat 2001; 178: 234–41.
160. Brannan SK, Mallinckrodt CH, Brown EB et al. Duloxetine 60 mg once-daily in the treatment of painful physical symptoms in patients with major depressive disorder. J Psychiatr Res 2005; 39: 43–53.
161. Detke MJ, Wiltse CG, Mallinckrodt CH et al. Duloxetine in the acute and long-term treatment of major depressive disorder: a placebo- and paraxetine-controlled trial. Eur Neuropsych Pharmacol 2004; 14 (suppl. 6): 457–70.
162. Fava M, Mallinckrodt CH, Detke MJ et al. The effect of duloxetine on painful physical symptoms in depressed patients: do improvements in these symptoms result in higher remission rates. J Clin Psychiat 2004; 65 (suppl. 4): 521–30.
163. Goldstein DJ, Lu Y, Detke MJ et al. Effects of duloxetine on painful physical symptoms associated with depression. Psychosomatics 2004; 45: 17–28.
164. Vitton O, Gendreau M, Gendreau J et al. A double-blind, placebo-controlled trial of milnacipran in the treatment of fibromyalgia. Hum Psychopharmacol 2004; 19 (suppl. 1): S27–S37.
165. Schatzberg AF, Cole JO, DeBattista C. Manual of Clinical Psychopharmacology. 5th ed. Washington, DC, London, UK: American Psychiatric Publishing, 2005.
166. Fava M. Pharmacologic approaches to the management of residual symptoms in major depessive disorder. Prim Care Companion J Clin Psychiat 2004; 6: 256–8.
167. Hirschfeld RMA, Montgomery SA, Aguglia E et al. Partial response and nonresponse to antidepressant therapy: current approaches and treatment options. J Clin Psychiat 2002; 63: 826–37.
168. Fava GA, Ruini C, Sonnino N. Treatment of recurrent depression. A sequential psychotherapeutic and psychopharmacological approach. CNS Drugs. 2003; 17: 1109–17.
169. Thase ME. New approaches to severe and refractory depression. J Clin Psychiat 1999; 60: 629–30.
Расстройство с соматическими симптомами
«Не лечи болезнь, лечи свою жизнь» Геродот
Типология неясных соматических симптомов
КРИТЕРИИ РАССТРОЙСТВА С СОМАТИЧЕСКИМИ СИМПТОМАМИ (DSM-5)
А. Один или более соматический симптом, вызывающий дистресс или значительно нарушающий жизнедеятельность.Б. Чрезмерные мысли, чувства, изменение поведения, обусловленные соматическими симптомами или связанные со здоровьем, которые проявляются хотя бы одним признаком из следующих:
• Избыточные и персистирующие мысли о серьезности симптомов.
• Стойко высокий уровень тревоги по поводу здоровья или симптомов.
• Чрезмерные время и усилия, посвященные этим симптомам или состоянию здоровья.
В. Хотя любой соматический симптом может не быть простоянным, состояние персистирует (обычно >6 мес).
Дополнительные признаки:
• С доминирующей болью.
• Персистирующее (>6 мес).
• Тяжесть расстройства: легкое (1 пункт из Б), умеренное (≥2 пункта), тяжелое (≥2 пункта + множественные соматические жалобы или один очень выраженный симптом).
Структура соматоформных расстройств
Yates W, et al, 2010.
ФОРМУЛИРОВКА ДИАГНОЗА
□ Стабильная стенокардия II ФК. Расстройство с соматическими симптомами, торакалгия. [I20.8]□ Расстройство с соматическими симптомами, симптомная желудочковая экстрасистолия, гипервентиляция. [F45.0]
□ Расстройство с соматическими симптомами, функциональная диспепсия и диарея. [F45.0]
ЛЕЧЕНИЕ
• Психотерапия: поддерживающая, когнитивно-поведенческая, динамическая, групповая.• Медикаментозное лечение: антидепрессанты (сертралин 25–100 мг/сут), возможны антипсихотики (алимемазин, сульпирид, рисперидон, кветиапин, арипипразол, зипрасидон).
• Физические нагрузки: регулярные, динамические.
Рекомендации для интернистов (Oyama O, et al, 2007)
• Пациент может иметь реальные физические симптомы и медицинские состояния, сосуществующие с психическим расстройством, без симуляции и выдумывания симптомов.• Обсуждайте возможность соматоформных расстройств с пациентом на ранних стадиях и устанавливайте диагноз только при наличии всех критериев.
• После установления диагноза разъясните пациенту особенности индивидуального расстройства, избегая конфронтации.
• Избегать ненужных медицинских тестов и консультаций.
• Фокус на функции, а не симптоме, на ведении расстройства, а не лечении.
• Рекомендовать изменение образа жизни и контроль стресса, включая семью по возможности.
• Лечение коморбидных психических расстройств.
• Применение медикаментов очень осторожно и ограниченно, всегда для определенной причины.
• Плановые, регулярные повторные визиты (иногда 5 мин в месяц может быть достаточно).
Диагностика и лечение депрессии
Любой человек временами может испытывать грусть, уныние, безрадостность, может чувствовать усталость, неуверенность в себе, снижение прежних интересов, могут появляться трудности в общении, снижение работоспособности. Если состояние проходит после отдыха, волноваться не стоит. Но если оно затягивается более, чем на 2 недели, если Вы заметили, что оно повторяется, это серьёзный повод задуматься о своём психическом здоровье.
Подобные состояния нас могут посещать осенью, мы называем это осенней хандрой, или весной, тогда мы списываем это на весенний авитаминоз. Это состояние может быть обусловлено какими-то причинами (стресс, болезнь, невроз, эмоциональные и физические нагрузки), а может возникнуть и беспричинно.
В ряде случаев состояние проходит самостоятельно, но в одном из пяти случаев оно усиливается настолько, что требует лечения. Нарушается сон, пропадает аппетит, могут возникнуть различные болевые ощущения (от головных болей до болей в разных частях тела, которые не снимаются обезболивающими препаратами), нарушается менструальный цикл, снижаются либидо, потенция.
Особое место в медицинской практике принадлежит соматизированным депрессиям, при которых сниженный фон настроения отходит на второй план, а на первый план выступают соматические симптомы различных заболеваний, депрессия как бы маскируется соматическими заболеваниями (колебания артериального давления, боли в области сердца, одышка, ком в горле, зевота, отсутствие аппетита, тошнота, похудание, метеоризм, отрыжка, ломкость ногтей и волос, субфебрилитет неясной этиологии). Эти пациенты обычно обращаются за помощью к терапевтам, гастроэнтерологам, неврологам, эндокринологам, чаще обследование не приносит никаких результатов, патологии не находят.
Пациенты ходят по врачам, принимаю различные лекарства, а состояние в лучшем случае остаётся на прежнем уровне, но чаще углубляется. Появляются мысли о неизлечимой болезни, чувство безысходности и даже мысли о смерти. Это уже уровень психиатрического стационара. Но если не затягивать, вовремя обратиться к психотерапевту и начать лечение, наступит полное выздоровление. Необходимым условием эффективности лечения является сотрудничество с врачом, строгое соблюдение предписанного режима, регулярное посещение психотерапевта, доверие.
Лечение депрессии проводится по двум направлениям: это медикаментозная терапия и психотерапия.
Огромным преимуществом обращения в нашу клинику является абсолютная конфиденциальность приема, наблюдения и лечения пациента.
Депрессия
Депрессия – это психическое расстройство, для которого свойственна депрессивная триада, включающая в себя снижение настроения, нарушения в мышлении (пессимистический взгляд на все вокруг происходящее, утрату способности ощущать радость, негативные суждения), двигательную заторможенность.
Депрессия сопровождается сниженной самооценкой, потерей вкуса к жизни, а также интереса к привычной деятельности. В отдельных случаях человек, испытывающий депрессивное состояние, начинает злоупотреблять алкоголем, а также другими доступными психотропными веществами.
Депрессия, являясь психическим расстройством, проявляется как патологический аффект. Само заболевание людьми и больными воспринимается, как проявление лени и плохого характера, а также эгоизма и пессимизма. Следует учитывать, что депрессивное состояние это не только плохое настроение, а зачастую психосоматическое заболевание, требующее вмешательства со стороны специалистов. Чем раньше установлен точный диагноз, а также начато лечение, тем более вероятен успех в выздоровлении.
Проявления депрессии эффективно поддаются лечению, несмотря на то, что заболевание очень распространено среди людей всех возрастов. По статистике от депрессивных расстройств страдает 10 % людей достигших 40-ка летнего возраста, две трети из них представительницы слабого пола — женщины. Людей достигших 65 лет душевный недуг беспокоит в три раза чаще. Среди подростков и детей 5% страдает от депрессивных состояний, а на юношеский возраст приходится от 15 до 40% количества молодежи с большой частотой суицидов.
Депрессия история
Ошибочно полагать, что болезнь относится к распространенным только в наше время. Многие знаменитые врачи со времен античности изучали и описали этот недуг. В своих работах Гиппократ дал описание меланхолии, очень близкое к депрессивному состоянию. Для лечения заболевания он рекомендовал настойку опия, очистительные клизмы, длительные теплые ванны, массаж, веселье, питье минеральных вод из источников Крита, богатые на бром и литий. Гиппократ также отметил влияние погоды и сезонности на возникновение депрессивных состояний у многих больных, а также улучшение состояния после бессонных ночей. Впоследствии этот метод получил название депривация сна.
Причины депрессии
Существует множество причин, которые могут привести к возникновению заболевания. К ним относятся драматические переживания, связанные с потерями (близкого человека, общественного положения, определенного статуса в обществе, работы). В этом случае возникает реактивная депрессия, которая происходит как реакция на событие, ситуацию из внешней жизни.
Причины депрессии могут себя проявить при стрессовых ситуациях (нервный срыв), вызванные физиологическими или психосоциальными факторами. В этом случае социальная причина заболевания связана с высоким темпом жизни, высокой конкурентностью, повышенным уровнем стрессогенности, неуверенностью в будущем, социальной нестабильностью, трудными экономическими условиями. Современное общество культивирует, а поэтому навязывает целый ряд ценностей, которые обрекают человечество на постоянное недовольство собой. Это культ физического, а также личностного совершенства, культ личного благополучия и силы. Из-за этого люди тяжело переживают, начинают скрывать личные проблемы, а также неудачи. Если же психологические, а также соматические причины депрессии не обнаруживают себя, то так проявляется эндогенная депрессия.
Причины депрессии также связывают с нехваткой биогенных аминов, к которым относят серотонин, норадреналин, а также дофамин.
Причины депрессии могут быть спровоцированы бессолнечной погодой, затемненными помещениями. Таким образом, проявляется сезонная депрессия, проявляющаяся осенью и зимой.
Причины депрессии способны проявить себя в результате побочного действия лекарств (бензодиазепинов, кортикостероидов). Зачастую это состояние исчезает самостоятельно после отмены принимаемого препарата.
Депрессивное состояние, вызванное приемом нейролептиков, может длиться до 1,5 года с витальным характером. В некоторых случаях причины кроются в злоупотреблении седативными, а также снотворными препаратами, кокаином, алкоголем, психостимуляторами.
Причины депрессии могут быть спровоцированы соматическими заболеваниями (болезнь Альцгеймера, грипп, черепно-мозговая травма, атеросклероз артерий головного мозга).
Признаки депрессии
Исследователи во всех странах мира отмечают, что депрессия в наше время существует наравне с сердечно-сосудистым заболеваниями и является распространенным недугом. От этой болезни страдают миллионы людей. Все проявления депрессии различны и видоизменяются от формы заболевания.
Признаки депрессии бывают самые распространенные. Это эмоциональные, физиологические, поведенческие, мыслительные.
Эмоциональные признаки депрессии включают тоску, страдания, отчаяние; угнетенное, подавленное настроение; тревогу, чувство внутреннего напряжения, раздражительность, ожидание беды, чувство вины, самообвинения, недовольство собой, снижение самооценки и уверенности, потерю способности переживать, тревожность за близких.
Физиологические признаки депрессии включают изменение аппетита, снижение интимных потребностей и энергии, нарушения сна и функций кишечника — запоры, слабость, утомляемость при физических, а также интеллектуальных нагрузках, боли в теле (в сердце, в мышцах, в области желудка).
Поведенческие признаки депрессии включают отказ от вовлечения в целенаправленную активность, пассивность, потеря интереса к другим людям, склонность к частому уединению, отказ от развлечений, употребление алкоголя и психотропных веществ.
Мыслительные признаки депрессии включают трудность при концентрации внимания, сосредоточения, принятия решений, замедленность мышления, превалирование мрачных, а также негативных мыслей, пессимистический взгляд на будущее с отсутствием перспективы и мысли о бессмысленности своего существования, попытки суицида, по причине своей ненужности, беспомощности, незначимости.
Депрессия симптомы
Все симптомы депрессии, согласно МКБ-10, поделили на типичные (основные), а также дополнительные. Депрессия диагностируется при наличии двух основных симптомов и наличии трёх дополнительных.
Типичные (основные) симптомы заболевания депрессия это:
- подавленное настроение, которое не зависит от внешних обстоятельств, длительностью от двух недель и более;
- стойкая утомляемость в течение месяца;
- ангедония, которая проявляется в потере интереса от ранее приносящей удовольствие деятельности.
Дополнительные симптомы заболевания депрессия:
- пессимизм;
- чувство бесполезности, тревоги, вины или страха;
- неспособность принимать решения и концентрировать внимание;
- заниженная самооценка;
- мысли о смерти или суициде;
- пониженный или повышенный аппетит;
- нарушения сна, проявляющиеся в бессоннице или пересыпании.
Диагноз депрессия ставится при длительности симптомов, начиная с двухнедельного срока. Однако диагноз устанавливается и при более коротком периоде с тяжелыми симптомами.
Что касается детской депрессии, то по статистике она встречается гораздо реже, чем взрослая.
Детская депрессия симптомы: потеря аппетита, ночные кошмары, проблемы в школе по успеваемости, появление агрессивности, отчуждения.
Виды депрессии
Выделяют униполярные депрессии, которые характеризуются сохранностью настроения в пределах сниженного полюса, а также биполярные депрессии, сопровождающиеся биполярным аффективным расстройством с маниакальными или смешанными аффективными эпизодами. Депрессивные состояния небольшой тяжести способны возникнуть при циклотимии.
Выделяют такие формы униполярных депрессий: клиническая депрессия или большое депрессивное расстройство; резистентная депрессия; малая депрессия; атипичная депрессия; постнатальная (послеродовая) депрессия; рекуррентная скоротечная (осенняя) депрессия; дистимия.
Зачастую можно встретить в медицинских источниках такое выражение, как витальная депрессия, которая означает жизненный характер заболевания с присутствием тоски и тревоги, ощущаемые больным на физическом уровне. К примеру, тоска ощущается в области солнечного сплетения.
Полагают, что витальная депрессия развивается циклически и возникает не от внешних воздействий, а беспричинно и необъяснимо для самого больного. Такое течение свойственно для заболевания биполярная или эндогенная депрессия.
В узком понимании витальной именуют тоскливую депрессию, при которой проявляется тоска и отчаяние.
Эти виды заболеваний, несмотря на всю свою тяжесть протекания, являются благоприятными, поскольку успешно поддаются лечению антидепрессантами.
Витальными депрессиями также считают депрессивные состояния при циклотимии с проявлениями пессимизма, меланхолии, унынии, подавленности, зависимости от суточного ритма.
Состояние депрессивное изначально сопровождается слабовыраженными сигналами, проявляющимися в проблемах со сном, отказом от выполнения обязанностей, раздражительностью. При усилении симптоматики в течение двух недель развивается депрессия или происходит её рецидив, однако полностью она проявляется через два (или позже) месяца. Бывают и разовые приступы. При отсутствии лечения, депрессия способна привести к попыткам суицида, отказу от многих жизненных функций, отчуждению, распаду семьи.
Диагностика депрессии
Раннее выявление случаев заболевания затрудняет то, что больные стараются умолчать о возникновении симптомов, поскольку большинство людей боится назначения антидепрессантов и побочных действий от них. Некоторые заболевшие ошибочно считают, что необходимо под контролем держать эмоции, а не переносить их на плечи врача. Отдельные личности опасаются, что информация об их состоянии просочится на работу, другие панически страшатся быть направленными на консультацию или лечение к психотерапевту, а также к психиатру.
Диагностика депрессии включает проведение тестов-опросников на выявление симптомов: тревоги, ангедонии (потери удовольствия от жизни), суицидальных наклонностей.
Депрессия лечение
Научные исследования располагают психологическими факторами, которые помогают остановить субдепрессивные состояния. Для этого необходимо убрать негативное мышление, перестать зацикливаться на отрицательных моментах в жизни и начать видеть в будущем хорошее. Важно изменить тон общения в семье на доброжелательный, без критических осуждений и конфликтности. Поддерживать и налаживать теплые, доверительные контакты, которые будут выступать для вас эмоциональной поддержкой.
Не каждого больного необходимо госпитализировать, эффективно лечение осуществляется и амбулаторно. Основные направления терапии в лечении это психотерапия, фармакотерапия, социальная терапия.
Необходимым условием для эффективности лечения отмечают сотрудничество и доверие врачу. Важно строго соблюдать предписание режима терапии, регулярно посещать врача, давать подробный отчет своего состояния.
Важна поддержка ближайшего окружения для скорейшего выздоровления, однако нельзя погружаться в депрессивное состояние вместе с больным. Объясните больному, что депрессия это только эмоциональное состояние, которое со временем пройдет. Избегайте критику в адрес больных, вовлекайте их в полезную деятельность. При затяжном течении спонтанное выздоровление происходит очень редко и в процентном отношении составляет до 10% всех случаев, при этом очень высок возврат к депрессивному состоянию.
Фармакотерапия включает лечение антидепрессантами, которые назначаются для стимулирующего действия. В лечении тоскливого, глубокого или апатического депрессивного состояния назначаются Имипрамин, Кломипрамин, Ципрамил, Пароксетин, Флуоксетин. При лечении субпсихотических состояний назначаются Пиразидол, Дезипрамин, убирающие тревожность.
Тревожное депрессивное состояние с угрюмой раздражительностью и постоянным беспокойством лечат антидепрессантами седативного действия. Ярко выраженную тревожную депрессию с суицидальными намерениями и мыслями лечат Амитриптилином. Незначительную подавленность с тревожностью лечат Людиомилом, Азефеном.
При плохой переносимости антидепрессантов, а также при повышенном артериальном давлении рекомендуют Коаксил. При лёгком, а также умеренном депрессивном состоянии применяют растительные препараты, например Гиперицин. Все антидепрессанты имеют очень сложный химический состав и поэтому действуют по-разному. На фоне их приёма ослабляется чувство страха, предотвращается потеря серотонина.
Антидепрессанты назначаются непосредственно врачом и самостоятельно принимать их не рекомендуется. Действие многих антидепрессантов проявляется спустя две недели после приема, их дозировка для больного определяется индивидуально.
После прекращения симптомов заболевания, препарат необходимо принимать от 4-х до 6-ти месяцев, а по рекомендациям и несколько лет во избежание рецидивов, а также синдрома отмены. Неверный подбор антидепрессантов может спровоцировать ухудшение состояния. Эффективным может стать в лечении комбинирование двух антидепрессантов, а также стратегия потенцирования, включающая добавление другого вещества (Лития, гормонов щитовидной железы, противосудорожных препаратов, экстрогенов, Буспирона, Пиндолола, фолиевой кислоты и пр.). Исследования в лечении аффективных расстройств Литием показало, что количество суицидов снижается.
Психотерапия в лечении депрессивных расстройств успешно зарекомендовала себя в сочетании с психотропными средствами. Для пациентов с лёгким, а также умеренным депрессивным состоянием психотерапия является эффективной при психосоциальных, а также внутриличностных, межличностных проблемах и сопутствующих расстройствах.
Поведенческая психотерапия учит пациентов осуществлять приятную деятельность и исключать неприятную, а также болезненную. Когнитивная психотерапия сочетается с поведенческими методиками, которые идентифицируют когнитивные искажения депрессивного характера, а также мысли, излишне пессимистичные и болезненные, препятствующие полезной активности.
Интерперсональная психотерапия относит депрессию к медицинскому заболеванию. Ее цель — обучить пациентов социальным навыкам, а также умению контролировать настроение. Исследователи отмечают одинаковую эффективность при интерперсональной психотерапии, а также при когнитивной в сравнении с фармакотерапией.
Интерперсональная терапия, а также когнитивно-поведенческая терапия обеспечивают профилактику рецидивов после острого периода. После применения когнитивной терапии у страдающих депрессией гораздо реже возникают рецидивы расстройства, чем после применения антидепрессантов и наблюдается устойчивость к уменьшению триптофана, который предшествует серотонину. Однако с другой стороны, сама эффективность психоанализа не существенно превышает эффективность медикаментозного лечения.
В лечении депрессии рекомендуется физическая нагрузка, которая эффективна при легких или умеренных проявлениях болезни, а также вместо психотропов или в комплексе с ними.
Лечение депрессии также осуществляется акупунктурой, музыкотерапией, гипнотерапией, арт-терапией, медитацией, ароматерапией, магнитотерапией. Эти вспомогательные методы должны сочетаться с рациональной фармакотерапией. Эффективный метод лечения при любых видах депрессии являет собой светотерапия. Ее используют при сезонных депрессиях. Длительность лечения включает от получаса до одного часа, желательно по утрам. Кроме искусственного освещения, возможно, использовать и естественный солнечный свет в момент восхода солнца.
Врач – валеолог Г.С. Захарова
симптомы, причины возникновения у мужчин и женщин, способы борьбы
Отсутствие жизненной энергии, нежелание встать с кровати, плохое настроение на протяжении долгого времени и даже нежелание жить – все это признаки депрессии. Депрессивное состояние плохо сказывается на здоровье и общем самочувствии человека. Вот почему так важно вовремя получить медицинскую помощь специалиста.
Как определить наличие депрессии?
Патология может появиться после пережитых стрессовых ситуаций. Если расстройство отсутствует, после разрешения проблему к человеку возвращается хорошее настроение. Но когда причина устранена, а человека не покидает апатия, подавленность и упадок сил, необходимо обратиться за помощью к специалисту. Также может снижаться работоспособность.
Определить наличие депрессии можно самостоятельно, но заниматься самолечением даже на ранней стадии развития не стоит. Это должен делать врач, так как самолечение может всё только усугубить.
Депрессия у женщин часто бывает послеродовой, так как их жизнь резко меняется, а бессонные ночи прибавляют усталость. Отсюда появляются срывы и апатия.
Когда патология в запущенной форме, то у человека наблюдается следующие симптомы депрессии – не только плохое настроение и бессилие, но и стойкие расстройства со стороны нервной системы. Также присутствуют такие симптомы, как: значительное понижение самооценки, дезадаптация в социуме, уныние и потеря интереса к любым событиям.
В физиологическом плане меняется аппетит, снижаются интимные потребности и энергия, нарушается сон и функции кишечника (наблюдаются запоры, слабость, утомляемость при физических, а также интеллектуальных нагрузках), боли в теле (в сердце, в мышцах, в области желудка).
У пациента заметны такие признаки депрессии, как потеря интереса к другим людям, склонность к частому уединению, отказ от развлечений, употребление алкоголя и психотропных веществ.
Мыслительные признаки депрессии включают трудность при концентрации внимания, сосредоточения, принятия решений, замедленность мышления, пессимистический взгляд на будущее с отсутствием перспективы и мысли о бессмысленности своего существования, попытки суицида, по причине своей ненужности, беспомощности, незначимости.
Причины возникновения депрессии
На появление расстройства не влияют возрастная категория или социальная принадлежность. Чаще всего депрессия появляется на фоне стрессовых негативных ситуаций, при постоянных неудачах – тогда человек впадает в отчаяние от невозможности как-то повлиять на ход событий.
Но помимо социального фактора к развитию депрессии могут привести и тяжелые психологические травмы, например: распад семьи, кончина близкого, тяжелое заболевание, коснувшееся не только самого пациента, но и его родных. В этом случае депрессии именуются как реактивные.
Вероятность появления депрессии увеличивается при переменах гормонального фона: во время подросткового возраста, после родоразрешения, при наступлении климакса, а также в пожилом возрасте. Может отражаться на эмоциональном и физическом уровне.
Еще один фактор – это поражения головного мозга и соматические патологии. Часто от депрессии страдают пациенты, перенесшие инсульт, страдающие от хронического недостатка кровообращения в мозгу, после черепно-мозговой травмы.
Причины депрессии способны проявить себя в результате побочного действия лекарств (бензодиазепинов, кортикостероидов). Зачастую это состояние исчезает самостоятельно после отмены принимаемого препарата.
Виды депрессивных состояний
-
Невротическая – часто страдают люди с низкой самооценкой, неуверенные в себе, прямолинейные. Они постоянно испытывают чувство несправедливости, от этого и возникает апатия.
-
Клиническая – плохое настроение, потеря энергичности, проблемы с аппетитом и сном. Нередко наблюдается склонность к суициду. Такая клиническая картина может продолжаться минимум 2 недели.
-
Вегетативная – проявляется такими признаками, как тахикардия, перепад артериального давления, шум в ушах.
-
Психогенная – развивается после тяжелых психологических травм — развода, потери близкого, увольнения с работы, предательства и т.д. Сопровождается перепадом настроения, тревожностью, чрезмерной чувствительностью.
-
Маскированная – часто недуг проявляется скрытно. Апатия, уединение и снижение интереса к жизни может появляться только по мере накопления негатива и усталости.
-
Астеническая – состояние проявляется усталостью, нарушением сна, эмоциональной неуравновешенностью из-за накопленных трудностей, стресса, физических и психологических нагрузок.
-
Послеродовая – возникает обычно через 10-14 дней после родоразрешения. Молодая мама проявляет повышенное чувство волнения за малыша, а постоянный недосып и усталость еще больше ухудшают положение. Кроме того, на состояние матери влияет и гормональный фон.
-
Соматогенная – приступы возникают из-за нарушений в эндокринной системе, формирования и разрастания новообразований как доброкачественного, так и злокачественного характера.
-
Алкогольная – депрессия сопровождается чрезмерным употреблением алкогольных напитков. Посталкогольное состояние сопровождается неконтролируемой тягой к алкоголю и разрастанием абстинентного синдрома при отказе от спиртного.
-
Биполярная – у пациента происходит смена эйфории депрессивным, маниакальным расстройством. Но в период между этими явлениями, вызванными различными факторами: стресс, потеря средств популярности и т.д., человек живет обычной жизнью и не проявляет симптомов недуга.
Как развивается депрессия поэтапно?
Сначала у пациента отмечается подавленное состояние, что он сам списывает на усталость, тяжелую рабочую неделю, приём алкогольных напитков и другие причины. Одновременно он хочет уединиться от окружающих и в то же время боится остаться в одиночестве.
Затем возникает стадия принятия: наступает осознание опасного состояния, проблема усугубляется, нарастает накал негативных мыслей, дает сбой организм, иммунная система.
Третий этап – при отсутствии адекватной терапии больной теряет над собой контроль, агрессия нарастает.
Диагностика и лечение депрессии
-
Для выявления заболевания опытные специалисты применяют короткие опросники — инструменты скрининга на выявление симптомов: тревоги, ангедонии (потери удовольствия от жизни), суицидальных наклонностей. Благодаря этому можно определить — есть ли у пациента хроническая депрессия, симптомы и методы лечения депрессии, какой она формы и степени тяжести.
Для полного понимания картины заболевания, врачу необходимо ознакомиться с симптомами, указывающими именно на депрессию, а не другое психологическое расстройство.
Для лечения депрессии можно обратиться к следующим специалистам:
-
Психиатр – лечение депрессии гипнозом, лекарствами острых психических патологий — шизофрении, умственной отсталости, эпилепсии, а также другие, менее тяжелые недуги — неврозы, депрессии алкоголизм, наркоманию и т. д.
-
Психотерапевт – лечение проходит путем проведения специальной терапии, которая предусматривает разъяснения, беседы, поиск решения проблем вместе с пациентом.
-
Психолог – консультирует пациента, не может назначать лекарственные препараты и обследования. Клинические психологи применяют современные тестовые способы выявления проблем, вызвавших психологическое расстройство.
Основные направления терапии в лечении – это психотерапия, фармакотерапия, социальная терапия.
Необходимым условием для эффективности лечения отмечают сотрудничество и доверие врачу. Важно строго соблюдать предписание режима терапии, регулярно посещать врача, давать подробный отчет своего состояния.
Препараты для лечения депрессии
-
Для лечения расстройства применяются антидепрессанты при тревожной депрессии или, когда патология сопровождается заторможенностью. Антидепрессанты назначаются непосредственно врачом и самостоятельно принимать их не рекомендуется. Действие многих антидепрессантов проявляется спустя две недели после приема, их дозировка для больного определяется индивидуально.
При биполярной депрессии применяется лечение депрессии бессонницей. В то время как на здорового человека она оказывает негативное воздействие, у пациента с психологическим расстройством депривация сна напротив, приводит психику в норму.
Умеренная или легкая форма депрессии требует назначения препаратов на легкой, натуральной основе (растительной).
Где пройти обследование и лечение депрессии в Красноярске?
Если у вас или ваших близких обнаружились признаки эмоционального расстройства, необходимо сразу же обратиться к специалисту. Так как депрессивное состояние может привести к опасным последствиям:
-
изоляция от социума
-
ухудшение внешнего вида
-
проблемы со взаимоотношениями
-
низкая работоспособность или ее полное отсутствие
-
проблемы в сексуальной сфере
Обратитесь в частную клинику «Медюнион» в Красноярске, пройдите обследование и лечение депрессии. Наш телефон для записи +7 (391) 202-95-54.
Расстройство соматических симптомов — Психиатрические расстройства
Повторяющиеся жалобы на физическое состояние обычно возникают в возрасте до 30 лет; у большинства пациентов наблюдаются множественные соматические симптомы, но у некоторых есть только один тяжелый симптом, как правило, боль. Тяжесть может колебаться, но симптомы сохраняются и редко проходят в течение длительного периода. Сами симптомы или чрезмерное беспокойство по поводу них беспокоят или нарушают повседневную жизнь. Некоторые пациенты впадают в явную депрессию.
Когда расстройство соматических симптомов сопровождает другое соматическое расстройство, пациенты слишком сильно реагируют на последствия соматического расстройства; например, пациенты, полностью восстановившиеся после неосложненного инфаркта миокарда (ИМ), могут продолжать вести себя как инвалиды или постоянно беспокоиться о повторном ИМ.
Независимо от того, связаны ли симптомы с другим заболеванием, пациенты чрезмерно беспокоятся о симптомах и их возможных катастрофических последствиях, и их очень трудно успокоить. Попытки успокоить их часто интерпретируются как несерьезное отношение врача к их симптомам.
Проблемы со здоровьем часто играют центральную, а иногда и всепоглощающую роль в жизни пациента. Пациенты очень беспокоятся о своем здоровье и часто кажутся необычно чувствительными к побочным эффектам лекарств.
Может быть поражена любая часть тела, и конкретные симптомы и их частота варьируются в зависимости от культуры.
Какими бы ни были проявления, суть соматического симптоматического расстройства заключается в чрезмерных или дезадаптивных мыслях, чувствах или поведении пациента в ответ на симптомы.
Пациенты могут стать зависимыми от других, требовать помощи и эмоциональной поддержки и злиться, когда чувствуют, что их потребности не удовлетворяются. Они также могут угрожать самоубийством или пытаться совершить самоубийство.Часто неудовлетворенные своим медицинским обслуживанием, они обычно переходят от одного врача к другому или обращаются за помощью к нескольким врачам одновременно.
Интенсивность и постоянство симптомов может отражать сильное желание, чтобы о нем заботились. Симптомы могут помочь пациентам избежать ответственности, но также могут препятствовать получению удовольствия и действовать как наказание, предполагая лежащие в основе чувства неполноценности и вины.
Расстройство соматических симптомов у взрослых
Обзор
Что такое соматическое симптоматическое расстройство?
Расстройство соматических симптомов — это расстройство, при котором люди чрезмерно обеспокоены своим здоровьем, а также имеют ненормальные мысли, чувства и поведение в ответ на свои симптомы.В зависимости от жалобы пациента существуют разные подтипы расстройства. Расстройство вызывает нарушение нормального функционирования и качества жизни пациента.
Хотя человек с расстройством соматических симптомов сообщает о симптомах, симптомы могут не иметь медицинского объяснения. Даже когда есть медицинская причина, беспокойство человека несоразмерно симптому. Бедствие заставляет пациента посещать нескольких поставщиков медицинских услуг и проходить множество медицинских анализов и ненужных процедур.
Насколько распространено расстройство с соматическими симптомами?
Расстройство соматических симптомов встречается примерно у 5-7 процентов взрослого населения.
Кто страдает соматическим симптоматическим расстройством?
Женщины в десять раз чаще сообщают о соматических симптомах, чем мужчины. Это объясняется тем, что расстройство часто связано с жестоким обращением и травмами в детстве, которым женщины чаще подвергаются, чем мужчины. Расстройство соматических симптомов может появиться в любой возрастной группе.
Симптомы и причины
Что вызывает расстройство соматических симптомов?
Исследователи полагают, что существует множество факторов, включая биологическую восприимчивость (чаще встречается у женщин), подверженность эмоциональному стрессу в детстве и психологические факторы, такие как усвоенные способы мышления в контексте социальной среды человека.К основным факторам относятся:
- Физическое и сексуальное насилие в детстве.
- Плохая осведомленность об эмоциях / эмоциональном развитии в детстве. Это может быть результатом родительского пренебрежения или отсутствия эмоциональной близости.
- Чрезмерное беспокойство и внимание к телесным процессам и возможным признакам болезни; низкий болевой порог.
Каковы симптомы соматического симптоматического расстройства?
Симптомы расстройства соматических симптомов включают:
- Боль.Это наиболее часто встречающийся симптом. Области, о которых сообщают о боли, могут включать грудь, руки, ноги, суставы, спину, живот и другие области.
- Неврологические симптомы, такие как головные боли, двигательные нарушения, слабость, головокружение, обмороки
- Пищеварительные симптомы, такие как боль в животе или проблемы с кишечником, диарея, недержание мочи и запор
- Сексуальные симптомы, такие как боль во время сексуальной активности или болезненные периоды
Обычно пациенты отмечают более одного симптома.Симптомы могут варьироваться от легких до тяжелых. Примерно от 30 до 60 процентов пациентов с расстройством соматических симптомов также страдают тревогой и / или депрессией.
Кто подвержен риску развития соматического симптоматического расстройства?
Исследования выявили определенные факторы риска, связанные с расстройством соматических симптомов. Эти факторы риска включают в себя:
в анамнезе.- Злоупотребление психоактивными веществами
- Злоупотребление алкоголем
- Безнадзорность в детстве
- Физическое и сексуальное насилие
- Хаотический образ жизни / травма
- Хроническая болезнь в детстве
- Наличие других психических расстройств, особенно тревожности или депрессии
- Повышенное внимание к телесным ощущениям
Диагностика и тесты
Как диагностируется расстройство соматических симптомов?
Ваш врач проведет медицинский осмотр и, возможно, назначит несколько лабораторных анализов, чтобы исключить заболевания на основе ваших симптомов.Он или она также спросит вас об истории вашего здоровья. Если результаты теста не указывают на наличие заболевания и у вас есть факторы риска этого расстройства, ваш врач может направить вас к психиатру для оценки.
Специалист по психическому здоровью подтверждает диагноз соматического симптоматического расстройства, используя определенные критерии. Ставится диагноз, пациента:
- Должен иметь один или несколько симптомов, которые вызывают беспокойство или нарушают повседневную жизнь.
- Должен иметь чрезмерные мысли, чувства или поведение в ответ на симптомы, которые соответствуют хотя бы одному из следующих критериев:
- Чрезмерно чрезмерные и длительные мысли о серьезности симптомов
- Постоянно высокий уровень беспокойства по поводу здоровья или симптомов
- Чрезвычайное количество времени и энергии, сосредоточенных на симптомах и проблемах со здоровьем
- Один или несколько симптомов должны сохраняться (обычно присутствуют более 6 месяцев)
Ведение и лечение
Как лечится соматическое симптоматическое расстройство?
Целью лечения соматического симптоматического расстройства является устранение симптомов с помощью как поведенческой терапии, так и иногда лекарств, которые лечат основную тревогу и депрессию.Когнитивно-поведенческая терапия (КПТ) — это тип психотерапии, который помогает пациентам научиться изменять свои модели мышления или поведения, чтобы изменить то, как они себя чувствуют. КПТ помогает пациентам лучше справляться с тревогой и стрессом и более эффективно реагировать на ситуации. Если прописаны лекарства, обычно выбирают антидепрессанты. Сообщалось, что антидепрессанты не только улучшают настроение, но и помогают облегчить такие симптомы, как боль, усталость, боль в суставах и проблемы со сном.
Профилактика
Можно ли предотвратить расстройство соматических симптомов?
Расстройство соматических симптомов нельзя предотвратить, но можно лечить.
Перспективы / Прогноз
Каковы перспективы для пациентов с расстройством соматических симптомов?
Пациенты с расстройством соматических симптомов имеют симптомы, которые появляются и исчезают в течение многих лет. Хорошая новость заключается в том, что после лечения у большинства пациентов улучшаются симптомы.
Соматоформные расстройства: симптомы, типы и лечение
Расстройство соматических симптомов (SSD, ранее известное как «соматизирующее расстройство» или «соматоформное расстройство») — это форма психического заболевания, которое вызывает один или несколько телесных симптомов, включая боль. Симптомы могут быть связаны или не быть связаны с физической причиной, включая общие медицинские состояния, другие психические заболевания или злоупотребление психоактивными веществами. Но, тем не менее, они вызывают чрезмерные и непропорциональные страдания.Симптомы могут затрагивать один или несколько различных органов и систем организма, таких как:
- Боль
- Неврологические проблемы
- Жалобы со стороны желудочно-кишечного тракта
- Сексуальные симптомы
Многие люди с ССД также страдают тревожным расстройством.
Люди с SSD не симулируют свои симптомы. Бедствие, которое они испытывают из-за боли, и другие проблемы, которые они испытывают, реальны, независимо от того, можно ли найти физическое объяснение. А дистресс, вызванный симптомами, значительно влияет на повседневное функционирование.
Перед диагностикой SSD врачи должны выполнить множество тестов, чтобы исключить другие возможные причины.
Диагностика SSD может вызвать у пациентов много стресса и разочарования. Они могут чувствовать себя неудовлетворенными, если нет лучшего физического объяснения их симптомов или если им говорят, что их уровень дистресса из-за физического заболевания чрезмерен. Стресс часто заставляет пациентов больше беспокоиться о своем здоровье, и это создает порочный круг, который может сохраняться годами.
Расстройства, связанные с соматическими симптомами Расстройство
Некоторые состояния, связанные с SSD, теперь описаны в психиатрии.К ним относятся:
- Болезнь тревожное расстройство (ранее называвшееся ипохондрией). Люди этого типа озабочены тем, что у них серьезное заболевание. Они могут полагать, что незначительные жалобы являются признаком очень серьезных проблем со здоровьем. Например, они могут полагать, что обычная головная боль является признаком опухоли головного мозга.
- Конверсионное расстройство (также называемое функциональным неврологическим симптомом). Это состояние диагностируется, когда у людей наблюдаются неврологические симптомы, которые нельзя связать с медицинской причиной.Например, у пациентов могут быть такие симптомы, как:
- Слабость или паралич
- Аномальные движения (например, тремор, неустойчивая походка или судороги)
- Слепота
- Потеря слуха
- Потеря чувствительности или онемение
- Судороги (называемые неэпилептическими припадками и псевдосудорожными припадками) 9492
обычно усугубляет симптомы конверсионного расстройства. - Другие специфические соматические симптомы и связанные с ними расстройства. Эта категория описывает ситуации, в которых соматические симптомы проявляются в течение менее шести месяцев или могут включать определенное состояние, называемое псевдоциезом, которое является ложным убеждением женщин в том, что они беременны, наряду с другими внешними признаками беременности, включая расширенный живот; ощущение схваток, тошноты, шевеления плода; изменения груди; и прекращение менструального цикла.
- Искаженные мысли
- Нереалистичные убеждения
- Поведение, подпитывающее тревогу
- Склонность удерживать чувства внутри или «усваивать» чувства
- Трудности в обучении, которые могут повлиять на то, как мозг распознает и понимает эмоции
- Генетические факторы
- Болезнь или травма
Опишите соматическое симптоматическое расстройство.
Изучите эпидемиологию соматического симптоматического расстройства.
Объясните, как эффективно вести пациента с расстройством соматических симптомов.
Опишите способы улучшения координации помощи между членами межпрофессиональной группы с целью улучшения результатов для пациентов, страдающих расстройством соматических симптомов.
Соматические симптомы, вызывающие значительный стресс или нарушение повседневной жизни
Одна или несколько мыслей, чувств и / или поведения, которые связаны с соматическим симптомом (симптомами), которые являются постоянными, чрезмерными, связаны с высоким уровнем тревоги и приводят к чрезмерной трате времени и энергии
Симптомы длятся более 6 месяцев
- 1.
- Курлансик С.Л., Маффей М.С. Расстройство соматических симптомов. Я семейный врач. 2016 01 января; 93 (1): 49-54.[PubMed: 26760840]
- 2.
- Рост К.М., Акинс Р.Н., Браун Ф.В., Смит Г.Р. Коморбидность расстройств личности DSM-III-R при соматизирующем расстройстве. Gen Hosp Psychiatry. 1992 сентябрь; 14 (5): 322-6. [PubMed: 1521787]
- 3.
- Харрис А.М., Орав Э.Дж., Бейтс Д.В., Барский А.Дж. Соматизация увеличивает инвалидность независимо от сопутствующей патологии. J Gen Intern Med. 2009 Февраль; 24 (2): 155-61. [Бесплатная статья PMC: PMC2629001] [PubMed: 1
38]
- 4.
- Creed F, Barsky A. Систематический обзор эпидемиологии соматизированного расстройства и ипохондрии.J Psychosom Res. 2004 апр; 56 (4): 391-408. [PubMed: 15094023]
- 5.
- Häuser W, Bialas P, Welsch K, Wolfe F. Построить валидность и клиническую полезность текущих исследовательских критериев диагностики расстройства соматических симптомов DSM-5 у пациентов с синдромом фибромиалгии. J Psychosom Res. 2015 июн; 78 (6): 546-52. [PubMed: 25864805]
- 6.
- Като К., Салливан П.Ф., Педерсен Н.Л. Латентный классовый анализ функциональных соматических симптомов в популяционной выборке близнецов. J Psychosom Res.2010 Май; 68 (5): 447-53. [Бесплатная статья PMC: PMC2858068] [PubMed: 20403503]
- 7.
- Холлидей К.Л., Макфарлейн Г.Дж., Николл Б.И., Крид Ф., Томсон В., Макбет Дж. Генетическая изменчивость нейроэндокринных генов связана с соматическими симптомами в общей популяции: результаты исследования EPIFUND. J Psychosom Res. 2010 Май; 68 (5): 469-74. [Бесплатная статья PMC: PMC2877873] [PubMed: 20403506]
- 8.
- Тайли А., Ганди П. Важность соматических симптомов депрессии в первичной медико-санитарной помощи.Помощник по первичной медицинской помощи J Clin Psychiatry. 2005; 7 (4): 167-76. [Бесплатная статья PMC: PMC1192435] [PubMed: 16163400]
- 9.
- Рольфе А., Бертон С. Уверенность после диагностического тестирования с низкой предтестовой вероятностью серьезного заболевания: систематический обзор и метаанализ. JAMA Intern Med. 2013 25 марта; 173 (6): 407-16. [PubMed: 23440131]
- 10.
- den Boeft M, Claassen-van Dessel N, van der Wouden JC. Как мы должны вести себя у взрослых с устойчивыми необъяснимыми соматическими симптомами? BMJ.2017 8 февраля; 356: j268. [PubMed: 28179237]
- 11.
- Аллен Л.А., Вулфолк Р.Л., Эскобар Д.И., Гара М.А., Хамер Р.М. Когнитивно-поведенческая терапия соматизационного расстройства: рандомизированное контролируемое исследование. Arch Intern Med. 24 июля 2006 г .; 166 (14): 1512-8. [PubMed: 16864762]
- 12.
- Beltman MW, Voshaar RC, Speckens AE. Когнитивно-поведенческая терапия депрессии у людей с соматическим заболеванием: метаанализ рандомизированных контролируемых исследований. Br J Psychiatry. Июль 2010; 197 (1): 11-9.[PubMed: 20592427]
- 13.
- Kleinstäuber M, Witthöft M, Steffanowski A, van Marwijk H, Hiller W., Lambert MJ. Фармакологические вмешательства при соматоформных расстройствах у взрослых. Кокрановская база данных Syst Rev.2014, 7 ноября; (11): CD010628. [PubMed: 25379990]
- 14.
- Риф В., Рохас Г. Стабильность соматоформных симптомов — значение для классификации. Psychosom Med. 2007 декабрь; 69 (9): 864-9. [PubMed: 18040096]
- 15.
- Джексон Дж. Л., Кроенке К. Распространенность, влияние и прогноз мультисоматоформного расстройства в первичной медико-санитарной помощи: последующее 5-летнее исследование.Psychosom Med. 2008 Май; 70 (4): 430-4. [PubMed: 18434494]
- 16.
- Kleinstäuber M, Witthöft M, Hiller W. Эффективность краткосрочной психотерапии для множественных необъяснимых с медицинской точки зрения физических симптомов: метаанализ. Clin Psychol Rev.2011 Февраль; 31 (1): 146-60. [PubMed: 20920834]
- 17.
- van Dessel N, den Boeft M, van der Wouden JC, Kleinstäuber M, Leone SS, Terluin B, Numans ME, van der Horst HE, van Marwijk H. соматоформные расстройства и необъяснимые с медицинской точки зрения физические симптомы (MUPS) у взрослых.Кокрановская база данных Syst Rev.2014, 01 ноября; (11): CD011142. [PubMed: 25362239]
- 18.
- де Ваал М.В., Арнольд И.А., Экхоф Ю.А., ван Хемерт А.М. Соматоформные расстройства в общей врачебной практике: распространенность, функциональные нарушения и коморбидность с тревожными и депрессивными расстройствами. Br J Psychiatry. 2004 июн; 184: 470-6. [PubMed: 15172939]
- 19.
- Хасин Д., Кац Х. Соматоформ и расстройства, связанные с употреблением психоактивных веществ. Psychosom Med. 2007 декабрь; 69 (9): 870-5. [PubMed: 18040097]
- 20.
- Чатурведи С.К., Десаи Г., Шалиграм Д.Соматоформные расстройства, соматизация и патологическое поведение при болезни. Int Rev Psychiatry. 2006 Февраль; 18 (1): 75-80. [PubMed: 16451884]
- 21.
- Фрэнсис А. Расстройство соматических симптомов DSM-5. J Nerv Ment Dis. 2013 июн; 201 (6): 530-1. [PubMed: 23719325]
- 22.
- Smith JK, Józefowicz RF. Диагностика и лечение соматоформных расстройств. Neurol Clin Pract. 2012 июн; 2 (2): 94-102. [Бесплатная статья PMC: PMC5798205] [PubMed: 29443321]
- 23.
- Chaturvedi SK. Многоликость соматических симптомов расстройств.Int Rev Psychiatry. 2013 Февраль; 25 (1): 1-4. [PubMed: 23383662]
- 24.
- Раск М.Т., Андерсен Р.С., Бро Ф., Финк П., Розендал М. На пути к клинически полезному диагнозу от легких до умеренных состояний с необъяснимыми с медицинской точки зрения симптомами в общей практике: исследование с использованием смешанных методов . BMC Fam Pract. 2014 12 июня; 15:118. [Бесплатная статья PMC: PMC4075929] [PubMed: 24924564]
Непропорциональные и постоянные мысли о серьезности симптомов.
Постоянно высокий уровень беспокойства по поводу здоровья или симптомов.
Чрезмерное количество времени и энергии, посвященных этим симптомам или проблемам со здоровьем.
четыре болевых симптома : история боли, относящаяся как минимум к четырем различным участкам или функции (например,g., голова, живот, спина, суставы, конечности, грудь, прямая кишка, во время менструации, во время полового акта или во время мочеиспускания)
два желудочно-кишечных симптома : наличие в анамнезе как минимум двух желудочно-кишечных симптомов, кроме боли ( например, тошнота, вздутие живота, рвота, отличная от беременности, диарея или непереносимость нескольких разных продуктов)
один сексуальный симптом : история хотя бы одного сексуального или репродуктивного симптома, кроме боли (например,g., половое безразличие, эректильная или эякуляторная дисфункция, нерегулярные менструации, чрезмерное менструальное кровотечение, рвота на протяжении всей беременности)
один псевдоневрологический симптом : история хотя бы одного симптома или дефицита, указывающего на неврологическое состояние, не ограничивающееся болью ( конверсионные симптомы, такие как нарушение координации или равновесия, паралич или локальная слабость, затрудненное глотание или комок в горле, афония, задержка мочи, галлюцинации, потеря прикосновения или болевых ощущений, двоение в глазах, слепота, глухота, судороги; диссоциативные симптомы, такие как амнезия ; или потеря сознания, кроме обморока)
после соответствующего исследования каждый из симптомов критерия B не может быть полностью объяснен известным общим заболеванием или прямым воздействием вещества (например, наркотическое средство, лекарство)
, когда имеется связанное с этим общее заболевание, физические жалобы или связанные с ними социальные или профессиональные нарушения превышают то, что можно было бы ожидать на основании анамнеза, физического осмотра или лабораторных данных
Стойкий: стойкое течение характеризуется тяжелыми симптомами, выраженными нарушениями и большой продолжительностью (более 6 месяцев).
Легкая: Выполняется только один из симптомов, указанных в критерии B.
Умеренный: Выполняются два или более симптома, указанных в критерии B.
Тяжелая: соблюдены два или более симптома, указанных в критерии B, плюс имеется несколько соматических жалоб (или один очень тяжелый соматический симптом).
Лечение соматических симптомов расстройств
Пациенты, у которых наблюдается ССД, могут цепляться за убеждение, что их симптомы имеют физическую причину, несмотря на отсутствие доказательств физического объяснения.Или, если есть какое-либо заболевание, вызывающее их симптомы, они могут не осознавать, что степень дистресса, которую они испытывают или демонстрируют, является чрезмерной. Пациенты также могут отклонить любые предположения о том, что психические факторы играют роль в их симптомах.
Крепкие отношения между врачом и пациентом — ключ к получению помощи с SSD. Посещение единственного поставщика медицинских услуг с опытом управления SSD может помочь сократить ненужные тесты и лечение.
Лечение направлено на улучшение повседневного функционирования, а не на устранение симптомов.Снижение стресса часто является важной частью выздоровления. Также могут быть полезны консультации для семьи и друзей.
Когнитивно-поведенческая терапия может помочь облегчить симптомы, связанные с ССД. Терапия направлена на исправление:
Расстройство соматических симптомов — Американский семейный врач
2. Розендал М., Бланкенштейн AH, Моррис Р., Финк П, Шарп М, Бертон С.Расширенный уход со стороны специалистов общего профиля при функциональных соматических симптомах и расстройствах в первичной медико-санитарной помощи. Кокрановская база данных Syst Rev . 2013; 10: CD008142.
3. Американская психиатрическая ассоциация. Диагностическое и Статистическое Руководство по Психическим Расстройствам. 5-е изд. Вашингтон, округ Колумбия: Американская психиатрическая ассоциация; 2013.
4. Харрис А.М., Орав Э.Дж., Бейтс DW, Барский А.Ю. Соматизация увеличивает инвалидность независимо от сопутствующей патологии. J Gen Intern Med .2009. 24 (2): 155–161.
5. Мюррей А.М., Туссен А, Альтхаус А, Лёв Б. Барьеры к диагностике соматоформных расстройств в первичной медико-санитарной помощи: протокол систематического обзора текущего состояния. Syst Ред. . 2013; 2: 99.
6. Раск М.Т., Андерсен Р.С., Брат Ф, Финк П, Розендаль М. На пути к клинически полезному диагнозу для состояний легкой и средней степени тяжести с необъяснимыми с медицинской точки зрения симптомами в общей практике: исследование с использованием смешанных методов. BMC Fam Pract . 2014; 15: 118.
7. Хэтчер S, Арролл Б. Оценка и лечение необъяснимых с медицинской точки зрения симптомов. BMJ . 2008. 336 (7653): 1124–1128.
8. Croicu C, Чвастяк Л, Катон В. Подходите к пациенту с множественными соматическими симптомами. Мед Клин Норт Ам . 2014. 98 (5): 1079–1095.
9. Йетс В.Р., Дунаевич Э. Расстройства соматической симптоматики. http: //emedicine.medscape.com / article / 294908-overview. По состоянию на 5 августа 2014 г.
10. Parker G, Гладстон G, Chee KT. Депрессия в самой большой этнической группе планеты: китайцах. Ам Дж. Психиатрия . 2001. 158 (6): 857–864.
11. Штейнбрехер Н, Кербер С, Frieser D, Хиллер В. Распространенность необъяснимых с медицинской точки зрения симптомов в первичной медико-санитарной помощи. Психосоматика . 2011. 52 (3): 263–271.
12. Гринберг Д. Б., Димсдейл Дж., Соломон Д.Соматизация: эпидемиология, патогенез, клинические особенности, медицинская оценка и диагностика. http://www.uptodate.com/contents/somatization-epidemiology-pathogenesis-clinical-features-medical-evaluation-and-diagnosis?source=search_result&search=Somatization%3A=epidemiology%2C=pathogenesis%2C=clinical=features% 2C = медицинский = оценка% 2C = и = диагноз & selectedTitle = 1 ~ 150. Проверено 25 августа 2104 г.
13. Kocalevent RD, Хинц А, Брэлер Э. Стандартизация скринингового инструмента (PHQ-15) для соматизационных синдромов в общей популяции. BMC Psychiatry . 2013; 13: 91.
14. Gierk B, Кольманн С, Кроенке К, и другие. Шкала соматических симптомов-8 (SSS-8): краткая оценка бремени соматических симптомов. JAMA Intern Med . 2014. 174 (3): 399–407.
15. Кроенке К, Спитцер Р.Л., Уильямс Дж. Б. PHQ-15: валидность нового метода оценки тяжести соматических симптомов. Психосом Мед . 2002. 64 (2): 258–266.
16. Abbey SE, Wulsin L, Levenson JL. Соматизация и соматоформные расстройства. В: Левенсон Дж. Л., ред. Американский психиатрический учебник по психосоматической медицине. 1-е изд. Вашингтон, округ Колумбия: Американское психиатрическое издательство; 2005: 261.
17. McCarron RM. Соматизация в условиях первичной медико-санитарной помощи. Psychiatr Times . 2006. 23 (6): 32–34.
18. Тайрер П., Купер С, Сальковскис П, и другие. Клиническая и экономическая эффективность когнитивно-поведенческой терапии для лечения беспокойства о здоровье у медицинских пациентов: многоцентровое рандомизированное контролируемое исследование. Ланцет . 2014. 383 (9913): 219–225.
19. Кроенке К. Эффективность лечения соматоформных расстройств: обзор рандомизированных контролируемых исследований. Психосом Мед . 2007. 69 (9): 881–888.
20. Суматипала А. Каковы доказательства эффективности лечения соматоформных расстройств? Критический обзор предыдущих интервенционных исследований. Психосом Мед . 2007. 69 (9): 889–900.
21. Кроенке К, Суиндл Р.Когнитивно-поведенческая терапия синдромов соматизации и симптомов: критический обзор контролируемых клинических испытаний. Психотр Психосом . 2000. 69 (4): 205–215.
22. Лахан ГВ, Schofield KL. Основанные на внимательности терапии в лечении соматических расстройств: систематический обзор и метаанализ. PLoS One . 2013; 8 (8): e71834.
23. Сегал З.В., Уильямс Дж. М., Тисдейл Дж. Д., Кабат-Зинн Дж. Когнитивная терапия депрессии на основе осознанности.2-е изд. Нью-Йорк, Нью-Йорк: Гилфорд Пресс; 2013.
24. Уильямс Дж. М., Куйкен В. Когнитивная терапия, основанная на внимательности: новый многообещающий подход к предотвращению рецидива депрессии. Br J Психиатрия . 2012. 200 (5): 359–360.
25. O’Malley PG, Джексон JL, Санторо Дж, Томкинс Г, Болден Э, Кроенке К. Антидепрессивная терапия при необъяснимых симптомах и симптоматических синдромах. J Fam Pract . 1999. 48 (12): 980–990.
26. Мюллер Т, Маннель М, Мерк H, Ральфс VW. Лечение соматоформных заболеваний с помощью зверобоя: рандомизированное, двойное слепое и плацебо-контролируемое исследование. Психосом Мед . 2004. 66 (4): 538–547.
27. Volz HP, Мерк H, Каспер С, Möller HJ. Экстракт зверобоя (LI 160) при соматоформных расстройствах: результаты плацебо-контролируемого исследования [опубликованная поправка опубликована в Psychopharmacology (Berl).2003, 167 (3): 333]. Психофармакология (Берл) . 2002. 164 (3): 294–300.
28. olde Hartman TC, Боргуис М.С., Лукассен ПЛ, ван де Лаар Ф.А., Спекенс А.Е., ван Виль К. Необъяснимые с медицинской точки зрения симптомы, соматическое расстройство и ипохондрический синдром: течение и прогноз. Систематический обзор. J Psychosom Res . 2009. 66 (5): 363–377.
29. Creed F, Барский А. Систематический обзор эпидемиологии соматического расстройства и ипохондрии. J Psychosom Res . 2004. 56 (4): 391–408.
Соматические симптомы и связанные с ними расстройства
«Самое ужасное, что никто не хочет тебе верить, никто не хочет о тебе заботиться».
Джули, девочка 14 лет с периодическими болями в животе
Соматические симптомы и связанные с ними расстройства (ССЗ) — это группа заболеваний, при которых у молодежи есть физические симптомы, которые либо очень тревожны, либо приводят к значительному нарушению их повседневного функционирования, а также чрезмерные мысли, чувства и поведение в отношении этих симптомов.Симптомы обычно более серьезны, чем можно было бы ожидать при существующей медицинской проблеме, или могут возникнуть при отсутствии явной медицинской проблемы.
SSDраспространены как у детей, так и у подростков, встречаются в разных культурах и могут начаться уже в дошкольном возрасте. Другие названия для них включают соматоформные расстройства, конверсионные расстройства, психологические факторы, влияющие на медицинские состояния, или психосоматические расстройства. Их также называют функциональными расстройствами (такими как функциональные болевые расстройства, функциональные желудочно-кишечные расстройства или функциональные неврологические симптомы).
Для молодых людей с SSD нет ничего необычного в том, что они обращаются к разным медицинским специалистам и проходят несколько медицинских тестов в поисках ответа, часто с небольшими положительными результатами или без них. Несмотря на это, важно знать, что симптомы ССД реальны, беспокоят и могут привести к серьезным нарушениям и инвалидности.
Связь разума и тела
Хотя многие люди считают тело и мозг отдельными, научные исследования показали, что они тесно связаны и что психологические и социальные факторы могут влиять на функционирование нашего тела.Тело и разум работают вместе, чтобы способствовать благополучию — то, что часто называют «связью между разумом и телом».
SSD-накопителимогут развиться после стрессового события или серьезного изменения в жизни ребенка. Как и взрослые, дети и подростки могут выражать свой стресс через физические симптомы, а не через эмоции или мысли. Некоторые дети, например те, которым трудно выразить чувства словами или те, для кого стигма ассоциируется с психическим заболеванием, кажутся особенно восприимчивыми.
Большинство людей испытывают физические (или соматические) симптомы как часть повседневной жизни, не имея каких-либо заболеваний.Например, у многих людей болит голова перед стрессовым событием или возникает расстройство желудка, когда их просят выступить с публичной речью. В молодости стрессы могут включать такие вещи, как давление в школе, издевательства, болезнь в семье, развод родителей или любые серьезные изменения, хорошие или плохие. Иногда даже забавные ситуации могут вызывать стресс для организма!
Хотя SSD связаны с психологическим стрессом, это не означает, что дети «притворяются» или намеренно имеют симптомы. Фактически, они могут даже не воспринимать события в своей жизни как стрессовые.Дети с SSD нередко переживают некоторые из этих событий, не чувствуя стресса в уме, а их тело выражает стресс в виде физических симптомов.
Почему некоторые дети восприимчивы к SSD?
Хотя стрессовые ситуации или серьезные изменения в жизни являются спусковым крючком для SSD, несколько факторов риска могут сделать ребенка более уязвимым:
Последний фактор — медицинское заболевание — может показаться загадочным как фактор риска, но иногда медицинское заболевание, такое как желудочная ошибка или травма, может активировать «тревогу», которая не перестанет звенеть в мозгу.Даже после того, как заболевание исчезнет, оно может спровоцировать развитие SSD. В таких ситуациях дети могут испытывать физические симптомы болезни или травмы более интенсивно и часто, чем обычно, могут выздоравливать медленнее и / или могут страдать от других, не связанных с этим физических симптомов.
Кроме того, семейная среда, в которой члены семьи склонны привлекать внимание и сочувствие к физическим симптомам, а не к эмоциональным, может влиять на количество и интенсивность физических симптомов у ребенка.
Расстройства соматического синдрома — StatPearls
Непрерывное образование
Согласно пятому изданию Руководства по диагностике и статистике психических расстройств (DSM-V), расстройство соматических симптомов (SSD) включает один или несколько физических симптомов, сопровождающихся чрезмерным количеством времени, энергии, эмоций и / или поведения, связанных с симптомом, который приводит к значительному стрессу и / или дисфункции. Физические симптомы могут быть объяснены, а могут и не объясняться состоянием здоровья.В предыдущих изданиях Диагностического и статистического руководства по психическим расстройствам диагноз расстройства соматических симптомов не мог быть поставлен, если соматические симптомы нельзя было объяснить клинически. Кроме того, предыдущие издания не включали требование наличия определенных психоповеденческих особенностей для постановки диагноза расстройства соматических симптомов. DSM-5 также удалил соматизирующее расстройство, недифференцированное соматоформное расстройство, ипохондрию и болевое расстройство.Многие пациенты, которые исторически соответствовали критериям одного из этих состояний, теперь соответствуют критериям SSD, основанным на этих изменениях. В этом упражнении рассматривается представление, оценка и лечение ССД и подчеркивается межпрофессиональный командный подход к уходу за пораженными пациентами.
Цели:
Введение
Расстройство соматических симптомов (SSD) — это недавно определенный диагноз в Диагностическом и статистическом руководстве по психическим расстройствам , пятое издание (DSM-5). Это проявление одного или нескольких физических симптомов, сопровождаемых чрезмерными мыслями, эмоциями и / или поведением, связанными с симптомом, которые вызывают значительный стресс и / или дисфункцию.[1] Эти симптомы могут или не могут быть объяснены состоянием здоровья. Два основных изменения критериев DSM-IV включали устранение требования о том, что соматические симптомы должны быть органически необъяснимы, и добавление требования о наличии определенных психоповеденческих характеристик для подтверждения диагноза. Новые критерии также исключили соматизирующее расстройство, недифференцированное соматоформное расстройство, ипохондрию и болевое расстройство из предыдущих определений. Эти изменения были направлены на повышение актуальности SSD и его использования в учреждениях первичной медико-санитарной помощи.
Этиология
Расстройство соматических симптомов (ССД) возникает из-за повышенного осознания различных телесных ощущений, которые сочетаются со склонностью интерпретировать эти ощущения как признаки заболевания. Хотя этиология ССД не ясна, в исследованиях изучались факторы риска, включая пренебрежение в детстве, сексуальное насилие, хаотичный образ жизни и злоупотребление алкоголем и психоактивными веществами в анамнезе. [1] Кроме того, тяжелая соматизация связана с расстройствами личности оси II, особенно с избегающими, параноидальными, саморазрушающимися и обсессивно-компульсивными расстройствами.[2] Психосоциальные стрессоры, включая безработицу и нарушение профессиональной деятельности, также были затронуты. [3]
Эпидемиология
Распространенность соматического симптоматического расстройства (ССД) составляет от 5% до 7% от общей численности населения, с более высокой представленностью женщин (соотношение женщин и мужчин 10: 1), и может возникать в детстве, юность, или взросление. [1] [3] Распространенность увеличивается примерно до 17% от популяции пациентов первичной медико-санитарной помощи. [4] Распространенность, вероятно, выше в определенных группах пациентов с функциональными нарушениями, включая фибромиалгию, синдром раздраженного кишечника и синдром хронической усталости.[5]
Патофизиология
Патофизиология соматического симптоматического расстройства (ССД) неизвестна. Вегетативное возбуждение от эндогенных норадренергических соединений может вызывать тахикардию, повышенную подвижность желудка, повышенное возбуждение, мышечное напряжение и боль, связанную с мышечной гиперактивностью у пациентов с ССД. Также может быть генетический компонент. Изучение монозиготных и дизиготных близнецов показало, что вклад генетических факторов в соматические симптомы составлял от 7% до 21%, а оставшаяся часть объяснялась факторами окружающей среды.[6] В другом исследовании несколько однонуклеотидных полиморфизмов были связаны с соматическими симптомами. [7]
Анамнез и физическое состояние
Три требования соответствуют диагностическим критериям соматических синдромных расстройств (SSD) согласно DSM-5 Американской психиатрической ассоциации 2013 г .:
О наличии SSD может свидетельствовать расплывчатый и часто непоследовательный анамнез настоящего заболевания, симптомы, которые редко устраняются медицинским вмешательством, определение пациентом нормальных ощущений как соматическое заболевание, избегание физической активности, высокой чувствительности к побочным эффектам лекарств и медицинской помощи от нескольких поставщиков те же жалобы.
В дополнение к тщательному анамнезу, для оценки физических причин соматических жалоб требуется полный анализ систем (не только в месте нахождения симптома) и всестороннее медицинское обследование. Учитывая частое сопутствующее психическое заболевание, следует провести обследование психического статуса, отметив внешний вид, настроение, аффект, внимание, память, концентрацию, ориентацию, наличие галлюцинаций или бреда, а также суицидальные или убийственные мысли [8]. В конечном счете, физикальное обследование может обеспечить основу для мониторинга с течением времени, убедить пациентов в том, что их жалобы подтверждены, и помочь подтвердить обеспокоенность поставщика первичной медико-санитарной помощи по поводу отсутствия у пациента соматического заболевания.Если заболевание присутствует, обследование может предоставить информацию о степени тяжести.
Оценка
Рекомендуется ограниченное лабораторное тестирование, поскольку пациенты с соматическим синдромным расстройством (ССД) обычно проходят тщательное предварительное обследование. Чрезмерное тестирование создает риск получения ложноположительных результатов, что впоследствии может привести к дополнительным интервенционным процедурам, связанным с ними рискам и увеличению затрат. Хотя некоторые врачи назначают тесты, чтобы успокоить пациента, исследования показывают, что такое диагностическое тестирование не облегчает симптомы ССД.Мета-анализ, проведенный Рольфом и его коллегами, сравнил диагностическое тестирование с контрольным состоянием, не связанным с тестированием, продемонстрировал, что разрешение соматических симптомов и уменьшение беспокойства и беспокойства по поводу болезни было сопоставимым в обеих группах. В группе, прошедшей диагностическое тестирование, количество последующих посещений снизилось лишь незначительно [9].
Если необходимо исключить соматизацию из-за заболеваний, могут быть заказаны специальные исследования, включая, помимо прочего, тесты функции щитовидной железы, скрининг мочи на наркотики, ограниченные исследования крови (т.д., уровень алкоголя) и ограниченное радиологическое тестирование.
Лечение / управление
Основная цель — помочь пациенту справиться с физическими симптомами, включая беспокойство о здоровье и дезадаптивное поведение, в отличие от устранения симптомов. Следует проявлять осторожность, сообщая пациентам, что их физические симптомы усугубляются тревогой или чрезмерными эмоциональными проблемами, поскольку пациенты могут сопротивляться этому внушению. Поставщик первичной медико-санитарной помощи должен запланировать регулярные посещения, чтобы убедиться в том, что симптомы не указывают на опасное для жизни или инвалидизирующее заболевание.[10] Не рекомендуются диагностические процедуры и инвазивное хирургическое лечение. Избегайте приема седативных препаратов, включая бензодиазепины и наркотические анальгетики. Рекомендуется раннее психиатрическое лечение. Исследования показали, что когнитивно-поведенческая терапия связана со значительным улучшением функционирования и соматических симптомов, о которых сообщают пациенты, снижением затрат на здравоохранение [11] и уменьшением депрессивных симптомов [12]. Фармакологические подходы должны быть ограничены, но антидепрессанты могут быть назначены для лечения сопутствующих психических заболеваний (тревожность, депрессивные симптомы, обсессивно-компульсивное расстройство).Селективные ингибиторы обратного захвата серотонина (СИОЗС) и ингибиторы обратного захвата серотонина-норэпинефрина (СИОЗСН) показали эффективность в отношении улучшения SSD по сравнению с плацебо. [13] Однако прием лекарств следует начинать с самой низкой дозы и медленно увеличивать для достижения терапевтического эффекта, поскольку пациенты с SSD могут иметь низкий порог восприятия побочных эффектов, что представляет собой еще один источник беспокойства.
Дифференциальный диагноз
Распространенные неспецифические симптомы соматического синдромного расстройства (ССД) могут сбивать с толку и имитировать проявления других заболеваний, что затрудняет диагностику и лечение.Чрезмерные и непропорциональные эмоциональные и поведенческие реакции могут присутствовать при расстройстве адаптации, дисморфическом расстройстве тела, обсессивно-компульсивном расстройстве и болезненном тревожном расстройстве. Другие функциональные расстройства неясной этиологии, включая фибромиалгию и синдром раздраженного кишечника, обычно не проявляются чрезмерными мыслями, эмоциями или дезадаптивным поведением.
Прогноз
Продольные исследования показывают значительную хронизацию: до 90% случаев соматического синдромного расстройства (ССД) длятся более 5 лет.[14] [15] Систематические обзоры и метаанализы показали, что терапевтические вмешательства дают лишь небольшой или умеренный эффект. [16] [17] Часто наблюдаются хроническое ограничение общей функции, значительная психологическая инвалидность и снижение качества жизни. [15] [18]
Осложнения
Часто наблюдается злоупотребление алкоголем и наркотиками [19], которые иногда используются для облегчения симптомов, повышая риск зависимости от контролируемых веществ. Если поставщик решит продолжить инвазивные диагностические процедуры или хирургические вмешательства, могут возникнуть ятрогенные осложнения.
Консультации
Осмотр психиатра полезен для диагностики сопутствующих расстройств настроения.
Сдерживание и обучение пациентов
Медработник должен осознавать симптомы и страдания пациента и предлагать частые последующие осмотры. Пациенты должны в первую очередь обсудить любые соматические симптомы со своим лечащим врачом, который оценит необходимость специализированной оценки. Своевременное лечение сопутствующих психических заболеваний и устранение факторов жизненного стресса может улучшить соматические симптомы.Часто необходимо образование членов семьи. Члены семьи должны проводить время с пациентами, особенно при отсутствии симптомов, чтобы не укрепить идею о том, что симптомы привлекают особое внимание со стороны окружающих [20].
Жемчуг и другие проблемы
Как было предложено Фрэнсис и др., Диагностические критерии соматических синдромных расстройств (ССД) либеральны и легко достижимы. Если у пациента есть медицинское заболевание, вызывающее чрезмерное беспокойство, ему может быть поставлен диагноз SSD на основе критериев DSM-V.Более того, эти критерии являются субъективными, ненадежными и могут предрасполагать поставщика услуг к проведению неполного диагностического обследования, потенциально упуская из виду основные медицинские или психические заболевания. [21] Предыдущие опасения по поводу критериев DSM-IV заключались в том, что они были слишком строгими и строгими; например, чтобы соответствовать критериям соматоформного расстройства согласно DSM-IV, нужно было бы сообщить о четырех различных болевых симптомах, двух желудочно-кишечных симптомах, одном сексуальном или репродуктивном симптоме, отличном от боли, и одной псевдоневрологической жалобе.[22] Однако, пытаясь определить критерии, которые больше используются в клинических условиях, рабочая группа DSM-V могла установить определения с высокой чувствительностью, но низкой специфичностью, охватив 7% здоровых людей. [21] Frances et al. предложены изменения для уменьшения ложноположительной гипердиагностики. Во-первых, для пациентов с медицинским заболеванием реакция должна быть определена как «неадаптивная», «экстремальная», «навязчивая», «вызывающая ухудшение» и «чрезмерно чрезмерная» по сравнению с ожидаемой реакцией. Эти конкретные слова могут уменьшить вероятность ошибочного диагноза у пациентов, которые адаптивно бдительны в отношении своих проблем со здоровьем.Тем, у кого нет диагностированного заболевания, должны быть адекватные и повторяющиеся медицинские осмотры с подходящими интервалами, чтобы выявить заболевания, которые могут появиться со временем. Последний предлагаемый критерий — исключить психические расстройства, особенно панику, генерализованную тревогу и депрессию, поскольку эти расстройства могут проявляться соматическими симптомами.
Некоторые поставщики услуг считают пациентов с ССД трудными для лечения и часто описывают их уничижительно; ошибочно воспринимаемое предубеждение состоит в том, что физические расстройства считаются подлинными, в то время как лиц с SSD необоснованно обвиняют в создании их симптомов.По мере того, как все большее число пациентов первичного звена медико-санитарной помощи с необъяснимыми с медицинской точки зрения симптомами получает диагноз ССД, возникает потребность в обучении и обучении врачей ССД, ее значимости и способам наилучшего ведения таких пациентов. [23] [24]
Улучшение результатов команды здравоохранения
Диагностировать соматический синдром не всегда просто. Поставщики медицинских услуг, в том числе практикующие медсестры и врачи первичной медико-санитарной помощи, должны сначала попытаться исключить органические нарушения, прежде чем ставить диагноз соматического синдрома.Некоторые поставщики медицинских услуг считают пациентов с ССД трудными для лечения и часто описывают их уничижительно; ошибочно воспринимаемое предубеждение состоит в том, что физические расстройства считаются подлинными, в то время как лиц с SSD необоснованно обвиняют в создании их симптомов. По мере того, как все большее число пациентов первичного звена медико-санитарной помощи с необъяснимыми с медицинской точки зрения симптомами получает диагноз ССД, возникает потребность в обучении и обучении врачей ССД, ее значимости и способам наилучшего ведения таких пациентов. [23] [24] При обращении к пациенту с соматическим синдромом настоятельно рекомендуется направление к психиатру.Перспективы для пациентов с соматическими синдромами осторожны. После постановки диагноза и лечения медсестры и клиницисты должны координировать уход и обучение пациента и семьи для достижения наилучших результатов. Синдром часто бывает хроническим и может быть связан с плохим качеством жизни. [Уровень 5]
Дополнительное образование / Вопросы для повторения
Ссылки
| Название: Соматическое расстройство | Имя: Соматическое симптомное расстройство |
| Класс расстройства: соматоформные расстройства | Класс расстройства: соматический симптом и родственное расстройство |
| A.В анамнезе множество жалоб на физическое состояние, возникающих в возрасте до 30 лет, которые возникают в течение нескольких лет и приводят к обращению за лечением или к значительным нарушениям в социальной, профессиональной или других важных сферах жизнедеятельности. | B. Чрезмерные мысли, чувства или поведение, связанные с соматическими симптомами или связанными с ними проблемами со здоровьем, что проявляется по крайней мере в одном из следующего: |
| C. Хотя какой-либо один соматический симптом может не присутствовать постоянно, состояние симптоматики сохраняется (обычно более 6 месяцев). | |
| B. Должен быть соблюден каждый из следующих критериев, при этом отдельные симптомы должны проявляться в любое время в течение нарушения: | A.Один или несколько соматических симптомов, которые беспокоят или приводят к серьезным нарушениям повседневной жизни. |
| C. Либо (1), либо (2): | ОТКЛЮЧЕНО |
| D.Симптомы не являются преднамеренно симулированными или воспроизведенными (как в случае искусственного расстройства или симуляции). | DROPPED |
| Укажите , если: Укажите , если: |
