Дифференциальный диагноз
Дифференциальный диагноз необходимо провести с органическими психозами травматического и интоксикационного характера, так как в анамнезе имеются указания на неоднократное получение больной черепно-мозговых травм и употребление алкоголя.
Из симптоматики, характерной для галлюцинаторно-бредового психоза травматического характера, у больной присутствуют признаки астенического синдрома (нарушения сна, беспокойство, плаксивость), галлюцинации и бред, эмоциональные расстройства в виде эпизодов тревожности и страха.
Но
при органическом психозе травматического
генеза психические расстройства
сопровождаются нарушениями сознания
в виде его помрачения, психоз развивается
вслед за воздействием на организм
дополнительных вредных факторов
(соматическое неблагополучие, интоксикации,
алкоголь, операции и.т.д.), чего у данной
больной не наблюдается. Органический
травматический галлюцинаторно-бредовый
психоз чаще дебютирует сумеречным или
делириозным помрачением сознания, чего
у данной больной также не отмечено.
Из органических психозов интоксикационного генеза состояние больной следует дифференцировать с хроническим вербальным галлюцинозом с бредом, который возникает при алкоголизме.
Элементами сходства с данной патологии у больной являются вербальные слуховые псевдогаллюцинации и бредовые идеи отношения, причем бред тесно связан с галлюцинаторными проявлениями. Кроме того, у больной имеются компоненты астенического синдрома, что также характерно для вербального галлюциноза с бредом.
Но у данной больной имеются нарушения мышления не только в виде бреда, но и в виде замедления, соскальзываний, формирования паралогических умозаключений. Присутствуют расстройства эмоциональной сферы (эмоциональная неадекватность, снижение эмоциональной активности), нарушения двигательно-волевой сферы (гипобулия), элементы аутизма в поведении, что более характерно для шизофрении и является для нее облигатной симптоматикой.
Необходимо
также отдифференцировать заболевание
больной от реактивных психозов, так как
в анамнезе больной имеется указание на
существование психотравмирующей
ситуации с семье (сложные отношения с
мужем).
При реактивном психозе, как и при шизофрении, наблюдаются бред и галлюцинации. Но психогениям свойственна яркость, образность, конкретность переживаний, причем содержание бреда и галлюцинаций непосредственно отражает патогенную ситуацию, чего не отмечается у больной: ее галлюцинаторно-бредовые переживания никак не связаны с психотравмирующими обстоятельствами.
Галлюцинации и бред при реактивных психозах порождают сильные аффекты страха, тревоги, что отражается на поведении больных. Данная же больная не демонстрирует таких ярких эмоциональных проявлений, наоборот, ее эмоциональная активность снижена.
При реактивных психозах клиника развивается быстро, изменений в психике до воздействия психотравмирующей ситуации может не быть. При шизофрении психозы развиваются, как правило, на фоне астенических состояний, что наблюдается и у данной больной.
Следовательно,
клиника психического расстройства у
больной имеет больше сходства с клиникой
шизофрении, чем с клиникой реактивных
психозов.
Что такое Шизофрения? Интересная психиатрия
Шизофрения – Это достаточно распространенное психическое заболевание. Оно проявляется нарушениями мышления, восприятия, эмоционально-волевыми расстройствами и неадекватным поведением. Термин «шизофрения» предложил швейцарский психопатолог Э.Блейлер. Буквально он означает «расщепление ума» (от древнегреческих слов «σχίζω» – расщепляю и «φρήν» – рассудок, ум).
Исторические сведения о шизофрении
Первые сведения о шизофреноподобных симптомах датируются 2000 годом до нашей эры. Периодически многие выдающиеся медики различных эпох также описывали подобные психотические расстройства. В своем труде «Медицинский Канон» Авиценна рассказал о тяжелом безумии, отчасти напоминающем шизофрению. Более детально патологию стали изучать только в конце XIX века. Немецкий психиатр Э.Крепелин (1856-1926) наблюдал за больными подросткового возраста, страдающими разными психозами. В процессе исследований он установил, что спустя некоторое время у всех пациентов развилось сходное состояние особого слабоумия. Оно было названо «ранним слабоумием» (dementia praecox). Другие психиатры дополняли и расширяли информацию о симптомах, вариантах течения и исходах этого заболевания. В начале ХХ века швейцарский психопатолог Э.Блейлер предложил ввести новое название болезни – «шизофрения». Он доказал, что патология возникает не только в юном возрасте, но и в зрелом. Характерной ее чертой является не слабоумие, а «нарушение единства» психики. Предложенную концепцию шизофрении признали все психиатры.
Оно было названо «ранним слабоумием» (dementia praecox). Другие психиатры дополняли и расширяли информацию о симптомах, вариантах течения и исходах этого заболевания. В начале ХХ века швейцарский психопатолог Э.Блейлер предложил ввести новое название болезни – «шизофрения». Он доказал, что патология возникает не только в юном возрасте, но и в зрелом. Характерной ее чертой является не слабоумие, а «нарушение единства» психики. Предложенную концепцию шизофрении признали все психиатры.
Почему развивается шизофрения
Несмотря на высокий уровень развития современной медицины, установить точную причину возникновения данного заболевания до сих пор не удалось. Психиатры больше склоняются к генетической теории возникновения шизофрении. Она гласит: если в семье есть больной шизофренией, то у его кровных родственников велик риск развития данной патологии. Однако тип наследования и молекулярно-генетическая основа заболевания неизвестны. Важную роль в развитии шизофрении играют особенности личности, низкий социальный статус (бедность, плохие жилищные условия, неблагополучная семья и др. ), различные заболевания (наркомания, алкоголизм, хронические соматические патологии, черепно-мозговые травмы, затяжные психотравмирующие ситуации и др.) Иногда возникновению шизофрении предшествуют стрессовые воздействия, однако у большинства пациентов шизофрения возникает «спонтанно».
), различные заболевания (наркомания, алкоголизм, хронические соматические патологии, черепно-мозговые травмы, затяжные психотравмирующие ситуации и др.) Иногда возникновению шизофрении предшествуют стрессовые воздействия, однако у большинства пациентов шизофрения возникает «спонтанно».
Типичные формы заболевания
К типичным формам шизофрении относятся параноидная, гебефреническая, кататоническая и простая формы.
Параноидная форма (F20.0)
Чаще всего в своей практике психиатры сталкиваются с параноидной формой шизофрении. Помимо основных признаков шизофрении (нарушения стройности мышления, аутизма, снижения эмоций и их неадекватности) в клинической картине этой формы преобладает бред. Как правило, он проявляется бредовыми идеями преследования без галлюцинаций, бредовыми идеями величия или бредовыми идеями воздействия. Возможно возникновение признаков психического автоматизма, когда больные считают, что кто-то извне воздействует на их собственные мысли и действия.
Гебефреническая форма (F20.1)
Наиболее злокачественной формой шизофрении является гебефреническая. Эта форма характеризуется проявлениями детскости и дурашливого, нелепого возбуждения. Пациенты кривляются, могут беспричинно смеяться, а затем внезапно негодовать, проявлять агрессию и разрушать все на своем пути. Их речь непоследовательна, насыщена повторами и выдуманными ими словами, очень часто сопровождается циничной бранью. Заболевание обычно начинается в юношеском возрасте (12-15 лет) и стремительно прогрессирует.
Кататоническая форма (F20.2)
В клинической картине кататонической формы шизофрении преобладают расстройства двигательной функции. Пациенты в течение длительного периода времени находятся в неестественной и зачастую неудобной позе, не ощущая утомления. Они отказываются выполнять инструкции, не отвечают на вопросы, хотя понимают слова и команды собеседника. Обездвиженность в отдельных случаях(каталепсия, симптом «психической(воздушной) подушки») сменяется приступами кататонического возбуждения и порывистыми поступками.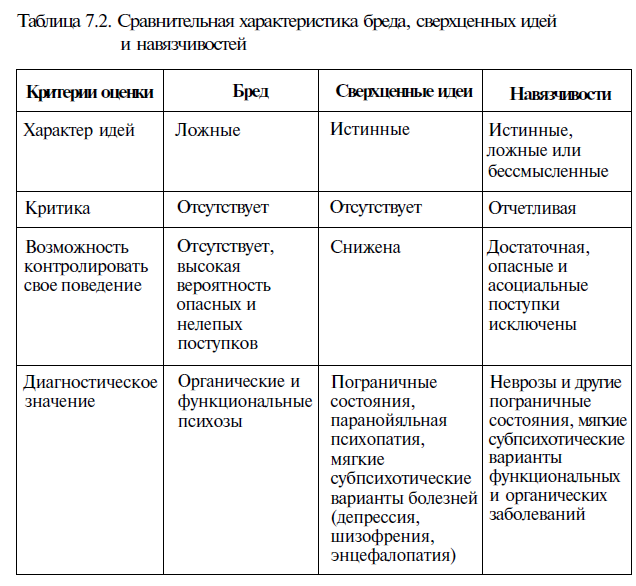 Кроме этого, больные могут копировать мимику, движения и высказывания собеседника.
Кроме этого, больные могут копировать мимику, движения и высказывания собеседника.
Простая форма (F20.6)
Для простой формы шизофрении характерно нарастание исключительно негативной симптоматики, в частности, апатико-абулического синдрома. Он проявляется эмоциональной бедностью, равнодушием к окружающему миру, безразличием к себе, безынициативностью, бездеятельностью и стремительно нарастающей отгороженностью от окружающих людей. Вначале человек отказывается учиться или работать, разрывает отношения с близкими и друзьями, бродяжничает. Затем постепенно у него утрачивается накопленный багаж знаний и развивается «шизофреническое слабоумие».
Атипичные формы заболевания
В клинике атипичных форм шизофрении преобладают нестандартные, не совсем характерные для нее признаки. К атипичным формам относятся шизоаффективный психоз, шизотипическое расстройство (неврозоподобный и вариант), фебрильная шизофрения и некоторые другие формы шизофрении.
Шизоаффективный психоз (F 25)
Шизоаффективный психоз– это особое состояние, которое характеризуется приступообразным возникновением шизофренических (бредовых, галлюцинаторных) и аффективных симптомов (маниакальных, депрессивных и смешанных). Указанные симптомы развиваются во время одного и того же приступа. При этом клиническая картина приступа не соответствует ни критериям маниакально-депрессивного психоза, ни критериям шизофрении.
Указанные симптомы развиваются во время одного и того же приступа. При этом клиническая картина приступа не соответствует ни критериям маниакально-депрессивного психоза, ни критериям шизофрении.
Шизотипическое расстройство (неврозоподобный вариант) (F 21)
Неврозоподобный вариант шизотипического расстройства проявляется астенической, истерической симптоматикой или навязчивыми явлениями, которые напоминают клинику соответствующих неврозов. Однако невроз – это психогенная реакция на психотравмирующую ситуацию. А шизотипическое расстройство – заболевание, которое возникает спонтанно и не соответствует имеющимся фрустрирующим переживаниям. Иными словами оно не является ответной реакцией на стрессовую ситуацию и характеризуется нелепостью, нарочитостью, а также оторванностью от реальности.
Фебрильная шизофрения
В крайне редких случаях возникают острые психотические состояния с признаками тяжелого токсикоза, названные фебрильной шизофренией. У пациентов наблюдается высокая температура, нарастает симптоматика соматических нарушений (подкожные и внутриорганные кровоизлияния, обезвоживание, тахикардия и др. ) Клиника нарушения психической деятельности характеризуется помрачением сознания, появлением бреда фантастического содержания и кататонического синдрома. Больные растеряны, мечутся в постели, совершают бессмысленные движения, не могут сказать, кто они и где находятся. Фебрильную шизофрению следует отличать от злокачественного нейролептического синдрома. Это достаточно редкое жизненно опасное расстройство, связанное с приемом психотропных препаратов, чаще всего нейролептиков. Злокачественный нейролептический синдром проявляется, как правило, мышечной ригидностью, повышением температуры тела, вегетативными сдвигами и различными психическими нарушениями.
) Клиника нарушения психической деятельности характеризуется помрачением сознания, появлением бреда фантастического содержания и кататонического синдрома. Больные растеряны, мечутся в постели, совершают бессмысленные движения, не могут сказать, кто они и где находятся. Фебрильную шизофрению следует отличать от злокачественного нейролептического синдрома. Это достаточно редкое жизненно опасное расстройство, связанное с приемом психотропных препаратов, чаще всего нейролептиков. Злокачественный нейролептический синдром проявляется, как правило, мышечной ригидностью, повышением температуры тела, вегетативными сдвигами и различными психическими нарушениями.
Редкие формы бредовых психозов
К редким формам бредовых психозов относят хронические бредовые расстройства (паранойя, поздняя парафрения и др.), острые транзиторные психозы.
Хронические бредовые расстройства (F22)
Данная группа психозов включает различные расстройства, при которых хронический бред – это единственный или самый заметный клинический признак. Наблюдаемые у пациентов бредовые расстройства нельзя квалифицировать как шизофренические, органические или аффективные. Вероятно, что причинами их возникновения являются генетическая предрасположенность, особенности личности, жизненные обстоятельства и другие факторы. Хронические бредовые расстройства включают паранойю, позднюю парафрению, параноидный психоз и паранойяльную шизофрению с сенситивным бредом отношений.
Наблюдаемые у пациентов бредовые расстройства нельзя квалифицировать как шизофренические, органические или аффективные. Вероятно, что причинами их возникновения являются генетическая предрасположенность, особенности личности, жизненные обстоятельства и другие факторы. Хронические бредовые расстройства включают паранойю, позднюю парафрению, параноидный психоз и паранойяльную шизофрению с сенситивным бредом отношений.
Паранойя (F22.0)
Пациенты, страдающие паранойей, зачастую подозрительны, обидчивы, ревнивы. Они склонны видеть козни недоброжелателей в случайных событиях, долго помнят обиды, не воспринимают критику, к окружающим людям относятся с острым недоверием. Часто у них возникают сверхценные бредовые идеи величия и/или преследования, на основе которых больные способны выстраивать сложные логические теории заговоров, направленные против себя. Нередко страдающие паранойей пишут на мнимых недоброжелателей огромное количество жалоб в различные инстанции, а также начинают судебные процессы.
Острые транзиторные психозы (F23)
Клиника острого транзиторного психоза развивается после скоротечного периода растерянности, тревожности, беспокойства и бессонницы. Психоз характеризуются появлением острого чувственного бреда с быстрыми изменениями его структуры. Чаще всего возникают бредовые идеи воздействия, преследования, отношения, инсценировки, ложные узнавания и бред двойника. Возможны галлюцинаторные переживания, истинные слуховые и псевдогаллюцинации. Как правило, они нестойкие и склонны к быстрой смене друг друга.
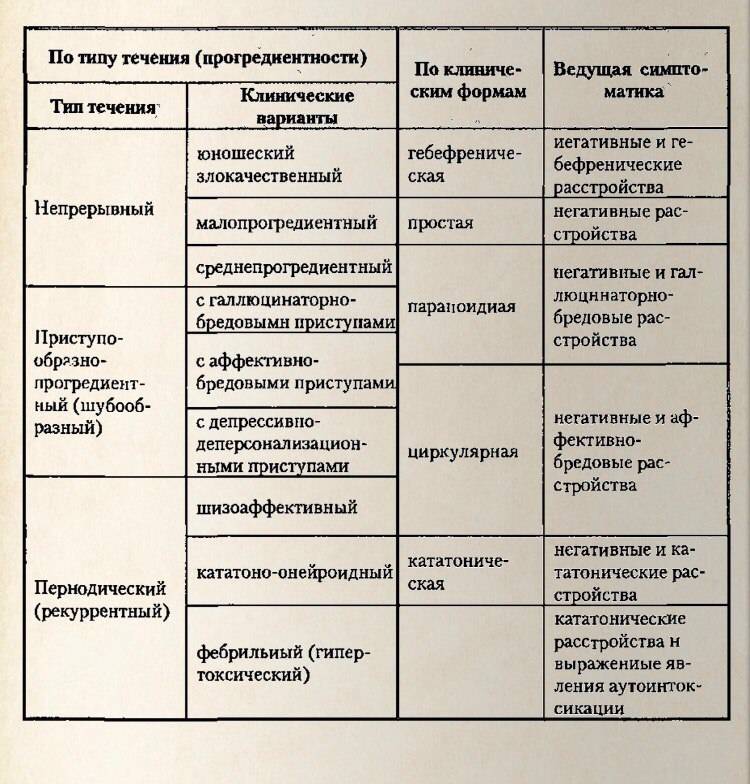
Типы течения шизофрении и прогноз
Выделяют три типа течения шизофрении: непрерывная, периодическая (реккурентная) и приступообразно-прогредиентная (шубообразная).
Непрерывная шизофрения
Для этого типа течения шизофрении характерна неуклонно-прогрессирующая динамика. В зависимости от степени ее прогредиентности различают злокачественное, среднепрогредиентное и вялотекущее течение. При непрерывном течении бывают периоды обострения симптомов шизофрении и их послабление. Однако полноценные качественные ремиссии не наблюдаются. Клинический и социальный прогноз у основной массы таких больных неблагоприятный. Преимущественное большинство пациентов проходят стационарное лечение или находятся в психоневрологических интернатах. Все они рано или поздно получают первую группу инвалидности. У части больных спустя многие годы от начала заболевания несколько уменьшаются клинические проявления и благодаря этому они удерживаются дома, оставаясь нетрудоспособными.
Однако полноценные качественные ремиссии не наблюдаются. Клинический и социальный прогноз у основной массы таких больных неблагоприятный. Преимущественное большинство пациентов проходят стационарное лечение или находятся в психоневрологических интернатах. Все они рано или поздно получают первую группу инвалидности. У части больных спустя многие годы от начала заболевания несколько уменьшаются клинические проявления и благодаря этому они удерживаются дома, оставаясь нетрудоспособными.
Периодическая (реккурентная) шизофрения
При этом типе течения шизофрении приступы продуктивных психических расстройств возникают периодически и не сопровождаются глубокими изменениями личности. Их количество различное. У одних встречается один приступ за всю жизнь, у других – несколько, у третьих – свыше десяти. Приступы шизофрении могут длиться от нескольких дней до нескольких месяцев. Они бывают однотипными (похожими друг на друга) или разнотипными (непохожими друг на друга). Медицинский и социальный прогноз при периодической шизофрении, как правило, достаточно благоприятный. Это объясняется незначительной выраженностью негативных личностных изменений или их отсутствием вследствие стойкой интермиссии или практического выздоровления. Прогноз ухудшается при утяжелении, удлинении и учащении приступов рекуррентной шизофрении.
Это объясняется незначительной выраженностью негативных личностных изменений или их отсутствием вследствие стойкой интермиссии или практического выздоровления. Прогноз ухудшается при утяжелении, удлинении и учащении приступов рекуррентной шизофрении.
Приступообразно-прогредиентная шизофрения
Наиболее часто встречается приступообразно-прогредиентное течение шизофрении. Этот вариант течения характеризуется наличием эпизодических приступов шизофрении с неполноценными некачественными ремиссиями. Каждый приступ приводит к дефекту личности, а также усилению бредовых идей и галлюцинаций. Степень прогредиентности шубообразной шизофрении и глубина психического дефекта могут варьироваться. Клинический и социальный прогноз данного типа течения шизофрении определяется скоростью нарастания личностных изменений, а также длительности, частоты и тяжести приступов. Неблагоприятный прогноз имеет шубообразная шизофрения со стремительно формирующимся дефектом психики. Относительно благоприятный прогноз у вялотекущей шубообразной шизофрении. Она характеризуется редким возникновением приступов, носящих непсихотический характер. Остальные случаи находятся на промежуточных ступенях между указанными крайними вариантами.
Она характеризуется редким возникновением приступов, носящих непсихотический характер. Остальные случаи находятся на промежуточных ступенях между указанными крайними вариантами.
Дифференциальная диагностика шизофрении
Диагноз шизофрении устанавливается после того, как длительность заболевания превысила полгода. При этом должно иметь место существенное нарушение социальной адаптации либо трудоспособности. По своей сути шизофрения является диагнозом исключения. Чтобы его установить, следует исключить аффективные расстройства, алкоголизм и наркоманию, которые могли привести к развитию психопатологической симптоматики. Огромные трудности возникают при дифференциальной диагностике кататонической и параноидной форм шизофрении от соответствующих форм соматогенных, инфекционных, токсических, травматических и других экзогенных психозов при их длительном течении. Основой построения диагноза выступает специфические клинические проявления: эмоциональная тупость, нарушения стройности мышления и волевые расстройства.
Суицидальное поведение у больных шизофренией
Под термином «суицидальное поведение» подразумевается осознанное действие, которое направлено на добровольное лишение себя жизни. При шизофрении о нем можно говорить только в том случае, когда суицидент отдает отчет в своих действиях (не пребывает в психотическом состоянии, а также не имеет выраженных личностных дефектов). В иных случаях такое поведение считается аутоагрессивным.
По статистике около половины пациентов, страдающих шизофренией, за двадцатилетний период заболевания пытались покончить жизнь самоубийством. Из них 10% оказались завершенными. Суицидальное поведение является прямым показанием к обращению за консультацией психиатра. А наилучший вариант – госпитализировать суицидента в психиатрический стационар.
Лечение шизофрении
Преимущественное большинство людей, страдающих шизофренией, нуждается в квалифицированной помощи в условиях психиатрического стационара. Госпитализация позволяет осуществлять постоянное наблюдение за пациентом, улавливая минимальные изменения его состояния. При этом детализируются клинические проявления заболевания, проводятся дополнительные исследования, выполняются психологические тесты.
При этом детализируются клинические проявления заболевания, проводятся дополнительные исследования, выполняются психологические тесты.
Несмотря на достижения современной медицины, способы, которые полностью излечили бы шизофрению, пока неизвестны. Однако применяемые сегодня методы терапии способны значительно облегчить состояние больного, уменьшить количество рецидивов заболевания и практически полностью восстановить его социальное и повседневное функционирование. Главную роль в лечении шизофрении играет психофармакотерапия. С этой целью используют три группы психотропных препаратов: нейролептики, антидепрессанты и транквилизаторы. Они применяются длительно (от недели до нескольких лет, вплоть до пожизненного приема). Важно помнить, что чем раньше начать лечение шизофрении, тем лучший прогноз ждет больного.
Лечение психотропными препаратами
Терапия нейролептиками показана при наличии острого состояния. Выбор препарата зависит от клинической симптоматики приступа (обострения).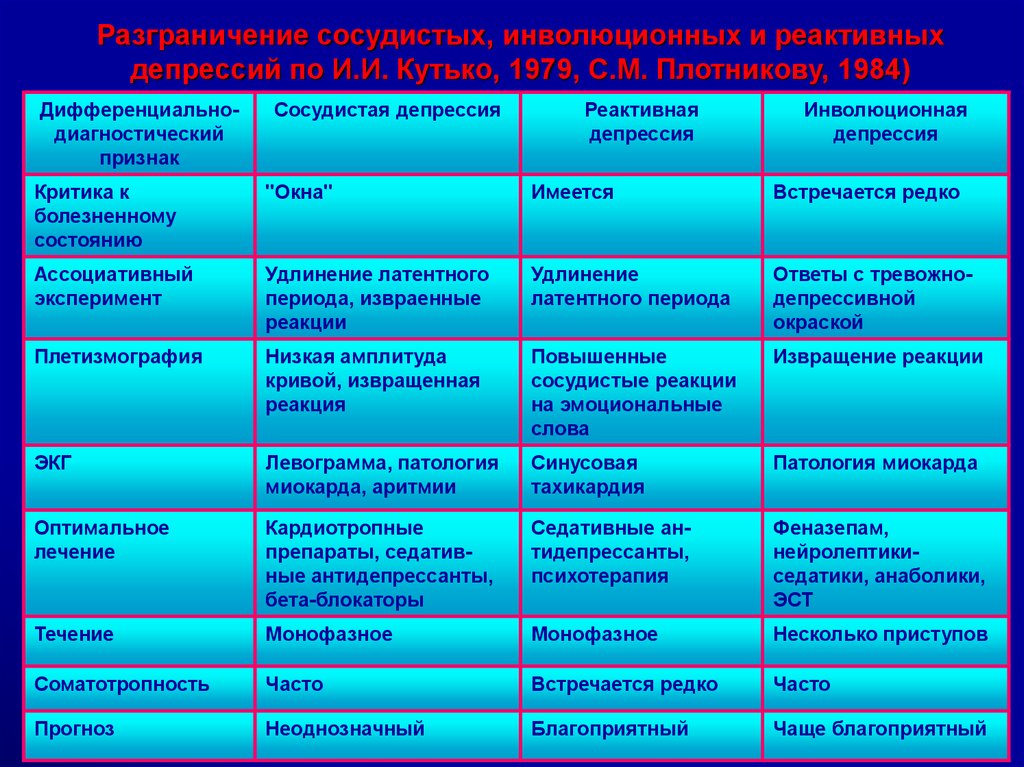 В случае доминирования психомоторного возбуждения, враждебности, агрессивности используют нейролептики, которые оказывают преобладающий седативный эффект (тизерцин, хлорпромазин, хлорпротиксен). Если преобладает галлюцинаторно-параноидная симптоматика, назначают «мощные» типичные нейролептики, которые способны с ними бороться (галоперидол, трифлуоперазин). Полиморфизм клинических симптомов требует применения типичных нейролептиков, имеющих широкий антипсихотический эффект (мажептил или пипортил). Вялотекущую шизофрению лечат малыми или средними дозами нейролептиков и антидепрессантами. В случае вялотекущей шизофрении, сопровождающейся фобиями и обсессиями, используют транквилизаторы-седатики (реланиум, феназепам, алпразолам, лоразепам).
В случае доминирования психомоторного возбуждения, враждебности, агрессивности используют нейролептики, которые оказывают преобладающий седативный эффект (тизерцин, хлорпромазин, хлорпротиксен). Если преобладает галлюцинаторно-параноидная симптоматика, назначают «мощные» типичные нейролептики, которые способны с ними бороться (галоперидол, трифлуоперазин). Полиморфизм клинических симптомов требует применения типичных нейролептиков, имеющих широкий антипсихотический эффект (мажептил или пипортил). Вялотекущую шизофрению лечат малыми или средними дозами нейролептиков и антидепрессантами. В случае вялотекущей шизофрении, сопровождающейся фобиями и обсессиями, используют транквилизаторы-седатики (реланиум, феназепам, алпразолам, лоразепам).
Борьба с побочными эффектами нейролептиков
Длительное применение нейролептиков очень часто приводит к их лекарственной непереносимости. Проявляется она побочными эффектами со стороны нервной системы и развитием осложнений (поздних дискинезий и нейролепсии). В таких ситуациях назначаются нейролептики, которые не вызывают или практически не вызывают нежелательных неврологических симптомов (лепонекс, зипрекса, рисполепт). В случае возникновения дискинезий включают в терапию противопаркинсонические средства (акинетон, напам, циклодол и др.). Если появляются депрессивные расстройства, используют антидепрессанты (рексетин, анафранил, людиомил, амитриптилин и др.) Следует знать, что все назначения делает и корректирует врач. Самопроизвольно отменять препараты запрещено. Это чревато высоким риском развития рецидивов.
В таких ситуациях назначаются нейролептики, которые не вызывают или практически не вызывают нежелательных неврологических симптомов (лепонекс, зипрекса, рисполепт). В случае возникновения дискинезий включают в терапию противопаркинсонические средства (акинетон, напам, циклодол и др.). Если появляются депрессивные расстройства, используют антидепрессанты (рексетин, анафранил, людиомил, амитриптилин и др.) Следует знать, что все назначения делает и корректирует врач. Самопроизвольно отменять препараты запрещено. Это чревато высоким риском развития рецидивов.
Другие методы лечения шизофрении
На сегодняшний день остаются актуальными электросудорожная терапия (ЭСТ), инсулинокоматозная и атропинокоматозная терапия. Их не рассматривают как первоочередные методы лечения, однако они могут применяться при неэффективности других методов. Психотерапия, семейная терапия, арт-терапия и другие методы направлены на социальную и профессиональную реабилитацию.
Социальная реабилитация
Социальная реабилитация показана почти всем пациентам, страдающим шизофренией за исключением больных, у которых трудоспособность сохранена и социальная адаптация имеет надлежащий уровень. Даже в тяжелых случаях у ряда пациентов частично восстанавливаются основные навыки самообслуживания. После многоэтапной социальной реабилитации их можно вовлечь в несложную трудовую деятельность.
Даже в тяжелых случаях у ряда пациентов частично восстанавливаются основные навыки самообслуживания. После многоэтапной социальной реабилитации их можно вовлечь в несложную трудовую деятельность.
Советы родственникам человека, страдающего шизофренией
Шизофрения – тяжелое заболевание, как для самого человека, так и для его близкого окружения. Однако если человек не способен понять, что он болен, семья просто обязана распознать заболевание и обратиться за помощью к психиатру. Пора развеять существующие стереотипы, что помочь больному шизофренией невозможно. Возможно. При правильно подобранной терапии достигаются долгосрочные качественные ремиссии с полным восстановлением трудоспособности в течение длительного периода времени. Главное – вовремя распознать заболевание и начать лечение. Если этого не сделать, человека, как правило, ждет экстренная госпитализация уже в состоянии психоза. Не стоит ждать, пока случится самое страшное, чтобы начать действовать. Родственники – единственные люди, которые могут изменить жизнь больного шизофренией в лучшую сторону.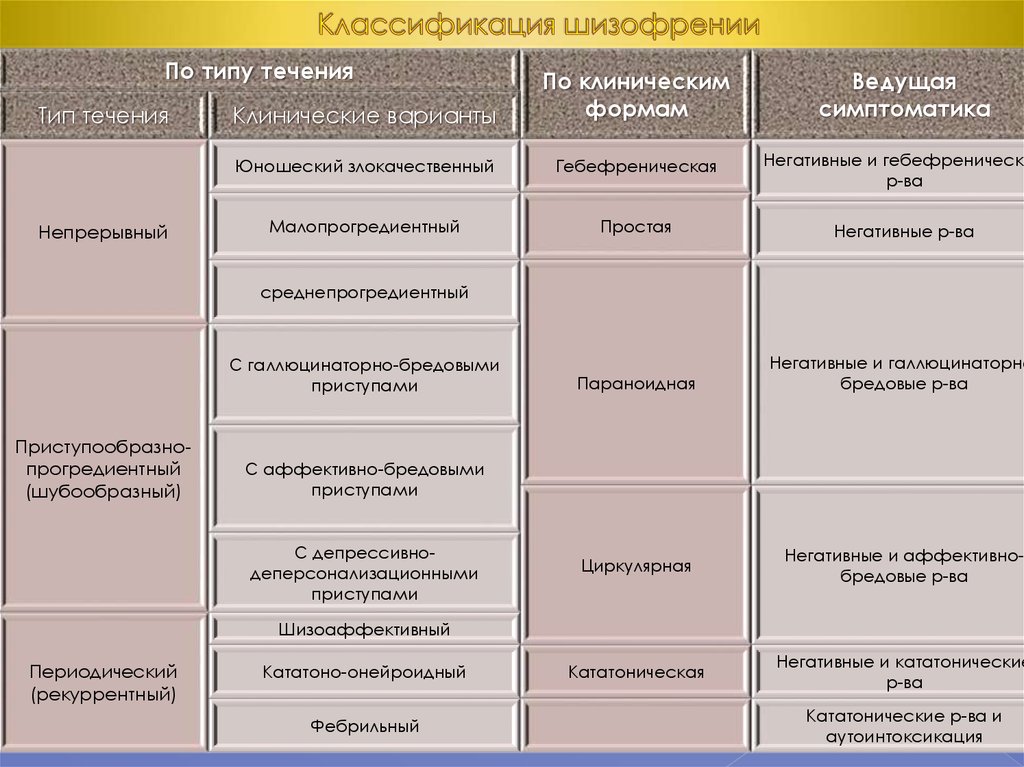 Качество жизни пациентов, страдающих этим заболеванием, во многом зависит от их поддержки и их участия в процессе выздоровления. Если Вы заподозрили у кого-то из близких шизофрению, незамедлительно обратитесь к психиатру.
Качество жизни пациентов, страдающих этим заболеванием, во многом зависит от их поддержки и их участия в процессе выздоровления. Если Вы заподозрили у кого-то из близких шизофрению, незамедлительно обратитесь к психиатру.
Вы всегда можете поддержать нас подписавшись на наши телеграмм каналы
Психиатрия: https://t.me/psih_na_rabote
Новостной: https://t.me/online_news_25
Также рекомендуем прочитать статью про вялотекущую шизофрению.
Шизофрения — StatPearls — NCBI Bookshelf
Непрерывное обучение
Шизофрения — это психотическое расстройство, характеризующееся галлюцинациями, бредом и нарушениями мышления, восприятия и поведения. Традиционно шизофрения может включать положительные симптомы, такие как галлюцинации, бред, формальные расстройства мышления, и негативные симптомы, такие как скудость речи, ангедония и отсутствие мотивации.
Цели:
Обзор эпидемиологии шизофрении.
Объясните характерные черты шизофрении.
Обзор ведения больных шизофренией.
Обобщите важность улучшения координации помощи между членами межпрофессиональной бригады для выявления положительных и отрицательных симптомов заболевания, что улучшит оказание помощи больным шизофренией.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Произведено от греческого «schizo» (расщепление) и «phren» (разум) с термином, впервые введенным Ойгеном Блейлером в 1908 году, шизофрения представляет собой функциональное психотическое расстройство, характеризующееся наличием бредовых убеждений, галлюцинаций и нарушения мышления, восприятия и поведения.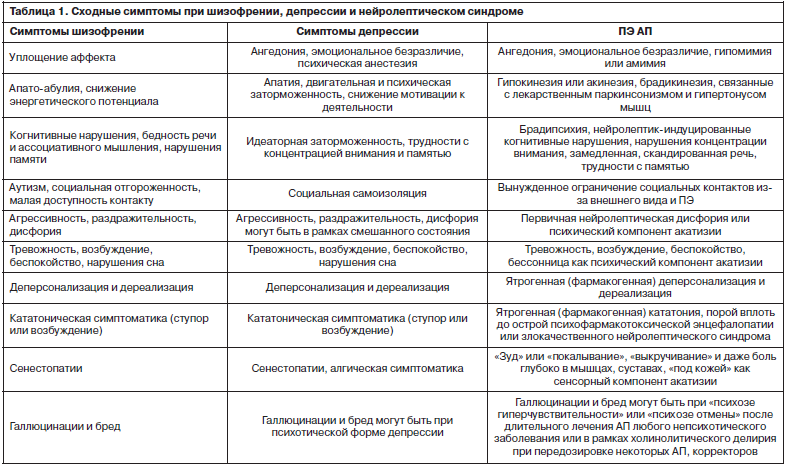 Традиционно симптомы делят на две основные категории: положительные симптомы, которые включают галлюцинации, бред и формальные расстройства мышления, и отрицательные симптомы, такие как ангедония, скудость речи и отсутствие мотивации. Диагноз шизофрении ставится клинически, исключительно после получения полного психиатрического анамнеза и исключения других причин психоза. Факторы риска включают родовые осложнения, сезон родов, тяжелое недоедание матери, материнский грипп во время беременности, семейный анамнез, детские травмы, социальную изоляцию, употребление каннабиса, этническое меньшинство и урбанизацию.[1][2] Из-за его относительной сложности и гетерогенности этиология и патофизиологические механизмы полностью не изучены. Несмотря на низкую распространенность, глобальное бремя болезни шизофрении огромно. Более половины пациентов имеют серьезные сопутствующие заболевания, как психиатрические, так и медицинские, что делает их одной из основных причин инвалидности во всем мире.[3] Диагноз коррелирует с сокращением ожидаемой продолжительности жизни на 20%, при этом до 40% смертей связано с самоубийством.
Традиционно симптомы делят на две основные категории: положительные симптомы, которые включают галлюцинации, бред и формальные расстройства мышления, и отрицательные симптомы, такие как ангедония, скудость речи и отсутствие мотивации. Диагноз шизофрении ставится клинически, исключительно после получения полного психиатрического анамнеза и исключения других причин психоза. Факторы риска включают родовые осложнения, сезон родов, тяжелое недоедание матери, материнский грипп во время беременности, семейный анамнез, детские травмы, социальную изоляцию, употребление каннабиса, этническое меньшинство и урбанизацию.[1][2] Из-за его относительной сложности и гетерогенности этиология и патофизиологические механизмы полностью не изучены. Несмотря на низкую распространенность, глобальное бремя болезни шизофрении огромно. Более половины пациентов имеют серьезные сопутствующие заболевания, как психиатрические, так и медицинские, что делает их одной из основных причин инвалидности во всем мире.[3] Диагноз коррелирует с сокращением ожидаемой продолжительности жизни на 20%, при этом до 40% смертей связано с самоубийством. [4]
[4]
Этиология
Несколько исследований постулируют, что развитие шизофрении является результатом аномалий многих нейротрансмиттеров, таких как дофаминергическая, серотонинергическая и альфа-адренергическая гиперактивность или глутаминергическая и ГАМК гипоактивность. Генетика также играет фундаментальную роль: конкордантность у монозиготных близнецов составляет 46%, а риск развития шизофрении у обоих родителей составляет 40%. Ген нейрегулин (NGR1), который участвует в передаче сигналов глутамата и развитии мозга, был вовлечен, наряду с дисбиндином (DTNBP1), который способствует высвобождению глутамата, и полиморфизмом катехоламин-О-метилтрансферазы (COMT), который регулирует функцию дофамина.
Как вышеупомянутое, существует также несколько факторов окружающей среды, связанных с повышенным риском развития заболевания:
Аномальный развитие плода и низкий вес при при рождении
Гестационный диабет
Preeclampsa
Preeclampsia
- 4
.
 и другие осложнения при родах
и другие осложнения при родахНедостаточность питания матери и дефицит витамина D
Зимние роды — связанный с повышенным на 10% относительным риском
Городское проживание — увеличивает риск развития шизофрении на 2-4%
Согласно исследованию, проведенному в Великобритании, заболеваемость также в десять раз выше у детей мигрантов из Африки и Карибского бассейна по сравнению с белыми. [1] Связь между употреблением каннабиса и психозом широко изучалась, при этом недавние лонгитюдные исследования показали увеличение риска на 40%, а также предложили взаимосвязь между дозой и эффектом между употреблением наркотика и риском развития шизофрении.[2]
Эпидемиология
Хотя распространенность заболевания в мире варьируется, по оценкам, шизофрения поражает примерно 1% взрослых, тогда как распространенность в Соединенных Штатах составляет от 0,6 до 1,9 % [5]. У мужчин немного больше шансов быть диагностированными, и у них заболевание начинается раньше, чем у женщин, в то время как афро-карибские мигранты и их потомки также имеют более высокую заболеваемость [6].
Патофизиология
Существуют три основные гипотезы развития шизофрении. Гипотеза нейрохимической аномалии утверждает, что дисбаланс дофамина, серотонина, глутамата и ГАМК приводит к психическим проявлениям заболевания. Он постулирует, что в развитии шизофрении участвуют четыре основных дофаминергических пути. Эта дофаминовая гипотеза связывает положительные симптомы заболевания с чрезмерной активацией рецепторов D2 через мезолимбический путь, в то время как низкий уровень дофамина в нигростриарном пути теоретически вызывает двигательные симптомы за счет своего влияния на экстрапирамидную систему. Считается, что низкие уровни мезокортикального дофамина, возникающие в результате мезокортикального пути, вызывают негативные симптомы заболевания. Другие симптомы, такие как аменорея и снижение либидо, могут быть вызваны повышенным уровнем пролактина из-за снижения доступности тубероинфундибулярного дофамина в результате блокирования тубероинфундибулярного пути. Доказательства, свидетельствующие об обострении положительных и отрицательных симптомов при шизофрении антагонистами рецепторов NMDA, намекают на потенциальную роль глутаминергической гипоактивности, в то время как серотонинергическая гиперактивность также играет роль в развитии шизофрении. [5]
[5]
Существуют также аргументы в пользу того, что шизофрения представляет собой нарушение развития нервной системы, основанное на аномалиях, присутствующих в структуре головного мозга, отсутствии глиоза, предполагающем внутриутробные изменения, и наблюдении, что двигательные и когнитивные нарушения у пациентов предшествуют началу заболевания.
И наоборот, гипотеза разъединения фокусируется на нейроанатомических изменениях, наблюдаемых при ПЭТ и фМРТ. При шизофрении наблюдается уменьшение объема серого вещества не только в височных, но и в теменных долях. Также наблюдаются различия в лобных долях и гиппокампе, которые потенциально могут способствовать ряду нарушений когнитивных функций и памяти, связанных с заболеванием.
Анамнез и физикальное исследование
Существуют небольшие различия в диагностических критериях шизофрении в зависимости от используемой системы классификации.
Диагностическое и статистическое руководство по психическим расстройствам 5 (DSM-5)
Два или более из следующих симптомов должны присутствовать в течение значительной части времени в течение одного месяца:
Также должна быть социальная/профессиональная дисфункция, при этом признаки нарушений должны сохраняться в течение не менее шести месяцев, включая симптомы не менее одного месяца.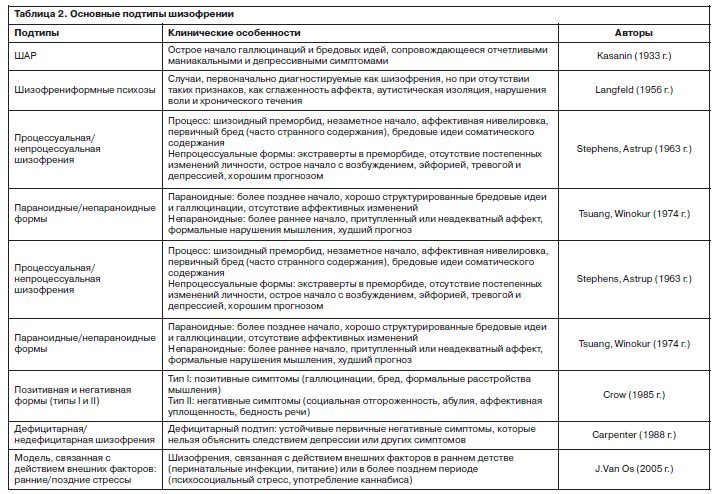
Международная классификация болезней (МКБ-10)
У пациента должно быть хотя бы одно из следующего в течение периода, превышающего или равного месяцу:
Вставка мысли, эхо, трансляция или изъятие мысли
Бред контроля, влияния или пассивности
Или должны наблюдаться как минимум два из следующих симптомов в течение периода, превышающего или равного месяцу[7]:
Persistent hallucinations in any modality when accompanied by fleeting delusions
Breaks of interpolations in thought resulting in incoherence or neologisms
Catatonic behavior
Negative symptoms
Significant and consistent transformation in the общее качество поведения, проявляющееся в виде ангедонии и социальной изоляции
В отличие от DSM-5, МКБ-10 подразделяет шизофрению на следующие подкатегории на основе основных симптомов: параноидная шизофрения, гебефреническая шизофрения, кататоническая шизофрения, недифференцированная шизофрения, постшизофреническая депрессия, резидуальная шизофрения и простая шизофрения.
В дополнение к вопросам об этих симптомах также важно выяснить:
Прошлую историю болезни, историю употребления наркотиков и семейный анамнез
Социальный анамнез, включая употребление рекреационных наркотиков и алкоголя
Любые недавние неврологические нарушения, такие как измененное сознание или проблемы с памятью, травма головы, инсульт, судороги, обмороки, приступы головокружения, нарушение зрения, выраженный тремор или мышечный тремор скованность
Потенциальные органические причины психоза, такие как болезнь Паркинсона, рассеянный склероз, сифилис, СПИД, поражения головного мозга, отравление тяжелыми металлами, делирий, метаболические/эндокринные нарушения и деменции, включая болезнь Альцгеймера, лобно-височную деменцию и деменцию с тельцами Леви
Также необходимо провести тщательную оценку рисков, чтобы определить риск причинения вреда себе и другим. Первый шизофренический эпизод обычно возникает в раннем взрослом или позднем подростковом возрасте. На этом этапе людям часто не хватает понимания; поэтому лишь немногие обратятся напрямую за помощью в связи со своими психотическими симптомами. Общие проявления включают в себя то, что родственник замечает социальную изоляцию, изменения личности или нехарактерное поведение; преднамеренное членовредительство или попытки самоубийства; обращение в полицию, чтобы сообщить о своих бредовых симптомах, или направление через систему уголовного правосудия. Было показано, что использование инструментов скрининга, таких как COPS (критерии продромальных синдромов), SIPS (структурированное интервью для выявления продромальных синдромов) и PACE (клиника личной оценки и оценки кризисов), увеличивает частоту выявления шизофрении в преморбидных состояниях, хотя существует полемика вокруг указания на лечение на данном этапе.
На этом этапе людям часто не хватает понимания; поэтому лишь немногие обратятся напрямую за помощью в связи со своими психотическими симптомами. Общие проявления включают в себя то, что родственник замечает социальную изоляцию, изменения личности или нехарактерное поведение; преднамеренное членовредительство или попытки самоубийства; обращение в полицию, чтобы сообщить о своих бредовых симптомах, или направление через систему уголовного правосудия. Было показано, что использование инструментов скрининга, таких как COPS (критерии продромальных синдромов), SIPS (структурированное интервью для выявления продромальных синдромов) и PACE (клиника личной оценки и оценки кризисов), увеличивает частоту выявления шизофрении в преморбидных состояниях, хотя существует полемика вокруг указания на лечение на данном этапе.
Оценка
После сбора полного психиатрического анамнеза необходимо провести тщательный системный обзор и обследование психического состояния, при котором необходимо оценить внешний вид, поведение, настроение, речь, познание и понимание, а также определить доказательства бреда восприятия или формальные расстройства мышления. Хотя шизофрения в первую очередь является клиническим диагнозом, для исключения других потенциальных причин полезны специальные лабораторные и рентгенологические исследования:
Хотя шизофрения в первую очередь является клиническим диагнозом, для исключения других потенциальных причин полезны специальные лабораторные и рентгенологические исследования:
Мочевина и электролиты – дисбаланс электролитов может вызвать делирий
Кальций в сыворотке – гипопаратиреоз или гиперпаратиреоз иногда могут иметь психиатрические проявления
Глюкоза крови – гипогликемия может вызвать спутанность сознания, которую можно принять за психоз
1
Функциональные тесты щитовидной железы — депрессия связана с гипотиреозом и может проявляться психотическими чертами — тяжелый гипертиреоз также коррелирует с изменениями психического состояния
24-часовой сбор кортизола — как гиперкортизолизм (синдром Кушинга), так и недостаточность коры надпочечников (болезнь Аддисона) могут проявляться психическими симптомами
Токсикологический анализ мочи — обнаружение рекреационных наркотиков, таких как каннабис
КТ головы/МРТ — в случаях значительных неврологических нарушений или подозрения на неврологические нарушения
Серология ВИЧ/сифилиса — обе инфекции могут вызывать психические симптомы
Лечение/ведение
оланзапин, рисперидон, кветиапин, азенапин, луразидон, сертиндол, зипразидон, брекспипразол, молиндон, илоперидон и т. д. Иногда, при клинической необходимости, вместе с бензодиазепинами, такими как диазепам, клоназепам или лоразепам, для контроля поведенческих нарушений и неострой тревоги. Нейролептики первого поколения (АПП), такие как трифлуоперазин, флуфеназин, галоперидол, пимозид, сульпирид, флупентиксол, хлорпромазин и т. д., обычно не используются в качестве первой линии, но могут использоваться.
д. Иногда, при клинической необходимости, вместе с бензодиазепинами, такими как диазепам, клоназепам или лоразепам, для контроля поведенческих нарушений и неострой тревоги. Нейролептики первого поколения (АПП), такие как трифлуоперазин, флуфеназин, галоперидол, пимозид, сульпирид, флупентиксол, хлорпромазин и т. д., обычно не используются в качестве первой линии, но могут использоваться.
После того, как острая фаза находится под контролем, рекомендуется переход на депо-препараты, такие как арипипразол, палиперидон, зуклопентиксол, флуфеназин, галоперидол, пипотиазин или рисперидон, поскольку они повышают приверженность и соблюдение режима лечения, улучшают результаты и уменьшают рецидивы.
Когнитивно-поведенческая терапия (КПТ) и использование художественной и драматической терапии помогают противодействовать негативным симптомам болезни, улучшают понимание и способствуют предотвращению рецидивов.
Клозапин используется в случае резистентности к лечению — если был плохой ответ на по крайней мере два разных нейролептика, и требуется первоначальный анализ крови еженедельно в течение шести месяцев, раз в две недели в течение шести месяцев, а затем каждые четыре недели для контроля лейкоцитов количество из-за риска агранулоцитоза.
Другие варианты лечения резистентности включают комбинирование нейролептиков, добавление ламотриджина, миртазапина, донепезила, D-аланина, D-серина, эстрадиола, мемантина или аллопуринола к антипсихотикам. Роль электросудорожной терапии (ЭСТ) ограничена, но используется.
Во время поддерживающей фазы профилактика и реабилитация в обществе являются жизненно важными приоритетами, и в этот период также следует установить минимально необходимую эффективную дозу нейролептиков. Постшизофреническая депрессия возникает у 30 % пациентов: если очевидно дисфорическое настроение, рассмотрите возможность снижения дозы нейролептика, лечения антидепрессантами или анксиолитиками или перехода на антипсихотики второго поколения. Среди пациентов с шизофренией наблюдается значительное злоупотребление психоактивными веществами, которое может усугублять как положительные, так и отрицательные симптомы; поэтому для лечения злоупотребления следует использовать психосоциальные и фармакотерапевтические подходы. Клозапин можно назначать пациентам с обширным, стойким злоупотреблением психоактивными веществами.
Клозапин можно назначать пациентам с обширным, стойким злоупотреблением психоактивными веществами.
Лечение лиц, отнесенных к группе риска развития психотического расстройства, является спорным. Рекомендуется лечение сопутствующих расстройств, индивидуальная когнитивно-поведенческая терапия и семейное вмешательство, хотя долгосрочных доказательств ее эффективности в предотвращении психотического эпизода или снижении его тяжести не существует.
Дифференциальный диагноз
Поскольку психотические признаки могут проявляться при различных других психических расстройствах, существует широкий спектр дифференциальных диагнозов шизофрении, включая, но не ограничиваясь:
Substance-induced psychotic disorder
Mood disorders with psychotic features
Sleep-related disorders
Delusional disorder
Paranoid personality disorder
Schizotypal personality disorder
Первазивное расстройство развития
Психоз, вторичный по отношению к органическим причинам
Лечение токсичности и побочных эффектов
Побочные эффекты нейролептиков подразделяются на пять категорий.
Экстрапирамидный
Поздняя дискинезия: хотя симптомы необратимы, было показано, что витамин Е предотвращает дальнейшее ухудшение использование антимускариновых препаратов, таких как пероральный бензтропин
Акатизия: может возникнуть после месяца приема антипсихотиков и лечится пропранололом и бензодиазепинами
Острая дистония: лечится парентеральным введением мускариновых препаратов, таких как бензтропин, внутривенно или внутримышечно
Антихолинергический
Антиадренергический
Антигистаминное средство
Прибавка в весе, седативный эффект; Всем пациентам следует рекомендовать увеличить физическую активность и следить за своим питанием.
Идиосинкразический
Изменение толерантности к глюкозе, фоточувствительность кожи, холестатическая желтуха, реакции гиперчувствительности, желтая пигментация кожи, злокачественный нейролептический синдром; Злокачественный нейролептический синдром может привести к летальному исходу и характеризуется нарастающей ригидностью, лихорадкой и флуктуациями сознания — пациенту следует немедленно оказать медицинскую помощь.
Недавние исследования эффективности, такие как Клинические исследования антипсихотических препаратов эффективности вмешательства (CATIE) и Европейские исследования первого эпизода шизофрении (EUFEST), не выявили существенных различий между нейролептиками первого поколения, такими как галоперидол, и более новыми нейролептиками второго поколения, такими как оланзапин. и рисперидон.[8] Однако АВП имеют гораздо меньше экстрапирамидных побочных эффектов, чем их аналоги АПП; поэтому их можно использовать предпочтительно.
Прогноз
При шизофрении прогноз зависит от нескольких факторов. Коварное начало, начало в детском или подростковом возрасте, плохая преморбидная адаптация и когнитивные нарушения указывают на неблагоприятный прогностический исход, тогда как острое начало, женский пол и проживание в развитой стране свидетельствуют о сравнительно лучших прогностических факторах. Однако суицид является наиболее частой причиной преждевременной смерти при шизофрении: две трети пациентов сообщают о по крайней мере одном эпизоде суицидальных мыслей [9].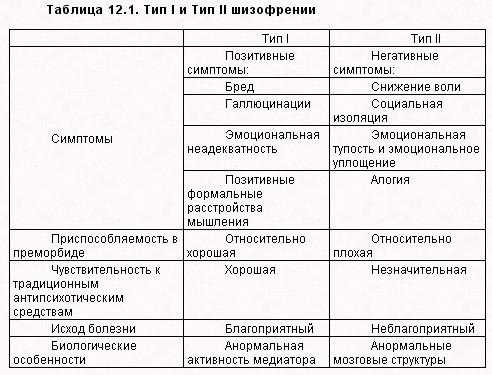 ]
]
Осложнения
Лечебно-резистентная шизофрения — это состояние, при котором состояние не отвечает по крайней мере на два антипсихотических препарата в течение по крайней мере шести недель; до 30% пациентов с шизофренией плохо реагируют на нейролептики, а около 7% не реагируют. Клозапин является терапевтическим вариантом в таких случаях.
Сдерживание и обучение пациентов
Значительный процент пациентов с шизофренией умирает от сердечно-сосудистых заболеваний.[10] Обучение пациентов важности изменения факторов риска, таких как увеличение физических упражнений, более здоровое питание и отказ от курения, снизит риск сердечно-сосудистых заболеваний и снизит уровень смертности. Кроме того, было показано, что когнитивно-поведенческая терапия улучшает соблюдение пациентом режима лечения и снижает число госпитализаций в будущем.
Улучшение результатов работы команды здравоохранения
Наряду с информированием пациентов о важности выбора здорового образа жизни также крайне важно, чтобы врачи, медсестры и другие смежные медицинские работники работали вместе как межпрофессиональная команда, тщательно наблюдая за пациентами во время госпитализации. У пациентов, принимающих клозапин, необходимо регулярно измерять количество лейкоцитов, поскольку они подвержены риску агранулоцитоза, в то время как оценка риска должна проводиться для всех новых пациентов, чтобы оценить их риск причинения вреда себе или другим. Вне стационара медсестры участковых психиатров и семейные врачи также могут обучать пациента и предоставлять дополнительную информацию, а также наблюдать за ранними признаками рецидива.
У пациентов, принимающих клозапин, необходимо регулярно измерять количество лейкоцитов, поскольку они подвержены риску агранулоцитоза, в то время как оценка риска должна проводиться для всех новых пациентов, чтобы оценить их риск причинения вреда себе или другим. Вне стационара медсестры участковых психиатров и семейные врачи также могут обучать пациента и предоставлять дополнительную информацию, а также наблюдать за ранними признаками рецидива.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Мессиас Э.Л., Чен С.И., Итон В.В. Эпидемиология шизофрении: обзор фактов и мифов. Психиатр Clin North Am. 2007 Сентябрь; 30 (3): 323-38. [Бесплатная статья PMC: PMC2727721] [PubMed: 17720026]
- 2.
Дэвис Дж., Эйр Х., Джека Ф.Н., Додд С., Дин О., Макьюэн С., Дебнат М., МакГрат Дж., Мэйс М.
 , Аммингер П., McGorry PD, Pantelis C, Berk M. Обзор уязвимости и рисков шизофрении: за пределами гипотезы двух попаданий. Neurosci Biobehav Rev. 2016 Jun; 65: 185-94. [Бесплатная статья PMC: PMC4876729] [PubMed: 27073049]
, Аммингер П., McGorry PD, Pantelis C, Berk M. Обзор уязвимости и рисков шизофрении: за пределами гипотезы двух попаданий. Neurosci Biobehav Rev. 2016 Jun; 65: 185-94. [Бесплатная статья PMC: PMC4876729] [PubMed: 27073049]- 3.
Chong HY, Teoh SL, Wu DB, Kotirum S, Chiou CF, Chaiyakunapruk N. Глобальное экономическое бремя шизофрении: систематический обзор. Нейропсихиатр Dis Treat. 2016;12:357-73. [Бесплатная статья PMC: PMC4762470] [PubMed: 26937191]
- 4.
Де Лука В., Тармалингам С., Мюллер Д.Дж., Вонг Г., де Бартоломейс А., Кеннеди Дж.Л. Ген-генное взаимодействие между MAOA и COMT в суицидальном поведении: анализ при шизофрении. Мозг Res. 2006 30 июня; 1097(1):26-30. [PubMed: 16725119]
- 5.
Патель К.Р., Чериан Дж., Гохил К., Аткинсон Д. Шизофрения: обзор и варианты лечения. PT. 2014 Sep; 39 (9): 638-45. [Бесплатная статья PMC: PMC4159061] [PubMed: 25210417]
- 6.
Киркбрайд Дж.
 Б., Эрразуриз А., Краудас Т. Дж., Морган С., Джексон Д., Бойделл Дж., Мюррей Р. М., Джонс П. Б. Заболеваемость шизофренией и другими психозами в Англии, 1950–2009 гг.: систематический обзор и метаанализ. ПЛОС Один. 2012;7(3):e31660. [Бесплатная статья PMC: PMC3310436] [PubMed: 22457710]
Б., Эрразуриз А., Краудас Т. Дж., Морган С., Джексон Д., Бойделл Дж., Мюррей Р. М., Джонс П. Б. Заболеваемость шизофренией и другими психозами в Англии, 1950–2009 гг.: систематический обзор и метаанализ. ПЛОС Один. 2012;7(3):e31660. [Бесплатная статья PMC: PMC3310436] [PubMed: 22457710]- 7.
Ябленский А. Диагностическая концепция шизофрении: ее история, эволюция и перспективы. Диалоги Clin Neurosci. 2010;12(3):271-87. [Бесплатная статья PMC: PMC3181977] [PubMed: 20954425]
- 8.
Gründer G, Heinze M, Cordes J, Mühlbauer B, Juckel G, Schulz C, Rüther E, Timm J., NeSSy Study Group. Влияние антипсихотиков первого поколения по сравнению с нейролептиками второго поколения на качество жизни при шизофрении: двойное слепое рандомизированное исследование. Ланцет Психиатрия. 2016 авг; 3 (8): 717-729. [PubMed: 27265548]
- 9.
Вентриглио А., Джентиле А., Бонфитто I, Стелла Э., Мари М., Стеардо Л., Белломо А. Самоубийство на ранней стадии шизофрении.
 Фронтовая психиатрия. 2016;7:116. [Бесплатная статья PMC: PMC4921745] [PubMed: 27445872]
Фронтовая психиатрия. 2016;7:116. [Бесплатная статья PMC: PMC4921745] [PubMed: 27445872]- 10.
Auquier P, Lançon C, Rouillon F, Lader M. Смертность при шизофрении. Фармакоэпидемиол Препарат Саф. 2007 Декабрь; 16 (12): 1308-12. [PubMed: 17944000]
Дифференциальная диагностика шизофрении и DSM5 — Психиатрия и психотерапия Подкаст
В сегодняшнем выпуске подкаста я беру интервью у доктора Арианы Каннингем. Мы охватываем критерии шизофрении DSM5 и дифференциальную диагностику шизофрении.
Джозеф Вонг (MS3), Ариана Каннингем, доктор медицины, Дэвид Пудер, доктор медицины
В этом эпизоде нет конфликта интересов.
Диагностика шизофрении Врачи и терапевты должны быть в состоянии исключить все остальное, прежде чем они смогут поставить шизофрению в качестве официального диагноза. Специфические симптомы известны как «симптомы первого ранга», которые мы рассмотрим позже в статье и которые помогут в диагностике пациентов (Шнайдер, 19 лет). 59). Восемьдесят пять процентов людей с шизофренией подтверждают эти симптомы, но будьте осторожны, не делая поспешных выводов, поскольку они не являются специфическими для шизофрении и, согласно некоторым исследованиям, также подтверждаются биполярными маниакальными пациентами (Andreasen, 1991).
59). Восемьдесят пять процентов людей с шизофренией подтверждают эти симптомы, но будьте осторожны, не делая поспешных выводов, поскольку они не являются специфическими для шизофрении и, согласно некоторым исследованиям, также подтверждаются биполярными маниакальными пациентами (Andreasen, 1991).
DSM5 (РУКОВОДСТВО ПО ДИАГНОСТИКЕ И СТАТИСТИКЕ ПСИХИЧЕСКИХ РАССТРОЙСТВ, 5-Е ИЗД.)
Шизофрения — это клинический диагноз, который ставится на основании наблюдения за пациентом и изучения анамнеза.
Должны быть 2 или более характерных симптома, указанных ниже (критерий А), причем по крайней мере один симптом относится к пунктам 1, 2 или 3. Эти симптомы должны присутствовать в течение значительной части времени в течение 1 месяца (или меньше при успешном лечении).
У пациента должны быть непрерывные, персистирующие признаки нарушения в течение не менее 6 месяцев, включая 1-месячный период симптомов (или менее, при успешном лечении), и могут включать продромальные или резидуальные периоды.
В течение значительной части времени с момента возникновения расстройства одна или несколько основных областей функционирования, таких как работа, межличностные отношения или уход за собой, находятся на значительно более низком уровне, чем до начала расстройства.
Если начало заболевания приходится на детский или подростковый возраст, это свидетельствует о неспособности достичь ожидаемого уровня межличностных, академических или профессиональных достижений.
Критерий A:
A. Положительные симптомы (наличие ненормального поведения)
1. Делайки
2. Галлюцинации
3. Disorganized Speek (EG, часто вырубление или перекоушерство)
40004 40004 40004 40004 40004 40004 40004 40004 40004. , Крайне неорганизованное или кататоническое поведение
B. Негативные симптомы (отсутствие или нарушение нормального поведения)
5. Негативные симптомы включают аффективное уплощение, алогию, аволию, ангедонию, асоциальность.
Психотические симптомы шизофрении обычно возникают в молодом взрослом возрасте (от позднего подросткового возраста до середины 30-летнего возраста) (American Psychiatric Association, 2013). Около 80% случаев шизофрении проявляются острым началом, интермиттирующими симптомами и небольшим количеством симптомов или их отсутствием, в то время как около 20% случаев проявляются скрытым началом, постоянными симптомами и более неблагоприятными исходами (Bleuler, 19).78). Что касается возраста начала заболевания, было хорошо задокументировано, что мужчины проявляются раньше, чем женщины (в возрасте от 20 до 20 лет для мужчин по сравнению с 20 годами для женщин) (Patel, Cherian, Gohil & Atkinson, 2014).
Есть два ключевых фактора, которые связаны с неблагоприятным прогнозом. Более ранний возраст начала, который тесно связан с шизофренией у мужчин, хорошо задокументирован как связанный с более неблагоприятным прогнозом (Kao & Liu, 2010). Дефицитная форма шизофрении (стойкие негативные симптомы шизофрении) также связана с более неблагоприятным прогнозом (Kirkpatrick, 2008).
Дефицитная форма шизофрении (стойкие негативные симптомы шизофрении) также связана с более неблагоприятным прогнозом (Kirkpatrick, 2008).
Самые высокие факторы риска шизофрении связаны с генетическими факторами, такими как наличие больного ближайшего родственника или происхождение от иммигранта из определенных стран (Torrey, 2012). Молекулярная генетика также использовалась, чтобы показать, что генетическая наследственность тесно связана с шизофренией, хотя в настоящее время неизвестно, насколько генетическая изменчивость увеличивает риск шизофрении (Ripke, 2014). Негенетические факторы риска шизофрении включают инфекционные причины, такие как токсоплазмоз, проживание в городской среде, сезонность родов и подверженность матери гриппу (Torrey, 2012).
Хотя функциональное восстановление на ранних стадиях шизофрении происходит реже, хорошая новость заключается в том, что своевременное и интенсивное лечение может повлиять на функциональное восстановление на ранних стадиях болезни (Robinson, 2004). У пациентов, подвергшихся более интенсивному вмешательству, наблюдалось большее улучшение качества жизни, более высокая успеваемость в школе/на работе и меньшая психопатология (Kane, 2016).
У пациентов, подвергшихся более интенсивному вмешательству, наблюдалось большее улучшение качества жизни, более высокая успеваемость в школе/на работе и меньшая психопатология (Kane, 2016).
Когда я вижу пациента с такими симптомами, первое, что я думаю, это употребление психоактивных веществ. Я проверяю, были ли в их медицинских записях предварительные анализы мочи на наркотики, физические признаки употребления психоактивных веществ (например, плохие зубы, следы от следов) и история автомобильных аварий. Даже если анамнез и физическое состояние не указывают на употребление психоактивных веществ, общепринятой практикой является проведение анализа мочи на наличие наркотиков у всех, кто поступает в стационарное психиатрическое отделение, и проверка результатов предыдущих анализов на наркотики в истории болезни.
Другие соображения включают психоз, вызванный другим заболеванием (например, болезнью Вильсона), расстройство личности (длительная история пассивных суицидальных намерений, восходящая к подростковому возрасту из-за пограничного расстройства личности, странные убеждения, связанные с расстройствами личности кластера А и т. д.), мания ( например, быстрая речь, грандиозность, снижение потребности во сне) или тяжелая депрессия (длительный прогрессирующий анамнез с возможным психозом).
д.), мания ( например, быстрая речь, грандиозность, снижение потребности во сне) или тяжелая депрессия (длительный прогрессирующий анамнез с возможным психозом).
Для пациентов, у которых проявляются некоторые, но не все симптомы шизофрении, приведен список дифференциальных диагнозов. Поскольку шизофрения является диагнозом исключения, важно учитывать все возможные диагнозы.
A. НА ОСНОВЕ ВРЕМЕНИ СИМПТОМОВ (АМЕРИКАНСКАЯ ПСИХИАТРИЧЕСКАЯ АССОЦИАЦИЯ, 2013 г.):
Шизофреническая форма : Те же диагностические критерии, что и при шизофрении, за исключением продолжительности не менее 1 месяца, но менее 6 месяцев. Может быть началом шизофрении, но не у всех пациентов с шизофренией в дальнейшем диагностируется шизофрения.
B. НАЛИЧИЕ ПРИЗНАКОВ РАССТРОЙСТВА НАСТРОЕНИЯ (АПА, 2013)
Шизоаффективный: Удовлетворяет критериям шизофрении, а также большого расстройства настроения (маниакальные эпизоды или серьезные депрессивные эпизоды, которые произошли в разное время в жизни человека).
Биполярное расстройство настроения : Биполярное расстройство I типа: Соответствует критериям текущего или прошлого маниакального эпизода, которому могут предшествовать или следовать гипоманиакальные или большие депрессивные эпизоды. Биполярное расстройство II типа: соответствует критериям текущего или прошлого гипоманиакального эпизода и большого депрессивного эпизода.
Большое депрессивное расстройство, тяжелое, с психотическими симптомами: Психотические симптомы (например, бред или галлюцинации) возникают исключительно во время большого депрессивного или маниакального эпизода, который дифференцируется от шизоаффективного расстройства, которое характеризуется > 2 недель психотическими симптомами с выраженными эпизод настроения.
C. ЛИЧНОСТНЫЕ РАССТРОЙСТВА (APA 2013):
Пограничное расстройство личности (кластер B) : Давняя модель нестабильных межличностных отношений, импульсивное поведение (например, сексуальное или членовредительство) и нестабильность настроения (например, чувство пустоты, сильная дисфория).

У пациента с пограничным расстройством личности будут негативные внутренние «голоса», которые заставят его бояться, что он что-то слышит, но он может надеть социальный лоск и казаться собранным. Больной шизофренией не может надеть социальный лоск, когда находится в дезорганизованном и психотическом состоянии.
Эти пациенты также имеют в анамнезе пассивные суицидальные наклонности, начиная с подросткового возраста.
Шизотипическая личность (Кластер А) : Давний паттерн странных или эксцентричных убеждений и/или нарушений восприятия, которые не поднимаются до уровня бреда или галлюцинаций.
Имеет много сходных симптомов с шизофренией, но шизотипическое расстройство личности можно отличить от шизофрении, так как расстройство личности присутствует до появления психотических симптомов и сохраняется даже тогда, когда психотические симптомы по сравнению с периодом стойких психотических симптомов при шизофрении.
Шизоидная личность (Кластер А): Давняя модель слабого интереса к социальным отношениям или близости.
Имеет сходные с шизофренией симптомы, такие как уплощенный аффект, но не проявляется психозом.
Шизоидное расстройство личности можно отличить от шизофрении, поскольку расстройство личности присутствует до появления психотических симптомов и сохраняется даже при наличии психотических симптомов по сравнению с периодом стойких психотических симптомов при шизофрении.
D. ДРУГИЕ СООБРАЖЕНИЯ:
Психоз, вызванный употреблением психоактивных веществ : Симптомы возникают во время интоксикации или острой абстиненции и не сохраняются после того, как человек протрезвеет.
Люди, которые отказываются от метамфетаминов, как правило, хотят спать первые несколько дней и становятся раздражительными при отказе от метамфетамина, в то время как люди с шизофренией немного разговаривают с вами и бодрствуют в течение дня (хотя иногда и лгут).
 ничего не делать в постели).
ничего не делать в постели).THC был связан с повышенным риском развития психоза. Метаанализ 18 исследований с участием 66 816 человек дал ОШ 3,90 (95% ДИ от 2,84 до 5,34) для риска шизофрении и других исходов, связанных с психозом, среди самых активных потребителей каннабиса по сравнению с теми, кто не употребляет (Marconi, 2016).
Психоз, вызванный общим заболеванием или приемом лекарств : Симптомы могут возникать при других заболеваниях, таких как сердечно-сосудистые заболевания или ЧМТ, болезнь Вильсона, порфирия или сифилис (обратите внимание на это у пациентов с ВИЧ), а также лекарства (например, стероиды) и некоторые пищевые добавки.
Бредовое расстройство : Один или несколько бредов (система ложных представлений), которые являются постоянными и постоянными и длятся более 1 месяца.
Можно отличить от шизофрении по отсутствию других симптомов, кроме бреда.
 Исключением является то, что у пациентов могут быть обонятельные или тактильные галлюцинации, соответствующие бреду, но у них не будет слуховых галлюцинаций, которые чаще всего связаны с шизофренией (Chaudhury, 2010; Opjordsmoen, 2014).
Исключением является то, что у пациентов могут быть обонятельные или тактильные галлюцинации, соответствующие бреду, но у них не будет слуховых галлюцинаций, которые чаще всего связаны с шизофренией (Chaudhury, 2010; Opjordsmoen, 2014).Функционирование также не нарушается по сравнению с шизофренией.
Первазивные нарушения развития : Могут проявляться симптомами, напоминающими психоз, или негативными симптомами; однако важным фактором, который следует учитывать перед диагностикой шизофрении, является модель развития пациента.
Например, для 3-5-летнего ребенка воображаемые друзья являются обычным явлением для этой стадии развития и не должны быть немедленно отмечены как зрительная галлюцинация, поэтому, когда вы слушаете их словарный запас, учитывайте их возраст, даже если физически они выглядят намного старше (Taylor & Mottweiler, 2008).
«Дополнительный диагноз шизофрении следует ставить только пациентам с расстройствами аутистического спектра или коммуникативными расстройствами, если психотические симптомы присутствуют в течение как минимум месяца» (APA 2013).