Терапия тревожных расстройств: современный взгляд на проблему
Резюме. Группа тревожных расстройств, согласно Международной классификации болезней-10, включает генерализованное тревожное расстройство, паническое расстройство, специфические фобии и социальное тревожное расстройство (F40 и F41). Тревожные расстройства весьма распространены в общей популяции и на протяжении жизни возникают у каждого 5-го жителя развитых стран. Одним из самых сложных в лечении в этой группе является генерализованное тревожное расстройство, характеризующееся чрезмерными переживаниями по поводу различных событий или видов активности, что приводит к значительному дистрессу и нарушению социального, трудового и повседневного функционирования. Применение антидепрессантов неэффективно у примерно ⅓ таких пациентов. В современных клинических рекомендациях в терапии первой и второй линии указаны и другие группы препаратов — антиконвульсанты, атипичные нейролептики. Среди них важное место занимает прегабалин — препарат группы антиконвульсантов, который также применяют при хроническом болевом синдроме. В статье рассмотрено современное состояние проблемы терапии тревожных расстройств и (на примере прегабалина) целесообразность применения альтернативных по отношению к антидепрессантам препаратов.
В статье рассмотрено современное состояние проблемы терапии тревожных расстройств и (на примере прегабалина) целесообразность применения альтернативных по отношению к антидепрессантам препаратов.
Актуальность проблемы
Тревожные расстройства относят к наиболее распространенным проблемам психического здоровья в мире. Кроме того, среди всех медицинских проблем тревога также занимает лидирующие позиции по распространенности. В рамках эпидемиологических исследований принято говорить о двух вариантах распространенности любого состояния — годичная, то есть оценка этого показателя в небольшом временном срезе (12-month prevalence), и пожизненная — доля людей, которые хотя бы однажды испытывали это состояние. Что касается всей группы тревожных расстройств, то, по данным исследований, 12-месячная распространенность составляет >15%, а на протяжении жизни — >20%.
В качестве наглядной демонстрации актуальности проблемы приведем результаты масштабного исследования по оценке психического и соматического здоровья жителей США «National Comorbidity Survey». Наряду с Фремингемским — это одно из наиболее крупных обсервационных исследований, результаты которого часто используют для оценки эпидемиологических данных и взаимосвязи между различными факторами, влияющими на здоровье. По его данным, 12-месячная распространенность тревожных расстройств составляет 17,2%, это означает, что у каждого 6-го жителя США на протяжении одного года возникает тревожное расстройство. Пожизненная распространенность составляет 24,9%; это означает, что каждый 4-й человек на протяжении жизни хотя бы один раз сталкивается с тревожным расстройством (Kessler R.C. et al., 1994). Эти данные приблизительно одинаковы как для европеоидов, так и для афроамериканцев. Таким образом, с достаточно высокой степенью точности их можно экстраполировать и на украинскую популяцию.
Наряду с Фремингемским — это одно из наиболее крупных обсервационных исследований, результаты которого часто используют для оценки эпидемиологических данных и взаимосвязи между различными факторами, влияющими на здоровье. По его данным, 12-месячная распространенность тревожных расстройств составляет 17,2%, это означает, что у каждого 6-го жителя США на протяжении одного года возникает тревожное расстройство. Пожизненная распространенность составляет 24,9%; это означает, что каждый 4-й человек на протяжении жизни хотя бы один раз сталкивается с тревожным расстройством (Kessler R.C. et al., 1994). Эти данные приблизительно одинаковы как для европеоидов, так и для афроамериканцев. Таким образом, с достаточно высокой степенью точности их можно экстраполировать и на украинскую популяцию.
Результаты анализа данных Всемирной организации здравоохранения свидетельствуют о том, что эта группа проблем психического здоровья является 6-й по частоте причиной утраты трудоспособности как в странах с высоким уровнем дохода, так средним и низким, включая Украину. На каждые 100 тыс. жителей Земли на тревожные расстройства приходится 390 лет утраты трудоспособности. Среди женщин тревожные расстройства ответственны за 65% всех потерянных (нетрудоспособных) лет жизни среди всех причин (Baxter A.J. et al., 2014).
На каждые 100 тыс. жителей Земли на тревожные расстройства приходится 390 лет утраты трудоспособности. Среди женщин тревожные расстройства ответственны за 65% всех потерянных (нетрудоспособных) лет жизни среди всех причин (Baxter A.J. et al., 2014).
Среди тревожных расстройств особое место занимает генерализованное тревожное расстройство, которое характеризуется избыточной тревогой и переживаниями по отношению к большому числу событий или видов активности (например работы), сопровождается сильным беспокойством, быстрой утомляемостью, раздражительностью, трудностями в концентрации внимания, мышечным напряжением и нарушением сна. Подобное положение вещей приводит к значительному дистрессу и трудностями в социальном, трудовом или даже обычном повседневном функционировании. Например, тревога существенно затрудняет выполнение трудовых обязанностей, что может привести к потере работы или спровоцировать конфликт в семье.
Часто сопровождающее тревогу нарушение сна само по себе может стать серьезной проблемой, поскольку спровоцированная тревогой инсомния обычно имеет длительное течение и, таким образом, плохо контролируется бензодиазепинами или их производными, так как их не рекомендуют принимать длительно. Еще одной серьезной проблемой, заслуживающей внимания, является существенное снижение качества жизни пациентов с тревогой. Учитывая постепенный переход к пациентцентрированной медицинской помощи, в качестве маркера тяжести состояния, помимо стандартных диагностических мероприятий (клинических шкал для оценки тревоги), рекомендуется также использовать этот показатель.
Еще одной серьезной проблемой, заслуживающей внимания, является существенное снижение качества жизни пациентов с тревогой. Учитывая постепенный переход к пациентцентрированной медицинской помощи, в качестве маркера тяжести состояния, помимо стандартных диагностических мероприятий (клинических шкал для оценки тревоги), рекомендуется также использовать этот показатель.
По данным исследований, тревога ассоциирована со значительным снижением качества жизни, особенно если брать во внимание широко применяемую шкалу оценки качества жизни SF-36. В большей степени ухудшения касаются психологического и некоторых характеристик соматического компонента качества жизни. Так, тревога ассоциирована с ухудшением показателей по такой соматической шкале, как интенсивность боли. Это может быть связано с тем, что у пациентов с тревогой часто диагностируют состояния, ассоциированные с болевым синдромом, например хроническую головную боль напряжения, неспецифическую боль в спине и ряд других. В качестве примера приведем результаты масштабного мультинационального обследования, в которое также была включена и Украина. Согласно полученным данным по нашей стране, хроническую боль на протяжении последних 12 мес отмечали у себя 19,7% пациентов с тревогой или депрессией (Tsang A. et al., 2008). Таким образом, каждый 5-й пациент с тревожным расстройством нуждается также в терапии, направленной на устранение боли.
Согласно полученным данным по нашей стране, хроническую боль на протяжении последних 12 мес отмечали у себя 19,7% пациентов с тревогой или депрессией (Tsang A. et al., 2008). Таким образом, каждый 5-й пациент с тревожным расстройством нуждается также в терапии, направленной на устранение боли.
Терапия с доказанной эффективностью
Рациональный подход к лечению пациента подразумевает как индивидуализированный подход с учетом особенностей каждого отдельного случая, так и опору на имеющуюся доказательную базу, включая клинические руководства, метаанализы и результаты последних рандомизированных контролируемых клинических испытаний.
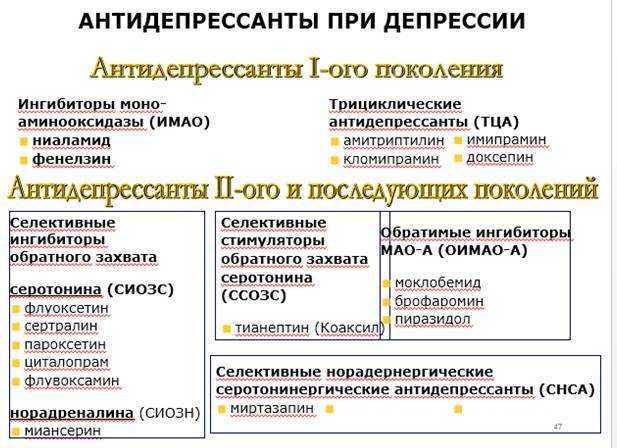
Одной из известных и лидирующих организаций, занимающейся составлением клинических руководств на основании доказательной базы, является Национальный институт здоровья и совершенствования медицинской помощи (National Institute for Health and Care Excellence — NICE), Великобритания. В последних рекомендациях, посвященных стандарту качества оказания помощи при тревоге, коллектив ведущих специалистов отмечает, что в рутинной практике следует избегать назначения бензодиазепинов и антипсихотиков пациентам с тревожными расстройствами (NICE, 2014). Эти рекомендации объясняют тем, что прием первых связан с развитием толерантности и зависимости, а последних — со сравнительно высоким риском побочных эффектов. Авторы рекомендует учитывать это, и, если назначать, то коротким курсом в случаях обострения симптоматики, когда другие методы лечения не демонстрируют достаточной эффективности. Таким образом, в качестве терапии первой линии рекомендуется применять антидепрессанты и/или когнитивно-поведенческую терапию. Для фармакологической терапии тревоги, в частности генерализованного тревожного расстройства, NICE рекомендует селективные ингибиторы обратного захвата серотонина (СИОЗС), селективные ингибиторы обратного захвата серотонина и норадреналина (СИОЗСН) и прегабалин. Авторы руководства отмечают, что также следует помнить о возможном синдроме отмены при применении СИОЗС и СИОЗСН, особенно пароксетина и венлафаксина.
Эти рекомендации объясняют тем, что прием первых связан с развитием толерантности и зависимости, а последних — со сравнительно высоким риском побочных эффектов. Авторы рекомендует учитывать это, и, если назначать, то коротким курсом в случаях обострения симптоматики, когда другие методы лечения не демонстрируют достаточной эффективности. Таким образом, в качестве терапии первой линии рекомендуется применять антидепрессанты и/или когнитивно-поведенческую терапию. Для фармакологической терапии тревоги, в частности генерализованного тревожного расстройства, NICE рекомендует селективные ингибиторы обратного захвата серотонина (СИОЗС), селективные ингибиторы обратного захвата серотонина и норадреналина (СИОЗСН) и прегабалин. Авторы руководства отмечают, что также следует помнить о возможном синдроме отмены при применении СИОЗС и СИОЗСН, особенно пароксетина и венлафаксина.
Другими известными организациями, составляющими руководства по лечению психических расстройств, являются Американская академия семейных врачей (American Academy of Family Physicians — AAFP) и Американская психиатрическая ассоциация (American Psychiatric Association — APA), предлагающие использовать те же методы психологического и фармакологического лечения. Речь, в частности, о руководстве по диагностике и менеджменту генерализованного тревожного и панического расстройства (AAFP, 2015) и клинических рекомендациях APA (2009) только по паническому расстройству, которые практически дублируют вышеуказанные, однако схемы назначения препаратов и психологические методы лечения в них прописаны более детально. Список рекомендованных препаратов представлен в таблице.
Речь, в частности, о руководстве по диагностике и менеджменту генерализованного тревожного и панического расстройства (AAFP, 2015) и клинических рекомендациях APA (2009) только по паническому расстройству, которые практически дублируют вышеуказанные, однако схемы назначения препаратов и психологические методы лечения в них прописаны более детально. Список рекомендованных препаратов представлен в таблице.
Таблица Рекомендованные AAFP препараты для терапии первой и второй линии
при генерализованном и паническом расстройствах
| Препарат | Рекомендации |
|---|---|
| СИОЗС | |
| Эсциталопрам | Генерализованное тревожное расстройство, паническое расстройство |
| Флувоксамин | Паническое расстройство |
| Флуоксетин | |
| Пароксетин | Генерализованное тревожное расстройство, паническое расстройство |
| Сертралин | Генерализованное тревожное расстройство, паническое расстройство |
| СИОЗСН | |
| Дулоксетин | Генерализованное тревожное расстройство |
| Венлафаксин | Генерализованное тревожное расстройство, паническое расстройство |
| Азаперон | |
| Буспирон | Генерализованное тревожное расстройство |
| Трициклические антидепрессанты | |
| Амитриптилин | Генерализованное тревожное расстройство, паническое расстройство |
| Имипрамин | Генерализованное тревожное расстройство, паническое расстройство |
| Нортриптилин | Генерализованное тревожное расстройство, паническое расстройство |
| Противоэпилептические препараты | |
| Прегабалин | Генерализованное тревожное расстройство |
| Антипсихотики | |
| Кветиапин | Генерализованное тревожное расстройство |
Помимо медицинских сообществ Великобритании и США также отметим Всемирную федерацию биологической психиатрии (World Federation of Biological Psychiatry), которая объединяет специалистов различных стран.
- для социальной тревоги: эсциталопрам, флувоксамин, пароксетин, сертралин, венлафаксин;
- для панического расстройства: те же препараты + циталопрам и флуоксетин;
- для генерализованного расстройства: эсциталопрам, пароксетин, сертралин, венлафаксин, кветиапин и прегабалин.
Особое внимание в этом списке следует уделить прегабалину, который относится к группе противоэпилептических препаратов. Отметим, что уже долгое время в медицинских и фармакологических сообществах ведется обсуждение смены существующего подхода к классификации психотропных препаратов. Часто название группы препаратов, например антидепрессанты, антипсихотики (нейролептики) или антиконвульсанты (противоэпилептические препараты) не соответствует диагнозу, при котором их назначают.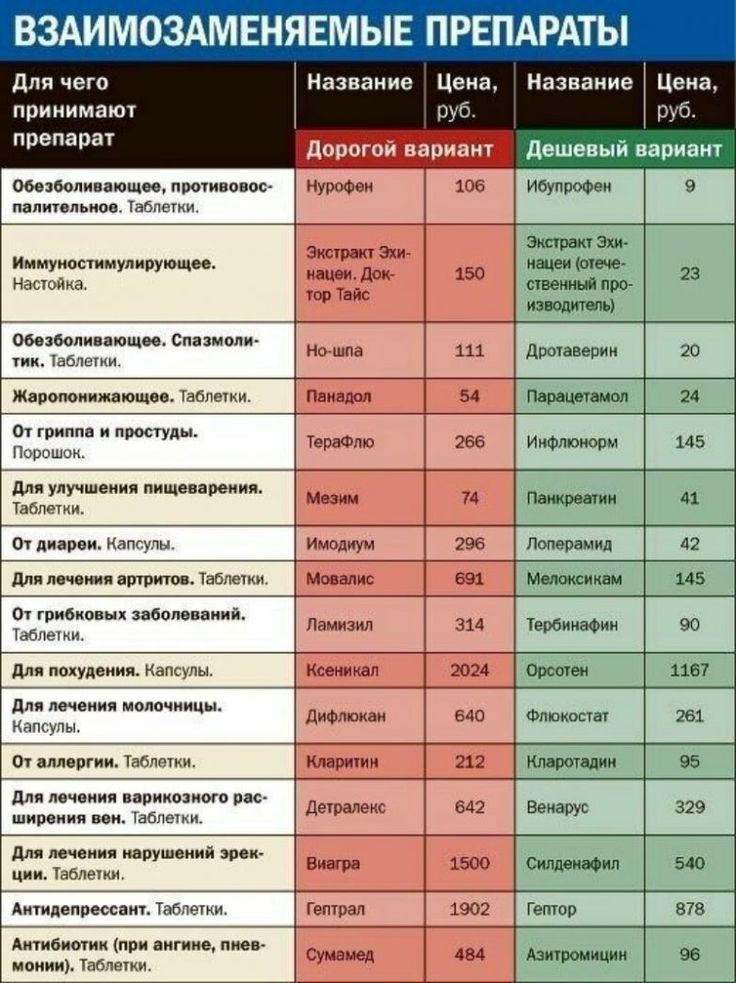 Так, антидепрессанты можно назначать при тревоге, булимии; антипсихотики — при тревоге, депрессии; антиконвульсанты — при той же тревоге или биполярном аффективном расстройстве. Отнесение назначенного препарата к какой-либо из этих групп часто сбивает с толку пациентов, что может служить поводом для дополнительного беспокойства или снижения комплаенса. Обсуждение перехода со старой классификационной модели, основанной на симптомах, на новую, было одной из основных тем одной из крупнейших ежегодных мировых конференций по психиатрии и психофармакологии «ECNP Congress» в 2014, 2015 и 2016 г., и не исключено, что в ближайшее время эта новая модель будет имплементирована.
Так, антидепрессанты можно назначать при тревоге, булимии; антипсихотики — при тревоге, депрессии; антиконвульсанты — при той же тревоге или биполярном аффективном расстройстве. Отнесение назначенного препарата к какой-либо из этих групп часто сбивает с толку пациентов, что может служить поводом для дополнительного беспокойства или снижения комплаенса. Обсуждение перехода со старой классификационной модели, основанной на симптомах, на новую, было одной из основных тем одной из крупнейших ежегодных мировых конференций по психиатрии и психофармакологии «ECNP Congress» в 2014, 2015 и 2016 г., и не исключено, что в ближайшее время эта новая модель будет имплементирована.
Прегабалин по своей химической структуре и механизму действия отличается от СИОЗС и СИОЗСН и при этом остается высокоэффективным при генерализованном тревожном расстройстве, что подтверждается включением его в качестве терапии первой линии в различных руководствах, посвященных менеджменту таких пациентов. Прегабалин является производным γ-аминомасляной кислоты и изначально использовался и был одобрен Управлением по надзору за качеством пищевых продуктов и медикаментов США и Европейским медицинским агентством для лечения эпилепсии и различных видов хронического болевого синдрома, включая диабетическую периферическую невропатию, постгерпетическую невралгию и фибромиалгию.
В последнее время этот препарат все чаще становится предметом изучения именно в контексте лечения при тревоге как альтернатива медикаментам группы СИОЗС. Проблема широкого применения последних, главным образом, обусловлены сравнительно медленным началом действия, наличием риска формирования синдрома отмены и отсутствием существенного эффекта в отношении таких часто коморбидных состояний, как хронический болевой синдром различного генеза. Кроме того, у около ⅓ пациентов применение СИОЗС и СИОЗСН не приводит к должному эффекту и возникает необходимость в поиске другой терапии с иным механизмом действия.
Это нашло отображение в систематическом обзоре научных исследований, проведенном сотрудниками клиник «Villa San Benedetto Menni» в Риме, Маастрихтского университета и Университета Майами. Резюмируя имеющуюся доказательную базу по всем препаратам, применяемым при тревожных расстройствах, исследователи сделали вывод о высокой эффективности прегабалина при генерализованном тревожном расстройстве.
Также в этом году опубликованы результаты анализа сразу нескольких рандомизированных клинических испытаний, в которых оценивали эффективность прегабалина в контексте уменьшения выраженности боли и улучшения в различных сферах функционирования. Авторы отмечают, что прием прегабалина приводил к существенному уменьшению боли, улучшению качества сна и физического функционирования. В этом анализе оценивали также симптомы тревоги и депрессии по Госпитальной шкале тревоги и депрессии (Hospital Anxiety and Depression Scale — HADS). С одной стороны, значимых различий с группой контроля (плацебо) не выявили, с другой — исследуемая выборка состояла из лиц с низким исходным уровнем тревоги и депрессии, который не достигал уровня клинической значимости (по 6 баллов по подшкалам тревоги и депрессии HADS при пороговом уровне ≥8 баллов и клинически значимом ≥11 баллов) (Sadosky A.
Проблема тревоги актуальна и для пациентов, проходящих хирургическое лечение. Это расстройство часто сопровождает этих пациентов как в пред-, так и в послеоперационный период. Кроме того, тревога по поводу предстоящей операции и болевых ощущений оказывает негативный эффект на оперативное вмешательство и анестезию. В рамках нового клинического испытания, проведенного в 2016 г., продемонстрирована эффективность дополнительной терапии прегабалином при оперативном вмешательстве на костной ткани. В этом исследовании пациентам экспериментальной группы перед блокадой периферических нервов провели премедикацию прегабалином в разных дозировках. Группе контроля никакой дополнительной терапии не назначали. Согласно результатам, прием прегабалина достоверно способствовал поддержанию гемодинамических показателей во время вмешательства на нормальном уровне и большему удовлетворению пациентом качеством анестезии. При применении прегабалина в дозе 150 и 300 мг отмечали также достоверно меньшую длительность оперативного вмешательства в сравнении с контролем (76,5; 68,0 и 83,3 мин соответственно).
Выводы
Тревожные расстройства — распространенная проблема современности, одной из главных характеристик которой является высокая коморбидность как с соматическими, так и другими психическими расстройствами. Постепенное открытие новых препаратов и изучение дополнительных свойств уже длительно применяемых вытеснило бензодиазепины из терапии первой линии, рекомендованной в современных руководствах для пациентов с тревожными расстройствами. Высокоэффективные препараты не ограничиваются группой СИОЗС и СИОЗСН; на сегодняшний день существуют и другие действенные медикаменты, классифицируемые как антиконвульсанты и атипичные нейролептики. В частности изучение дополнительных свойств прегабалина продемонстрировало его высокую эффективность при генерализованном тревожном расстройстве, что нашло отображение в наиболее весомых клинических руководствах и рекомендациях Европейского медицинского агентства. По заключению экспертов, прегабалин можно применять при данном расстройстве в качестве терапии первой линии, а также он может быть наилучшей фармакологической альтернативой СИОЗС при их неэффективности или плохой переносимости. Особое место этот препарат занимает при тревоге у пациентов неврологического профиля и тех, кто проходит оперативные вмешательства, поскольку, помимо эффекта в отношении тревоги, он уменьшает интенсивность боли и способствует улучшению послеоперационных исходов.
Особое место этот препарат занимает при тревоге у пациентов неврологического профиля и тех, кто проходит оперативные вмешательства, поскольку, помимо эффекта в отношении тревоги, он уменьшает интенсивность боли и способствует улучшению послеоперационных исходов.
Список использованной литературы
Адрес для переписки:
Безшейко Виталий Григорьевич
01030, Киев,
ул. Михаила Коцюбинского, 8А
Украинский научно-исследовательский институт социальной и судебной психиатрии и наркологии
Таблетки счастья — как антидепрессанты могут исправить (или сломать) жизнь – Blog Imena.UA
Приём антидепрессантов – одна из тех актуальных в наше время тем, которая не раз поднималась не только в сфере здравоохранения, но и в социологии, философии и искусстве. Количество людей, которым назначают эту группу препаратов, постоянно увеличивается. В связи с этим возникают различные вопросы, появляются мифы и стереотипы, и, возможно, в будущем возникнет и особая этика. Эмили Ландау (Emily Landau), помощник редактора «Toronto Life», делится своим очень личным опытом, рассказывая о том, как начала лечение антидепрессантами ещё в детском возрасте. Журналистка не просто детально описывает, через что ей прошлось пройти, но и поднимает вопрос применения антидепрессантов у детей и подростков, объясняет, почему многие пациенты боятся потерять или так и не найти своё «я», а также пытается понять, действительно ли необходимы эти препараты.
Эмили Ландау (Emily Landau), помощник редактора «Toronto Life», делится своим очень личным опытом, рассказывая о том, как начала лечение антидепрессантами ещё в детском возрасте. Журналистка не просто детально описывает, через что ей прошлось пройти, но и поднимает вопрос применения антидепрессантов у детей и подростков, объясняет, почему многие пациенты боятся потерять или так и не найти своё «я», а также пытается понять, действительно ли необходимы эти препараты.
Детство и страх бытия
—Когда мне было 7, моя спальня была воплощением девичьей страны чудес с розовыми гофрированными подушками и нежными цветочными обоями. Ночью, пытаясь уснуть, я могла разглядеть «признаки» идиллического детства: полки, заполненные книгами сказок, завидная коллекция фарфоровых кукол и фото моих улыбающихся родителей. Иногда я могла наклониться и покормить Диснея – нашу собачонку. Хотя это и было бесполезно, я иногда оставляла его привязанным к кровати. Я была убеждена, что наш дом может сгореть в любую минуту, и хотела убедиться в том, что собаку не забудут.
Ночь за ночью я представляла, как пламя подбирается к моей кровати. Я развивала каждую мысль до наихудшего сценария, накручивая себя бесконечными вопросами «А что, если?»: что если мои родители умрут? Или мой брат? Где мы поселимся, если выживем? Придётся ли мне менять школу? Затем, около часу или двух ночи, когда уже не оставалось сил для борьбы со страхом, я бежала в комнату к родителям и будила отца. А он, проявляя просто нечеловеческое терпение, обходил со мной весь дом, проверяя все пожарные сигнализации и выключенную духовку.
В 8 часов утра, отец, адвокат по недвижимости, вылетал за дверь, оставляя на мою маму, семейного врача, организацию ежедневных деских сборов. Я завтракала. Чистила зубы. Завязывала шнурки, а потом залезала в наш минивэн, чтобы поехать в школу. А ночью я снова лежала без сна, напряжённо всматриваясь в тени на потолке. Это и было нашим «нормально». Парализующая тревога началась, когда я была ещё совсем маленьким ребёнком. Затем, в течение следующих нескольких лет, по мере того как я подходила к пубертатному периоду, тревожность только ухудшалась.
3-го сентября 1996 года, в первый день пребывания в 6 классе, я пережила нервный срыв. Я никогда не была популярна в школе, но у меня была близкая подруга, и этого вполне хватало. Мы не виделись в течение всего лета, я заметила её на школьном дворе в кругу других девочек и радостно подбежала, чтобы поздороваться. Она сухо кивнула и развернулась ко мне спиной. Это было похоже на взрыв бомбы. Всё началось в моём животе: накатывающая сильная тошнота и слабость, которая будто хлынула в руки и ноги, подступала к моей груди и вызывала чувство удушья. Я провела всё свое детство, изнемогая от аморфного ужаса в ожидании неизвестной катастрофы. Может быть, это и была она. Я в слезах бросилась в офис администрации и сказала, что я больна – и я действительно была больна.
Болезнь заявила о себе в форме всепоглощающего страха перед школой. В течение следующих нескольких недель, пока родители пытались убедить меня вернуться, я плакала и учащённо дышала; в остальное время крушила мебель, кидала стулья и хлопала дверями до тех пор, пока они не слетали с петель. Пару раз родителям удалось привести меня в класс на час или два. Я смотрела себе в колени, мой подбородок дрожал, плечи дёргались, а все силы уходили на то, чтобы сдерживать себя и не опозориться перед одноклассниками. В другие разы, я сидела в пустом классе, бросая оскорбления в сторону мамы – говорила, что ненавижу её, что она – ужасная мать, что я желаю, чтобы она умерла в пещере на другом конце света. Помимо этого, я перестала есть и потеряла более 5 кг веса. В один день я объявила, что лучше умру, чем пойду в школу. Это дуновение суицидальных мыслей настолько напугало моих родителей, что на следующее утро мы поехали в госпиталь в Торонто.
Пару раз родителям удалось привести меня в класс на час или два. Я смотрела себе в колени, мой подбородок дрожал, плечи дёргались, а все силы уходили на то, чтобы сдерживать себя и не опозориться перед одноклассниками. В другие разы, я сидела в пустом классе, бросая оскорбления в сторону мамы – говорила, что ненавижу её, что она – ужасная мать, что я желаю, чтобы она умерла в пещере на другом конце света. Помимо этого, я перестала есть и потеряла более 5 кг веса. В один день я объявила, что лучше умру, чем пойду в школу. Это дуновение суицидальных мыслей настолько напугало моих родителей, что на следующее утро мы поехали в госпиталь в Торонто.
Дети и антидепрессанты
Это была эпоха популярности прозака. 10 лет назад, на втором году своего существования, этот фармакологический феномен собрал более $100 млн в общемировых продажах. Его воспринимали как панацею: доктора выписывали его для лечения обсессивно-компульсивного расстройства и булимии. В период между 1981 и 2000 годами количество рецептов на антидепрессанты в Канаде выросло на 353% — с 3,2 млн до 14,5 млн.
Однако негативная реакция была настолько же сильной, как и бум. Многие пациенты прочувствовали на себе то, что позднее стало известно как «синдром отмены», во время которого их эйфория, индуцированная серотонином, рассеивалась, и депрессия возвращалась вновь – подходящая метафора для переломного момента в отношении к селективным ингибиторам обратного захвата серотонина (или СИОЗС). Врачи всё чаще беспокоились о возможных побочных эффектах препаратов, среди которых упоминались такие как: тревожное возбуждение, жестокость и суицидальные мысли. Пациенты начали жаловаться на то, что, облегчая симптомы депрессии, препараты вызывают «оцепенение» их чувств – состояние, известное как «антидепрессантная личность».
Для детей лечение было практически запрещено. В госпитале мои родители и я попали на приём к бойкому детскому психологу, который прописал курс дисциплины. Он утверждал, что мой отказ идти в школу был обычной боязнью разлуки, а я была упрямой манипуляторшей, и родителям не следовало мне уступать. В течение последующих нескольких визитов он дал родителям иную версию того же самого совета: если понадобится, закатать меня в ковёр и отнести в класс. Мои родители отказались. Они осознали, что препараты – это, возможно, единственное, что может мне помочь.
В течение последующих нескольких визитов он дал родителям иную версию того же самого совета: если понадобится, закатать меня в ковёр и отнести в класс. Мои родители отказались. Они осознали, что препараты – это, возможно, единственное, что может мне помочь.
Мой семейный доктор направил меня к одному детскому психиатру, который диагностировал у меня депрессивное расстройство, а потом к другому, который определил моё состояние как генерализованное тревожное расстройство. Он прописал мне 250 мг золофта (Zoloft), хотя Министерство здравоохранения Канады не одобряло приём этого или любого другого антидепрессанта пациентами в возрасте до 18 лет. 20 лет спустя десятки тысяч молодых канадцев будут принимать антидепрессанты (недавнее исследование, проведённое в Университете Саскачевана, говорит о том, что 15 из 1000 саскачеванцев в возрасте до 20 лет получали рецепт на антидепрессанты). Но старые страхи никуда не делись. Какое действие оказывают эти лекарства на развивающийся мозг? Как они влияют на еще неокрепнувшую личность? Мне кажется, что как представитель первого поколения, выросшего на антидепрессантах, я знаю ответы на эти вопросы.
Когда мне в возрасте 11 лет диагностировали психическое расстройство, мой врач – учтивый и добропорядочный человек с густыми усами – объяснил, что я страдаю от химического дисбаланса в мозге. В то время медицинское сообщество полагало, что депрессивные расстройства главным образом вызывались дефицитом моноаминовых нейромедиаторов, которые помогают регулировать настроение и общее состояние счастья. Считалось, что новые препараты блокируют реабсорбцию серотонина в нервные клетки и позволяют ему задерживаться в синапсах между клетками, откуда он через некоторое время сможет передавать «счастливые» сообщения. Звучит логично, но даже сегодня для учёных ещё остались вопросы без ответов. Поскольку пациенты отмечали улучшение, врачи пришли к выводу, что у них мало моноаминов.
ЧИТАЙТЕ ТАКЖЕ:
- Как тестируют лекарства и наркотики, купленные в интернете
- 7 историй о борьбе с бессонницей
- Жизнь после антибиотиков
И мне действительно стало лучше. Примерно через неделю после того, как я начала принимать препарат, моя семья взяла нашего нового пса Честера на пляжную прогулку в окрестностях Торонто. Пока мы гуляли, пёс попытался выхватить сендвич с арахисовым маслом прямо из рук маленького мальчика. «Мы впервые за три месяца увидели улыбку на твоём лице», – сказал мне отец. В течение нескольких последующих месяцев моя грусть постепенно улетучивалась. Мысли стали более управляемы. Тошнота практически исчезла, и я снова начала есть. Я поменяла школу, нашла новых друзей, медленно и осторожно возвращаясь к нормальной жизни. Лекарства смогли избавить меня от разрушительной депрессии и поддерживать в состоянии относительно стабильной и незначительной тревожности.
Примерно через неделю после того, как я начала принимать препарат, моя семья взяла нашего нового пса Честера на пляжную прогулку в окрестностях Торонто. Пока мы гуляли, пёс попытался выхватить сендвич с арахисовым маслом прямо из рук маленького мальчика. «Мы впервые за три месяца увидели улыбку на твоём лице», – сказал мне отец. В течение нескольких последующих месяцев моя грусть постепенно улетучивалась. Мысли стали более управляемы. Тошнота практически исчезла, и я снова начала есть. Я поменяла школу, нашла новых друзей, медленно и осторожно возвращаясь к нормальной жизни. Лекарства смогли избавить меня от разрушительной депрессии и поддерживать в состоянии относительно стабильной и незначительной тревожности.
Приём препаратов сопровождался некоторыми обсессивно-компульсивными побочными эффектами. Я расчёсывала кожу на лице и конечностях (как это делают метамфетаминовые наркоманы) до появления ранок. Помимо этого у меня развился лицевой тик, при котором я морщила нос до того состояния, что он начинал болеть (даже, когда я вспоминаю об этом сегодня, приходится приложить усилия, чтобы не сморщить его снова).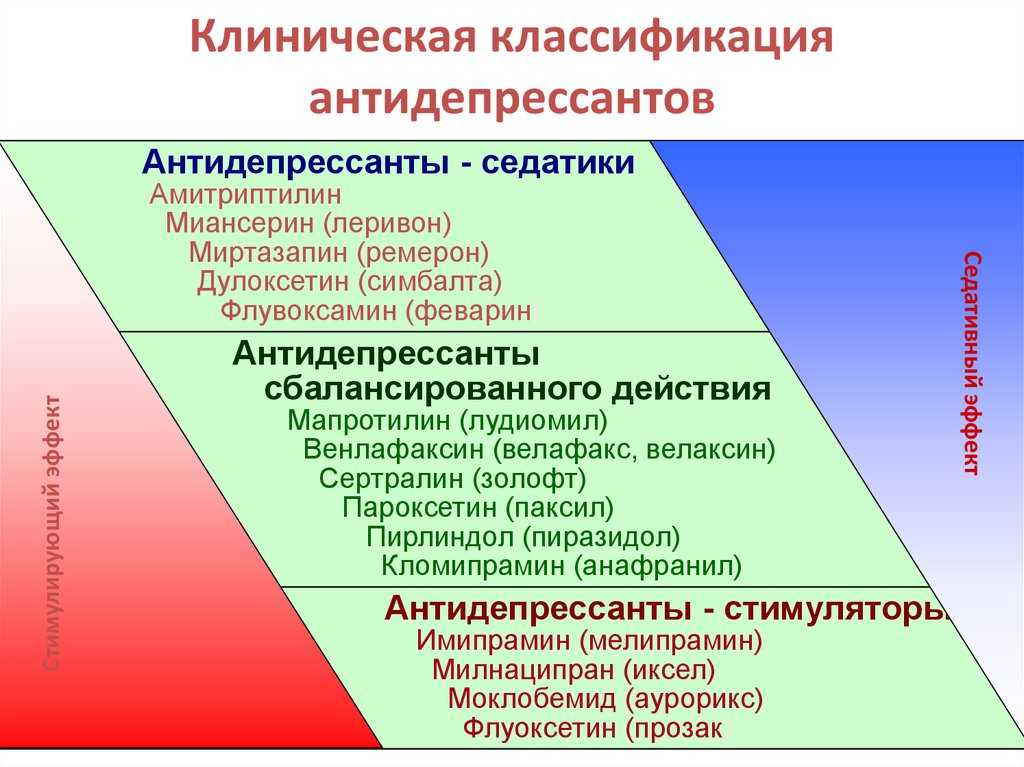 Мой врач прописал мне ещё больше лекарств: кломипрамин и имипрамин, 2 представителя трициклического класса антидепрессантов.
Мой врач прописал мне ещё больше лекарств: кломипрамин и имипрамин, 2 представителя трициклического класса антидепрессантов.
Мои родители взвесили потенциальные риски подобного коктейля и того деструктивного пути, по которому я продолжала бы идти без приёма лекарств. Тем временем мой доктор надеялся, что предотвращение тревоги и депрессии в раннем возрасте, возможно, поможет моему мозгу сформировать способы для борьбы с образцами дисфункционального мышления. На самом же деле, никто не знал, чего ожидать:
«Мы пребывали практически в полном неведении относительно детской и подростковой психиатрии, — объясняет Дин Элб (Dean Elbe), клинический фармацевт, специализирующийся на детской психиатрии, из BC Children’s Hospital в Ванкувере. – Всё, что мы могли – опираться на то, что мы наблюдали у взрослых пациентов».
Мы до сих пор ничего не знаем об отдалённых последствиях влияния антидепрессантов на развитие подростков. На сегодняшний день нет каких-либо долгосрочных исследований, отчасти из-за материально-технического снабжения и из-за того, что Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США и Министерство здравоохранения Канады требуют, чтобы фармацевтические компании просто доказали, что их лекарственные препараты лучше плацебо в краткосрочной перспективе. Одно исследование показало, что длительное воздействие флуоксетина (аналога прозака) вызывало у некоторых молодых мышей тревожное поведение, возникающее при повторном воздействии препарата.
Одно исследование показало, что длительное воздействие флуоксетина (аналога прозака) вызывало у некоторых молодых мышей тревожное поведение, возникающее при повторном воздействии препарата.
Потеря собственного «я»
Но самый большой страх взрослых, родителей детей, страдающих нервным расстройством, и самих детей заключается в том, что антидепрессанты изменят личность пациента. В книге «Is It Me or My Meds: Living with Antidepressants» социолог из Бостона Дэвид Карп (David A. Karp) поясняет: «Психотропные препараты имеют своей целью трансформацию человеческого настроения, восприятия и чувств. Эти же препараты действуют (и, возможно, даже создают) не только на сознание людей, но и на особенности их личности».
Такой тип мышления приводит к одному из основных противоречий психического расстройства: стёртой границе между патологией и личностью. Какая часть того, что мы чувствуем – результат болезни? Какая часть – наша так называемая личность? Хотя учёные до сих пор считают, что нехватка нейротрансмиттеров влияет на психическое здоровье, это никак не умаляет причастность и других факторов, включающих окружающую среду, стресс и физическое здоровье. Вместе с мистической химической магией в наших телах эти факторы вращаются по бесконечной петле взаимосвязи, ввиду чего определить первоисточник психического нездоровья не представляется возможным. Само собой разумеется, что препараты, предназначенные для устранения дисбаланса серотонина, могут «выходить» и за границы своих возможностей, изменяя наше естество.
Вместе с мистической химической магией в наших телах эти факторы вращаются по бесконечной петле взаимосвязи, ввиду чего определить первоисточник психического нездоровья не представляется возможным. Само собой разумеется, что препараты, предназначенные для устранения дисбаланса серотонина, могут «выходить» и за границы своих возможностей, изменяя наше естество.
Этот страх, который распространяется в отношении подросткового периода – периода, который мы мифологизируем как стадию активации, во время которой человек создаёт свою личность и индивидуальность. Некоторые люди утверждают, что добавление антидепрессантов к этому «первичному коктейлю» может помешать развитию предопределённой самодостаточности, заменив её синтетической копией. Кэтрин Шарп (Katherine Sharpe), американская журналистка, которая начала принимать антидепрессанты в 18 лет, размышляет над этой проблемой в своей книге «Coming of Age on Zoloft: How Antidepressants Cheered Us Up, Let Us Down, and Changed Who We Are»:
«Когда я впервые начала принимать золофт, невозможность отличить мои «реальные» мысли и эмоции от тех, которые были связаны с приёмом препарата, вызывали у меня чувство опустошённости».
Одна из десятков коллег-первопроходцев – 28-летняя писательница Эмили, которая дала интервью для книги Кэтрин, рассказывает:
«Мне интересно, кем бы я была, если бы никогда не принимала антидепрессанты? Возможно, я потеряла себя, изменив химию своего тела?»
Этот возможный «перелом» личности – основная причина, по которой подростки отказываются от препаратов. Когда Джоффри Коэн (Geoffrey Cohane), психолог из Конкорда, исследовал для своей диссертации психологические барьеры, возникающие у подростков при необходимости приёма антидепрессантов, он обнаружил, что вопрос идентичности архиважен для молодых людей:
«Антидепрессанты могут заставить вас вести себя так, как вам не свойственно», — поделился своими переживаниями один из участников исследования. Другой заметил, что «и так сложно понять все грани своей личности, а антидепрессанты только усугубят это состояние».
Персональная идентичность сквозь призму философских учений
Но при всём этом экзистенциальный страх не является исключительной прерогативой тех, кто страдает от расстройств настроения, или подростков. С незапамятных времён человечество задавалось вопросами своей идентичности, своего «я», которое продолжает существовать от одного момента к другому. Философы считают, что подобная идея впервые прослеживается у Платона, который начал проповедовать теорию души. В её основе лежит понятие о том, что мы все имеем лёгкое бестелесное ядро, которое может существовать отдельно от тела. В его диалоге «Федон», который изображает смерть Сократа, Платон идёт дальше, полагая, что все мы должны с нетерпением ждать смерти, т.к. она позволит освободить возвышенную душу от оков тела. Это представление переняли ранние христиане, которые использовали душу, чтобы ослабить страх перед неопределённостью существования жизни после смерти.
С незапамятных времён человечество задавалось вопросами своей идентичности, своего «я», которое продолжает существовать от одного момента к другому. Философы считают, что подобная идея впервые прослеживается у Платона, который начал проповедовать теорию души. В её основе лежит понятие о том, что мы все имеем лёгкое бестелесное ядро, которое может существовать отдельно от тела. В его диалоге «Федон», который изображает смерть Сократа, Платон идёт дальше, полагая, что все мы должны с нетерпением ждать смерти, т.к. она позволит освободить возвышенную душу от оков тела. Это представление переняли ранние христиане, которые использовали душу, чтобы ослабить страх перед неопределённостью существования жизни после смерти.
Даже после того как многие из нас узнали о «неугасаемой» душе, желание обозначить себя каким-либо образом не проходило. Мы тщательно изучали гороскопы, чтобы подробнее узнать о своих астрологических знаках. Мы мучили себя психометриками Майерс-Бриггса, пытаясь определить свой юнгианский психотип. Мы изобрели новую расовую, гендерную и поколенческую идентичность – всё для того, чтобы узнать, кто мы в этом мире. Но что, если вопрос неверно задан с самого начала?
Мы изобрели новую расовую, гендерную и поколенческую идентичность – всё для того, чтобы узнать, кто мы в этом мире. Но что, если вопрос неверно задан с самого начала?
Понятие Платона о самости изжило себя в XVII и XVIII столетиях, когда философы развили новые концепции личности. Среди них был и материалистических подход, который связывал «я» с физической системой органических клеток и молекул, т.е. вы — это ваше тело. Эмпирист Джон Локк затем обновил эту концепцию для Просвещения, связав «я» с умом или, если быть более точным, с сознанием:
«Ибо сознание всегда сопровождает мышление,» — написал он в 1689 году в своём манифесте «Опыт о человеческом разумении», — «и это то, что заставляет каждого человека быть тем, кого он называет «собой» и таким образом дифференцирует себя ото всех остальных думающих единиц; в этом и заключается личная идентичность, т.е. в самоидентичности мыслящего существа».
Но если Локк принимает постоянное сознание как нечто универсальное, такая постановка вопроса никогда не подходила для меня. Согласно одной психологической модели, «личность» зависит от 5 основных факторов: открытости опыту, добросовестности, экстраверсии, доброжелательности и нейротизма. В подростковом возрасте эти черты становятся более устойчивыми и предсказуемыми; они помогали выявить, как мы видим себя и как реагируем на определённые ситуации. Когда я была подростком, у моей личности не было возможности обрести такое равновесие. У меня были постоянные пики и падения на антидепрессантах, 5 главных черт личности вырывались из-под контроля. В первые годы после моего нервного срыва маленькие таблетки помогли мне восстановиться, но только вместо дружелюбного, пусть и тревожного ребёнка, появился чувствительный и истеричный ребёнок предподросткового возраста. В старших классах угрюмость смягчилась, но социальные страхи усилились. Друзья, которые появились у меня в средней школе, — группа весёлых, эксцентричных девочек — начали вести себя так, как свойственно всем тинейджерам. Я была интровертом, которая любит книги и страдает расстройствами настроения; неудивительно, что классический (хрестоматийный) подростковый гедонизм вызывал у меня дискомфорт.
Согласно одной психологической модели, «личность» зависит от 5 основных факторов: открытости опыту, добросовестности, экстраверсии, доброжелательности и нейротизма. В подростковом возрасте эти черты становятся более устойчивыми и предсказуемыми; они помогали выявить, как мы видим себя и как реагируем на определённые ситуации. Когда я была подростком, у моей личности не было возможности обрести такое равновесие. У меня были постоянные пики и падения на антидепрессантах, 5 главных черт личности вырывались из-под контроля. В первые годы после моего нервного срыва маленькие таблетки помогли мне восстановиться, но только вместо дружелюбного, пусть и тревожного ребёнка, появился чувствительный и истеричный ребёнок предподросткового возраста. В старших классах угрюмость смягчилась, но социальные страхи усилились. Друзья, которые появились у меня в средней школе, — группа весёлых, эксцентричных девочек — начали вести себя так, как свойственно всем тинейджерам. Я была интровертом, которая любит книги и страдает расстройствами настроения; неудивительно, что классический (хрестоматийный) подростковый гедонизм вызывал у меня дискомфорт. Несмотря на доброту, терпение и лояльность моих друзей, я не могла доверять им. Я была убеждена в том, что они отступят от меня, решив, что я того не стою. Я проигрывала каждую беседу в голове, наказывая себя за глупости, которые сказала. Если я не говорила с ними в какой-то из дней, у меня появлялся страх, что они сердиты на меня. Временами я была увлечённой, бодрой и даже уверенной – и это подавляло чувство тревоги и депрессивность. Всё зависело от времени года, или времени дня, или от того, принимала ли я золофт утром или во время обеда.
Несмотря на доброту, терпение и лояльность моих друзей, я не могла доверять им. Я была убеждена в том, что они отступят от меня, решив, что я того не стою. Я проигрывала каждую беседу в голове, наказывая себя за глупости, которые сказала. Если я не говорила с ними в какой-то из дней, у меня появлялся страх, что они сердиты на меня. Временами я была увлечённой, бодрой и даже уверенной – и это подавляло чувство тревоги и депрессивность. Всё зависело от времени года, или времени дня, или от того, принимала ли я золофт утром или во время обеда.
Когда мне было 16, после 5 лет приёма лекарств я решила, что лечение приносит больше проблем, чем пользы. Мой аппетит увеличивался, и я набирала вес. Препарат вызывал изнурительную изжогу и проблемы с пищеварением. Я сильно потела. Но, вероятно, больше всего мне хотелось узнать – какой бы я была без препаратов. Первые несколько недель после отмены, я чувствовала себя отлично. Тревожность поддавалась контролю (я считала, что обычные люди самостоятельно справляются с таким каждый день). Потом, будто в одночасье, всё вернулось назад: тошнота, необоснованная паника, навязчивые и гнетущие мысли. Я рыдала каждое утро перед выходом на работу (я работала вожатой в лагере). Я полностью отгородилась от своих друзей. К концу лета я начала принимать циталопрам.
Потом, будто в одночасье, всё вернулось назад: тошнота, необоснованная паника, навязчивые и гнетущие мысли. Я рыдала каждое утро перед выходом на работу (я работала вожатой в лагере). Я полностью отгородилась от своих друзей. К концу лета я начала принимать циталопрам.
Я поняла, что мне, скорее всего, придётся принимать тот или иной антидепрессант всю оставшуюся жизнь. И я принимала – около 6 разных видов. В течение первых 2-3 лет приёма нового медикамента моя чувствительность окончательно сформировалась в эмпатию, а вот тревожность, которая не ушла полностью, а скорее была подавленной, поддерживала мою амбициозность, активность и добросовестность. Тем не менее, все препараты когда-либо перестают работать, и это неизбежно. И что-нибудь снова становится пусковым рычагом нового нервного срыва. Пытаясь разобраться в этом непредсказуемом и волнообразном эмоциональном пейзаже, я пришла к двум основным выводам. Во-первых, поняла, что не могу рассчитывать только на препарат, и начала когнитивно-поведенческую психотерапию, чтобы приучить мой мозг различать и «обезвреживать» негативные мысли. Во-вторых, я выявила и выработала свои «фирменные» вкусы: викторианские новеллы, собаки и диетическая кола. Также я обнаружила, что моей личности комфортно в непостоянстве. Я комфортно переходила из состояния интроверта в состояние «гения коммуникабельности», от мрачной серьёзности к энтузиазму, от уверенности к незащищённости.
Во-вторых, я выявила и выработала свои «фирменные» вкусы: викторианские новеллы, собаки и диетическая кола. Также я обнаружила, что моей личности комфортно в непостоянстве. Я комфортно переходила из состояния интроверта в состояние «гения коммуникабельности», от мрачной серьёзности к энтузиазму, от уверенности к незащищённости.
М.К. Эшер «Глаз»
В результате, я больше никогда не изводила себя вопросами о настоящем «я» (за исключением благополучно минувшего желания «слезть» с препаратов). Но я подозреваю, что другие будут это проделывать. В настоящее время я принимаю дулоксетин, который ингибирует обратный захват серотонина и норадреналина. Он уже «выдохся», и пора искать замену. Я с тревогой жду детокса. На то, чтобы отучить себя от препарата уйдёт как минимум 6 недель, в течение которых я буду испытывать физические симптомы отмены, по ощущениям сходные с тяжёлым гриппом. Ещё месяц потребуется для того, чтобы дойти до полной, прописанной дозы. Новый препарат называется ципралекс. На протяжении всего этого периода я буду испытывать неизбежное усиление тревоги и депрессии. Вопросы об идентичности личности, и связанные с этим предрассудки и стереотипы (как неотъемлемая часть психического заболевания) будут читаться на лицах всех, с кем мне приходится встречаться. И, возможно, у них будут основания поинтересоваться – я ли перед ними или нет.
На протяжении всего этого периода я буду испытывать неизбежное усиление тревоги и депрессии. Вопросы об идентичности личности, и связанные с этим предрассудки и стереотипы (как неотъемлемая часть психического заболевания) будут читаться на лицах всех, с кем мне приходится встречаться. И, возможно, у них будут основания поинтересоваться – я ли перед ними или нет.
«Если вы попали в автомобильную аварию, и доктор говорит вам, что есть возможность спасти ваш мозг, проведя его трансплантацию другому человеку, а вы останетесь вами, что вы выберете?», — спрашивает Джеймс Джайлс (James Giles), философ из Ванкувера и психолог, который живёт в Дании, автор книги «No Self to Be Found: The Search for Personal Identity».
Когда я спросила его про теорию идентичности, он предложил мне тот мысленный эксперимент с автомобильной аварией — возможно, не самый лучший выбор с точки зрения фобии, но, тем не менее, он отлично иллюстрирует то, что тело неважно для личности. Что касается теории Локка, то Джайлс утверждает то, что сознание — это переменная в уравнении личности, т.к. люди забывают о многих вещах, создают новые воспоминания и переписывают историю..
Что касается теории Локка, то Джайлс утверждает то, что сознание — это переменная в уравнении личности, т.к. люди забывают о многих вещах, создают новые воспоминания и переписывают историю..
Вместо стойкого сознания Джайлс исповедует то, что называет теорией «отсутствия самости», которая, по сути, и не является теорией о самости, а представляет собой отказ от всех теорий ввиду «несостоятельности». Её корни уходят так же далеко, как и сама концепция идентичности.
«Будда был первым человеком, который отверг идею о самости, как об иллюзии», — рассказывает Джайлс. – «Люди создают идею постоянной сущности, которая побуждает нас постичь непостоянные вещи». Он говорит о том, что как только мы откажемся от понятия постоянной самости, мы сможет освободиться от таких вещей, как гордость своими достижениями, нерешительность и мстительность.
С помощью медитаций и дыхательных упражнений буддисты стремятся постичь три характеристики существования: анитья (непостоянство), дуккха (страдание) и анатта («не-я»).
Пока я не выбрала определённого пути, это кажется чем-то лёгким и знакомым. «У меня есть мысли, но я — не эти мысли» — типичный рефрен в когнитивно-поведенческой терапии. И, как и в буддизме, вознаграждение за проделанное «домашнее задание» — предположительно большое счастье. Я не могу отвечать за результативность этого контракта – по крайней мере, на сегодняшний момент. Но я точно знаю, что если бы я придерживалась расхожего мнения о самости, моё истинное «я» выглядело бы как отчаянно тревожное месиво из фобий и ненависти к самой себе. Лучше оказаться в палате, обитой войлоком, или умереть, чем остаться той девочкой.
Проблема своей идентичности — это как гравюра М.К. Эшера: ответы рождают вопросы, решения создают проблемы. Но Джулиан Бажини (Julian Baggini), философ и писатель из Бристоля, специализирующийся на изучении самоопределения (личной идентичности), привёл мне полезную метафору. Она основана на «теории расслоения», изложенной в 1739 году Дэвидом Юмом (David Hume), который предположил, что идея о самости исходит из нашей коллекции мыслей, воспоминаний и опыта. Он писал, что «тело представляет собой ничто иное, как пучок или набор различных взглядов, которые сменяют друг друга с невероятной быстротой, и находятся в постоянном движении». Примерно также выглядит и версия Бажини: «всё во Вселенной состоит из частей. Рассмотрим молекулу воды. Или часы. Мы не представляем часы, как нечто отдельное от его частей, но почему же мы думаем так о себе?»
Он писал, что «тело представляет собой ничто иное, как пучок или набор различных взглядов, которые сменяют друг друга с невероятной быстротой, и находятся в постоянном движении». Примерно также выглядит и версия Бажини: «всё во Вселенной состоит из частей. Рассмотрим молекулу воды. Или часы. Мы не представляем часы, как нечто отдельное от его частей, но почему же мы думаем так о себе?»
Я не думаю, потому что не могу. Мне просто пришлось принять тот факт, что я — разваливающаяся поделка из моего опыта: моего счастья (целиком и полностью тревожного), детства, предпубертатного нервного срыва, стрессовых тинейджерских лет и моей всё ещё эволюционирующей взрослой личности и антидепрессантов, которые были всего лишь дополнительным винтиком в колесе. Что касается других, то я могу утверждать, что существуют миллиарды возможных «я», точно так же, как могут существовать миллиарды возможных вселенных, их формы, определяемые случайной стилизацией молекул и атомов, решений и импульсов. Вполне возможно, что мои 18 лет, проведённые с антидепрессантами, подтолкнули меня в новое направление, сделали меня другим человеком, изменили то, как я чувствую, думаю и общаюсь. К счастью, именно таким человеком я и хотела быть (заключает автор статьи, которую мы для вас перевели).
К счастью, именно таким человеком я и хотела быть (заключает автор статьи, которую мы для вас перевели).
Источник: The Walrus
#депрессия #жизнь #здоровье #истории #кейсы #люди #наука #психология #психотерапия #страхи #ученые
Новейшие антидепрессанты: брексанолон, эскетамин, агомелатин
Антидепрессанты — это лекарства, которые могут облегчить симптомы депрессии, такие как усталость и эмоциональное оцепенение.
Существует несколько различных видов антидепрессантов, но наиболее часто назначаются селективные ингибиторы обратного захвата серотонина (СИОЗС).
Флуоксетин (Прозак) появился на рынке в 1988 году как первый СИОЗС, и в течение следующих 30 лет многие эксперты считали СИОЗС «современным» антидепрессантом.
В 2019 году Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) одобрило два новых антидепрессанта, брексанолон и эскетамин. Также возобновился интерес к агомелатину, антидепрессанту, который в настоящее время недоступен в Соединенных Штатах.
Читайте дальше, чтобы узнать больше об этих новых антидепрессантах, в том числе об их сравнении с СИОЗС, их побочных эффектах и о том, как их попробовать.
В 2019 году FDA одобрило брексанолон (Zulresso) в качестве первого препарата, специально разработанного для лечения послеродовой депрессии (ППД) средней и тяжелой степени.
Эксперты считают, что некоторые СИОЗС безопасны для приема во время беременности или кормления грудью, но эти препараты могут не приводить к значительному улучшению состояния в течение нескольких недель. Когда у вас есть PPD, симптомы не только влияют на ваше самочувствие — они также могут иметь долгосрочные последствия для вашей связи с ребенком.
Брексанолон, однако, начинает действовать немедленно. Согласно двум рандомизированным клиническим испытаниям, опубликованным в 2018 году, это лекарство может значительно уменьшить симптомы ПРЛ — преимущества, которые сохранялись, когда исследователи наблюдали за участниками через 30 дней после лечения.
Узнайте больше о лечении послеродовой депрессии.
Как это работает
Брексанолон повышает уровень нейротрансмиттера гамма-аминомасляной кислоты (ГАМК) в мозге.
В двух словах, ГАМК ослабляет химическую активность ваших нейронов, почти как диммер для определенных клеток.
Ученые точно не знают, как брексанолон лечит симптомы ППД, но одна из теорий предполагает, что при ППД уровень ГАМК не восстанавливается достаточно быстро после беременности, чтобы справиться со стрессом. По сути, гормоны кортизола беспрепятственно растут, способствуя симптомам депрессии. Таким образом, брексанолон может предложить «перезагрузку», восстановив уровень ГАМК.
Вы получаете это лекарство однократно внутривенно в течение 2 с половиной дней. Вы останетесь в своем медицинском центре в течение всего 60-часового лечения для наблюдения.
Безопасность и побочные эффекты
Как и другие препараты, влияющие на уровень ГАМК, брексанолон может вызывать седативный эффект. Примерно 1 из 4 человек испытывает побочные эффекты, связанные с седацией, в первые 24 часа лечения.
Примерно 1 из 4 человек испытывает побочные эффекты, связанные с седацией, в первые 24 часа лечения.
Вы можете чувствовать:
- сильную сонливость даже днем
- рассеянность и рассеянность
- головокружение или обморок
Ваша медицинская бригада будет осматривать вас каждые 2 часа на наличие крайних симптомов, таких как обморок. Если у вас возникнут серьезные побочные эффекты, инфузию прекратят. Симптомы, связанные с седацией, должны прекратиться в течение 15 минут после прекращения внутривенного вливания.
Как получить рецепт
Вы можете получить это лечение только в утвержденных медицинских центрах, и вам потребуется направление врача, чтобы присоединиться к программе лечения.
Лечение может стоить до 34 000 долларов, хотя медицинская страховка может помочь компенсировать часть расходов. Такие компании, как Aetna и Cigna, требуют предварительной авторизации, поэтому вам нужно убедиться, что ваша страховая компания покрывает лечение, прежде чем вы зарегистрируетесь в своей клинике.
Имейте также в виду, что большинство страховых компаний покрывают только один курс лечения, так как исследования еще не исследовали потенциальные преимущества дополнительных раундов лечения.
Компания, производящая брексанолон, также предлагает несколько программ финансовой помощи, которые стоит рассмотреть, если цена делает их недоступными.
Эскетамин (Spravato) является химическим родственником анестетика кетамина. FDA одобрило эскетамин в 2019 году для лечения резистентной к лечению депрессии или депрессии, которая сохраняется после того, как вы попробуете как минимум два разных лечения антидепрессантами.
Во время клинических испытаний врачи давали участникам назальный спрей с эскетамином или спрей с плацебо. Все участники также принимали пероральные антидепрессанты, которые они раньше не пробовали. По сравнению с людьми, которые принимали пероральный антидепрессант и использовали спрей плацебо, те, кто использовал спрей эскетамина, сообщали о большем облегчении симптомов и более длительных бессимптомных периодах.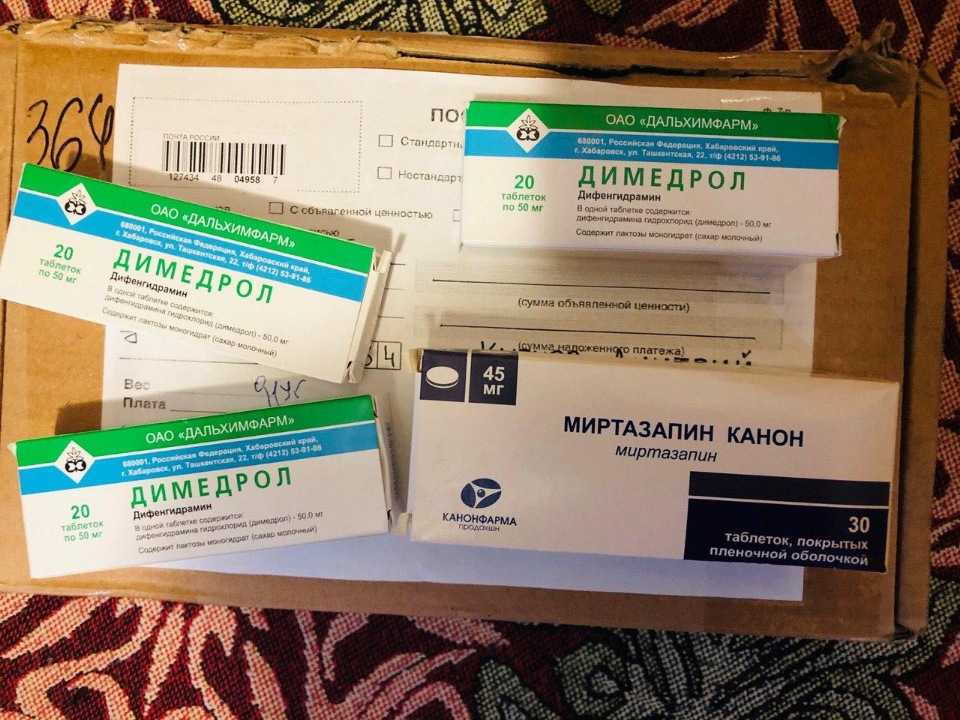
Как это работает
Эскетамин запускает цепную реакцию химических веществ, которая в конечном итоге повышает уровень нейротрофического фактора головного мозга (BDNF). BDNF помогает вашим нейронам создавать новые связи, что, в свою очередь, позволяет вам формировать воспоминания, узнавать новую информацию и развивать различные привычки.
Депрессия обычно связана с низким уровнем BDNF, и ваш мозг может испытывать трудности с адаптацией к изменениям. Эскетамин помогает восстановить уровень BDNF, а также общую пластичность мозга.
Как и в случае с брексанолоном, вы должны принимать эскетамин в присутствии медицинского работника. Ваш врач или клиницист назначит вам дозу от 56 до 84 миллиграммов (мг), которую вы впрыснете в ноздри. Затем вы расслабляетесь в кресле в течение 2 часов. В течение этого времени ваша команда по уходу будет контролировать ваше артериальное давление и частоту сердечных сокращений.
Это лекарство действует быстро, и многие люди сразу же замечают облегчение. Лечение требует нескольких сеансов, как правило, два раза в неделю в течение первых 28 дней, а затем с интервалом во времени. Эффекты обычно длятся до следующей дозы.
Лечение требует нескольких сеансов, как правило, два раза в неделю в течение первых 28 дней, а затем с интервалом во времени. Эффекты обычно длятся до следующей дозы.
Безопасность и побочные эффекты
В ходе клинических испытаний участники, как правило, сообщали о побочных эффектах от легкой до умеренной степени тяжести. Вы можете чувствовать сонливость, головокружение или немного «не в себе» во время сеанса лечения. Эти побочные эффекты часто исчезают в течение 90 минут после приема дозы.
В редких случаях люди сообщали о более серьезных побочных эффектах, таких как:
- рвота
- тревога и спутанность сознания
- ухудшение депрессии или мысли о самоубийстве
Эскетамин также может привести к значительному повышению артериального давления во время сеанса лечения, поэтому вам потребуется наблюдение в течение 2 часов. Если у вас гипертония или другое сосудистое заболевание, обязательно сообщите об этом своему врачу перед началом лечения.
Как получить рецепт
Вы можете получить это лечение только в утвержденном медицинском центре, поэтому вам нужно будет спросить своего врача или психиатра, хотите ли вы попробовать эскетамин.
Вместо этого курс лечения зависит от тяжести ваших симптомов и от того, сколько вы можете заплатить. По состоянию на 2021 год стандартная доза эскетамина в 56 мг стоит 59 долларов.0, а большая доза 84 мг стоит 885 долларов.
Начальный месяц терапии часто является самым дорогим, так как руководства по лечению рекомендуют лечение два раза в неделю в течение первого месяца. Этот первый месяц может стоить от 4800 до 6800 долларов.
На сегодняшний день нет официальных руководств, устанавливающих идеальную продолжительность лечения.
По данным компании, производящей Spravato, некоторые страховые программы покрывают большую часть стоимости эскетамина. Вам нужно будет вносить доплату всего в размере 10 долларов США за сеанс, пока вы не достигнете предела пособий в размере 7 150 долларов США в год.
Агомелатин (Вальдоксан), пероральный антидепрессант, доступен в некоторых других странах с 2009 года, хотя вы не можете получить это лекарство в Соединенных Штатах.
Вы принимаете агомелатин в виде таблеток по 25 мг один раз в день перед сном. Если ваши симптомы депрессии не реагируют, врач может увеличить дозу до 50 мг в день.
Агомелатин может быть особенно полезен при депрессии, которая:
- связана с нарушением циркадного ритма (цикла сон-бодрствование)
- включает ангедонию или трудности с получением удовольствия
- возникает при заболеваниях, таких как болезнь Паркинсона или диабет II типа
- возникает при сезонных изменениях
- возникает как часть биполярного расстройства
Принцип действия
Агомелатин имеет два основных воздействие на ваш мозг. Он повышает активность нервных рецепторов мелатонина, что помогает вам спать. Он также снижает активность специфических рецепторов серотонина и помогает увеличить дофамин и норадреналин в лобной коре.
Повышение уровня мелатонина может улучшить проблемы со сном. В небольшом исследовании 2018 года, в котором приняли участие 24 молодых человека, исследователи обнаружили, что чем больше агомелатин изменял циркадные ритмы участников, тем больше уменьшались их симптомы депрессии.
Эксперты пока точно не знают, как в картину вписывается снижение уровня серотонина.
Тем не менее, более ранние исследования на животных, проведенные в 2014 году, показывают, что одновременное повышение уровня мелатонина и снижение связывания серотонина с рецепторами может помочь защитить вновь созданные нейроны, защищая их от повреждений, вызванных хроническим стрессом. 9
В конце концов, если у вас не возникнет серьезных побочных эффектов, вы, вероятно, будете более склонны продолжать принимать лекарство.
Как агомелатин сравниваетсяВ обзоре 2018 года, включающем 522 испытания с общим числом участников 116 477, сравнивали 21 антидепрессант.
Когда авторы обзора рассматривали показатели отсева именно из-за побочных реакций, они обнаружили, что все включенные антидепрессанты имели более высокий уровень отсева, чем плацебо, за исключением агомелатина.
Между прочим, исследователи также включили агомелатин в число семи наиболее эффективных антидепрессантов среди изученных.
При приеме многих антидепрессантов у вас могут возникнуть гриппоподобные симптомы, если вы внезапно прекратите принимать лекарство. Это явление, называемое синдромом отмены, не возникает при применении агомелатина. Вы можете легко прекратить даже длительное использование агомелатина.
Итак, вы можете задаться вопросом: если это лекарство работает так хорошо, что мешает его одобрению в Соединенных Штатах?
Агомелатин может вызвать один очень серьезный побочный эффект: гепатотоксичность. Лекарство повышает уровень аминокислот в печени, называемых трансаминазами, вызывая повреждение печени у 4,6% людей, которые его принимают. Людям, принимающим это лекарство, необходимо проверить функцию печени на 3, 6, 12 и 24 неделе лечения.
Людям, принимающим это лекарство, необходимо проверить функцию печени на 3, 6, 12 и 24 неделе лечения.
Другие антидепрессанты могут оказывать такое же воздействие на печень, но с гораздо меньшей частотой:
Как получить рецепт
В настоящее время вы не можете получить рецепт на агомелатин в Соединенных Штатах или Канаде, поскольку регулирующие органы считают, что риск повреждения печени также высокая, чтобы позволить препарат на рынке.
Вполне возможно, что агомелатин станет более доступным в будущем, если исследователи найдут способ минимизировать риск гепатотоксичности.
Врачи в Европе и Австралии могут прописывать это лекарство.
Брексанолон и эскетамин оказывают наибольшую пользу при послеродовой депрессии и резистентной к лечению депрессии соответственно. Эти лекарства также имеют высокую цену, что может затруднить доступ к ним.
Агомелатин может эффективно лечить широкий спектр подтипов депрессии.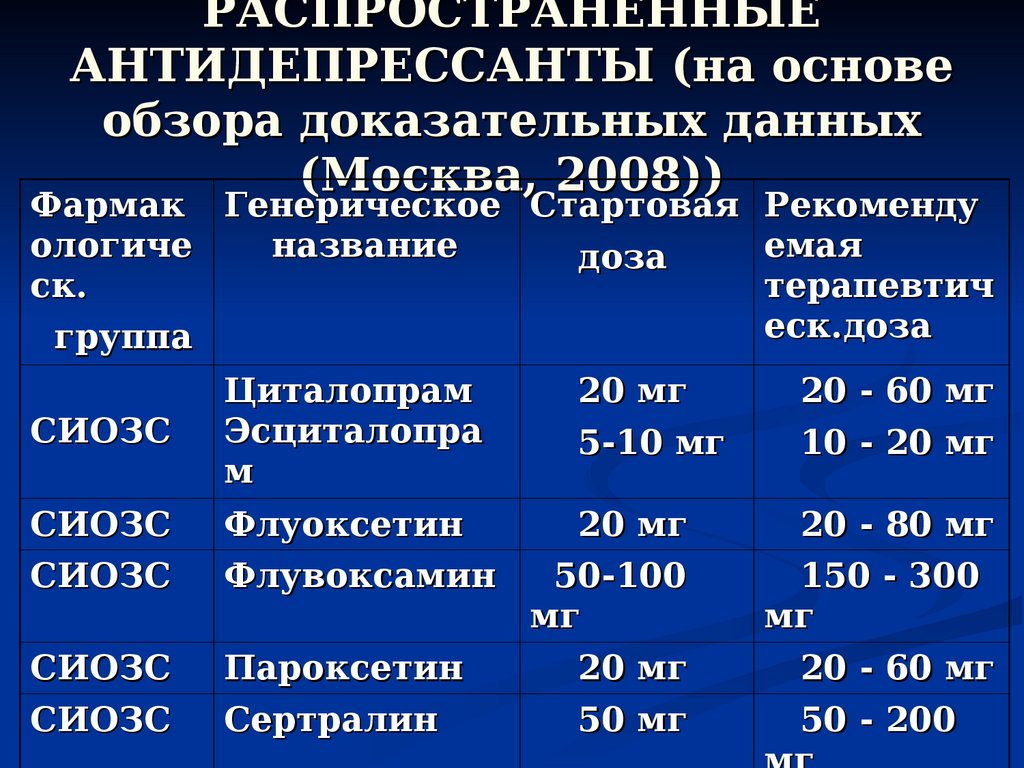 Но он также несет в себе риск токсичности для печени и не был одобрен для использования в Соединенных Штатах.
Но он также несет в себе риск токсичности для печени и не был одобрен для использования в Соединенных Штатах.
Подводя итог, можно сказать, что эти лекарства, скорее всего, не заменят СИОЗС в качестве первой линии лечения других типов депрессии в ближайшее время. Тем не менее, их существование открывает возможности для будущих достижений в лечении депрессии.
Эмили Суэйм — внештатный писатель и редактор, специализирующийся на психологии. Она имеет степень бакалавра английского языка в колледже Кеньон и степень магистра искусств в области письма Калифорнийского колледжа искусств. В 2021 году она получила сертификат Совета редакторов в области наук о жизни (BELS). Вы можете найти больше ее работ на GoodTherapy, Verywell, Investopedia, Vox и Insider. Найдите ее в Twitter и LinkedIn.
Что это такое и многое другое I Psych Central
Новые антидепрессанты предлагают свежий подход к лечению депрессии и предлагают варианты, когда другие лекарства могут не работать.
Ингибиторы обратного захвата серотонина (СИОЗС) изменили подход к лечению депрессии с их появлением в 1980-х годах. Они предложили улучшение по сравнению с более старыми антидепрессантами, такими как трициклические, потому что у них было меньше побочных эффектов.
Но с тех пор в области антидепрессантов было сделано много новых разработок.
Лечение депрессии обычно включает комбинацию терапии и лекарств. Однако исследования показывают, что около трети людей с депрессией не реагируют на современные лекарства.
Новые антидепрессанты могут помочь восполнить этот пробел. В новейших антидепрессантах используются новые механизмы, чтобы возобновить действие старых антидепрессантов.
На рынке появились три новых антидепрессанта для лечения депрессии:
- брексанолон
- эскетамин
- агомелатин
В отличие от СИОЗС и других антидепрессантов, эти новые лекарства могут начать облегчать симптомы уже через несколько часов или дней, а не через несколько недель.
Брексанолон
Брексанолон, одобренный в 2019 году Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA), используется для лечения послеродовой депрессии у взрослых, которые не беременны.
Как действует брексанолон?
Прогестерон и аллопрегнанолон — это гормоны, уровень которых достигает своего пика в организме в третьем триместре беременности. Аллопрегнанолон является метаболитом (побочным продуктом) прогестерона. После рождения ребенка уровни прогестерона и аллопрегнанолона резко и значительно падают.
Ученые считают, что внезапное падение уровня гормонов может способствовать послеродовой депрессии.
Точный механизм действия брексанолона до конца не изучен. Но поскольку это раствор аллопрегнанолона, считается, что он помогает активировать рецепторы гамма-аминомасляной кислоты (ГАМК) и повышает уровень ГАМК в мозгу. Люди с депрессией, как правило, имеют более низкие уровни ГАМК и более низкую активность рецепторов ГАМК.
Как вы принимаете брексанолон?
Брексанолон вводят внутривенно (в/в) в течение 60 часов (2,5 дня). В настоящее время брексанолон можно вводить только в условиях стационара.
Скорее всего, вы начнете с низкой дозы, которая будет постепенно увеличиваться до тех пор, пока уровень аллопрегнанолона не достигнет уровня, который обычно наблюдается в третьем триместре беременности.
В течение последних 8 часов инфузии доза постепенно снижается.
Каковы побочные эффекты брексанолона?
Наиболее часто сообщаемые побочные эффекты брексанолона включают:
- сухость во рту
- покраснение
- потеря сознания (обморок)
- сонливость
На что следует обратить внимание при приеме брексанолона?
Вы можете потерять сознание во время инфузии брексанолона. Медицинский работник будет внимательно следить за вами на предмет чрезмерной сонливости и потери сознания.
Как и другие антидепрессанты, брексанолон может увеличить вероятность суицидальных мыслей или поведения у людей в возрасте 24 лет и младше. Рекомендуется следить за своими симптомами во время приема этого лекарства.
Рекомендуется следить за своими симптомами во время приема этого лекарства.
Эскетамин
Эскетамин — это новый антидепрессант, одобренный Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) в 2019 году для лечения депрессии, при которой не помогают другие лекарства.
Он принадлежит к классу препаратов, называемых блокаторами рецепторов N-метил-D-аспартата (NMDA). Его получают из кетамина — препарата, используемого для анестезии. Этот новый антидепрессант работает иначе, чем другие обычно назначаемые антидепрессанты.
Как действует эскетамин?
В ходе клинических исследований ученые обнаружили, что кетамин снимает депрессию так, как не помогают традиционные антидепрессанты. По сравнению с другими широко используемыми антидепрессантами, у людей, принимавших кетамин, наблюдалось улучшение симптомов депрессии в течение нескольких часов, а не нескольких недель.
Не совсем понятно, как работает эскетамин, но он может действовать аналогично кетамину. Оба препарата являются блокаторами рецепторов NMDA. Блокируя рецепторы NMDA, эскетамин запускает выработку глутамата.
Оба препарата являются блокаторами рецепторов NMDA. Блокируя рецепторы NMDA, эскетамин запускает выработку глутамата.
Глутамат — это химическое вещество в вашем мозгу, которое помогает формировать новые связи между клетками мозга. Ученые считают, что создание новых связей между клетками мозга может помочь людям с депрессией развить новые позитивные мысли и поведение.
Как вы принимаете эскетамин?
Эскетамин выпускается в виде назального спрея. Специалист в области психического здоровья покажет вам, как его использовать и сколько лекарств нужно принимать. Скорее всего, вы будете использовать эскетамин один или два раза в неделю вместе с другим пероральным антидепрессантом.
После приема эскетамина медицинская бригада будет наблюдать за вами в течение примерно 2 часов. Они дадут вам знать, когда вам будет безопасно покинуть учреждение.
Каковы побочные эффекты эскетамина?
Побочные эффекты, наиболее часто наблюдаемые при приеме эскетамина, включают:
- Тревога
- Гловолюбие
- ДЛЯ СУБА
- Ощущение от себя
- Чувство
- Повышенное кровя принимая эскетамин?
Эскетамин может вызвать у вас сонливость или оторванность от себя, своих мыслей или пространства и времени (диссоциация).
 Также есть вероятность, что вы можете стать зависимыми от эскетамина. По этой причине эскетамин назначают только в медицинских учреждениях.
Также есть вероятность, что вы можете стать зависимыми от эскетамина. По этой причине эскетамин назначают только в медицинских учреждениях.После приема эскетамина медицинский работник будет наблюдать за вами в течение не менее 2 часов на предмет повышения артериального давления и признаков чрезмерной сонливости или диссоциации. Рекомендуется избегать вождения или работы с механизмами после приема эскетамина в течение 24 часов.
Как и другие антидепрессанты, эскетамин может увеличить риск суицидальных мыслей и действий у молодых людей.
Агомелатин
Агомелатин — это антидепрессант, который действует двумя уникальными способами. Он блокирует серотониновые рецепторы, так что в вашем мозгу появляется больше серотонина. Он также стимулирует рецепторы мелатонина, чтобы помочь вам уснуть.
Агомелатин одобрен для лечения депрессии в Европе и Австралии. Однако FDA еще не одобрило лекарство для использования в Соединенных Штатах из-за отрицательных результатов, полученных на поздних стадиях испытаний.
 Возможность повреждения печени также вызывает беспокойство.
Возможность повреждения печени также вызывает беспокойство.Новые антидепрессанты открывают новые возможности в лечении депрессии, которые ранее не изучались. Тем не менее, старые антидепрессанты по-прежнему являются препаратами первого выбора в качестве антидепрессантов. Вот пять самых распространенных антидепрессантов.
Селективные ингибиторы обратного захвата серотонина (СИОЗС)
СИОЗС остаются наиболее назначаемыми антидепрессантами. Флуоксетин (прозак) был первым СИОЗС, одобренным FDA для лечения депрессии.
Другие обычно назначаемые SSRIS включает в себя:
- Citalopram (Celexa)
- Эсциталопрам (Lexapro)
- Paroxetin прописали антидепрессанты. Левомилнаципран (Фетзима) был одобрен FDA в 2013 году для лечения депрессии.
Другие обычно используемые SNRIS включают в себя:
- десвенлафаксин (Pristiq)
- Дулоксетин (Cymbalta)
- Венлафаксин (Effexor)
Noraderergic и специфические серотхергические (NASS)
Noraderergic и специфические серотригические (NASS)
NoraderErgic и специфические серотхергические (NASS)
Noraderergic и Serotergergric Antiethesn2.
 202021. и норадреналин, но они также блокируют рецепторы гормона стресса адреналина.
202021. и норадреналин, но они также блокируют рецепторы гормона стресса адреналина.Их часто назначают при депрессии и тревоге, а также при расстройствах личности. Наиболее часто используемым NaSSA является миртазапин (Ремерон).
Трициклические антидепрессанты (ТЦА)
Поскольку ТЦА могут иметь некоторые неприятные побочные эффекты, их реже назначают при депрессии. Тем не менее, ТЦА по-прежнему используются при других состояниях, таких как проблемы со сном и некоторые виды хронической боли. Обычно используемые TCA включают:
- Amitriptyline (Elavil)
- Doxepin (Sinequan)
- Имипрамин (Tofranil)
- Nortriptyline (Pamelor)
20202020202 -natipresspants. Каждый из них работает немного иначе, чем другие антидепрессанты и даже другие атипичные антидепрессанты.
Примеры атипичных антидепрессантов включают в себя:
- Бупропион (Wellbutrin)
- Olanzapine/Fluoxetine (Symbax)
- Trazodone (Desyrel, Oleptro)
- Vortioxetine (Trintellix)
- Vortioxetine (Trintellix)
- Vortioxetine (Trintellix)
- Vortioxetinex).