Клиника, диагностика и лечение височной эпилепсии uMEDp
Первые описания эпилептических приступов, вызванных повреждением височной доли мозга, были даны Гиппократом в трактате «О ранах головы». В эпоху научно-технической революции J.H. Jackson в 1881 г. впервые связал локальное структурное поражение головного мозга (опухоль глубинных отделов височной доли, раздражающая крючок гиппокампа) с возникновением конкретного вида эпилептических приступов (uncinate fits, или ункусные атаки Джексона). С тех пор и до настоящего времени височной эпилепсии (ВЭ) посвящена большая часть публикаций по проблеме фокальных эпилепсий (ФЭ).
Таблица 1. Распределение обследованных больных по возрасту дебюта заболевания
Таблица 2. Различные типы ауры у обследованных больных
Таблица 3. Схема назначения Трилептала для лечения пациентов с ВЭ
Височная эпилепсия является, по-видимому, самой распространенной формой ФЭ у взрослых. Так, по данным F. Semah и соавт. (1998 г.), среди всех пациентов, обратившихся в Парижскую клинику эпилепсии в течение 7 лет, у половины была диагностирована височная эпилепсия, а у четверти – гиппокампальный склероз (ГС) (14). Мезиальная височная эпилепсия (МВЭ) с ГС – самый распространенный и единственный в ряду ФЭ эпилептический синдром, имеющий четкие клинические, нейропсихологические, электроэнцефалографические и нейровизуализационные критерии, что делает ее «идеальной» моделью для изучения симптоматических ФЭ. Латеральная (неокортикальная) височная эпилепсия (ЛВЭ) встречается существенно реже, составляя, очевидно, менее 10% среди всех случаев ВЭ (13). Несмотря на большое количество посвященных этой проблеме научных работ, распространенность различных форм ВЭ, а также эффективность их медикаментозной терапии и прогноз остаются недостаточно изученными.
(1998 г.), среди всех пациентов, обратившихся в Парижскую клинику эпилепсии в течение 7 лет, у половины была диагностирована височная эпилепсия, а у четверти – гиппокампальный склероз (ГС) (14). Мезиальная височная эпилепсия (МВЭ) с ГС – самый распространенный и единственный в ряду ФЭ эпилептический синдром, имеющий четкие клинические, нейропсихологические, электроэнцефалографические и нейровизуализационные критерии, что делает ее «идеальной» моделью для изучения симптоматических ФЭ. Латеральная (неокортикальная) височная эпилепсия (ЛВЭ) встречается существенно реже, составляя, очевидно, менее 10% среди всех случаев ВЭ (13). Несмотря на большое количество посвященных этой проблеме научных работ, распространенность различных форм ВЭ, а также эффективность их медикаментозной терапии и прогноз остаются недостаточно изученными.
Целью нашего исследования было изучение распространенности, клинических особенностей, эффективности лечения и прогноза у взрослых пациентов с различными формами ВЭ.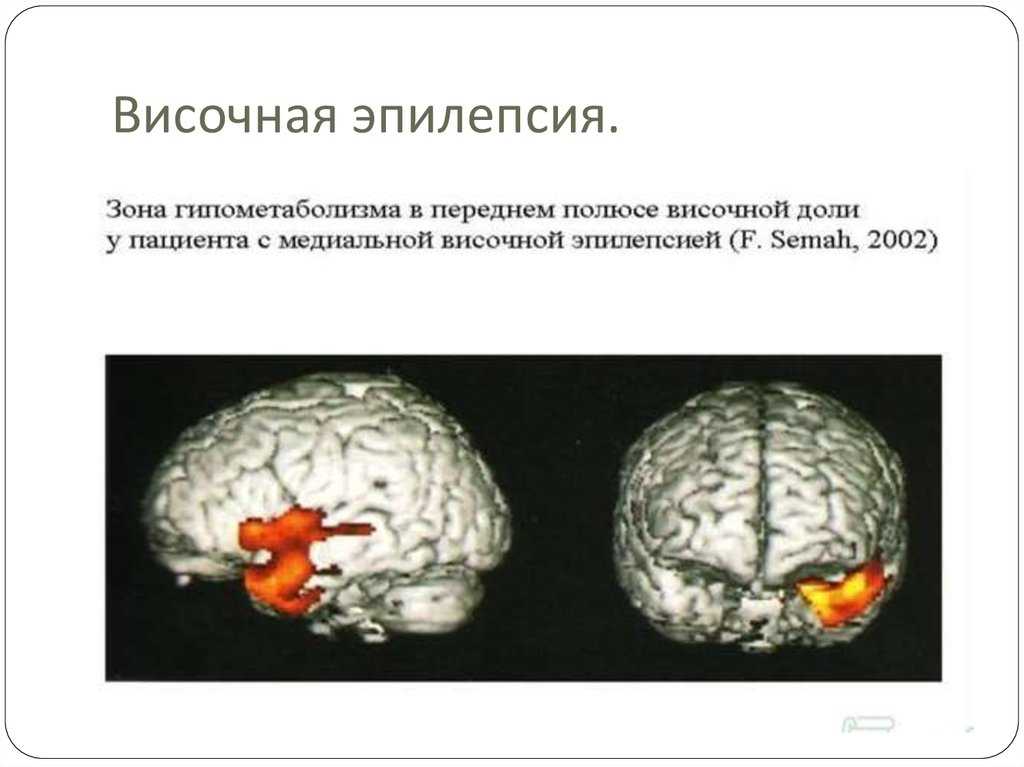
Материалы и методы
Среди 536 пациентов с ФЭ, обратившихся за специализированной помощью, было выявлено 136 больных с четкой клинической, электроэнцефалографической и нейровизуализационной картиной ВЭ, 66 мужчин и 70 женщин в возрасте от 17 до 79 лет. Возраст дебюта заболевания варьировал от первых дней жизни до 60 лет, длительность активной эпилепсии – от 2 до 47 лет. Обследование включало клинический и неврологический осмотр, рутинную ЭЭГ и/или ЭЭГ-видеомониторинг, МРТ головного мозга, лабораторные анализы. Катамнез сроком от 1 года до 5 лет (в среднем 3 года) был отслежен у 110 больных. Всем пациентам была назначена впервые или подвергнута коррекции текущая терапия антиэпилептическими препаратами (АЭП). Эффективность лечения оценивалась на основании дневников приступов, самостоятельно заполняемых больными. Ремиссия была констатирована при полном отсутствии приступов за все время катамнестического наблюдения, улучшение – при снижении частоты приступов на 50% и более, в остальных случаях терапия расценивалась как неэффективная.
Результаты и обсуждение
ВЭ была диагностирована у 1/4 обследованных пациентов (136 из 536). Следует отметить, что реальная распространенность различных форм ФЭ в популяции не может быть оценена вследствие недостаточной информативности используемых в настоящее время диагностических методик или противоречия полученных с их помощью данных клинической картине приступов. В нашем исследовании ФЭ с неустановленной локализацией зоны начала приступов были констатированы у 296 пациентов из 536. Можно предположить, что у ряда пациентов из этой группы в действительности имела место нераспознанная по вышеуказанным причинам ВЭ.
У 82,4% обследованных дебют заболевания приходился на 3 первых десятилетия жизни (таблица 1).
Согласно авторитетному мнению ряда экспертов, эпилепсия дебютирует до 16 лет в 75% случаев (1). По нашим данным, пик заболеваемости ВЭ приходится на 2-е десятилетие жизни. Объяснением этому может служить, с одной стороны, то, что больные с тяжелыми органическими поражениями головного мозга и дебютом резистентной ФЭ в младенческом и раннем детском возрасте не попадают в поле зрения «взрослых» эпилептологов вследствие смерти или глубокой инвалидизации, с другой – более тщательным обследованием лиц подросткового возраста в связи с призывом на военную службу или началом профессиональной деятельности.
Начало заболевания с фебрильных судорог (ФС), характерное для МВЭ с ГС, отмечалось лишь у 7 (5,1%) пациентов. Нельзя исключить, что реальная распространенность ФС среди обследованных была более высокой, однако в ряде случаев пациенты и/или их родители не знали или забывали о связанных с гипертермией приступах, произошедших в раннем детском возрасте, начиная отсчет заболевания с появления драматических афебрильных припадков.

Начало приступов с ауры отмечалось у 62 (45,6%) больных. Согласно данным J. French и соавт. (1993), при МВЭ с ГС аура встречается более чем в 90% случаев. Наиболее частым ее видом является трудноописываемое висцеральное ощущение в эпигастральной области, затем «поднимающееся» к голове («восходящее эпилептическое ощущение»). Другой типичный вид ауры при МВЭ с ГС – кратковременный (обычно не более секунды) страх. Реже встречаются ощущения déjà vu, jamais vu, макро- и микропсия, обонятельные галлюцинации, деперсонализация (7). В ряде случаев аура не имеет аналогов в предшествующей жизни, и больные затрудняются ее описать. Одновременное вовлечение в приступ различных областей височной доли объясняет схожесть аур при разных формах ВЭ, тем не менее среди пациентов с «чистой» МВЭ отсутствуют составляющие ауру ЛВЭ слуховые, сложные зрительные галлюцинации, а также головокружение (13).
Все многообразие предприступных ощущений, описываемых больными, было разделено нами на когнитивные (насильственно возникающие мысли, воспоминания), экспериентальные (основанные на ранее пережитом, к ним относятся ощущения déjà vu, jamais vu и т. д.), зрительные, слуховые, обонятельные, психические (экстаз, страх, дереализация), вегетативные (жар, неприятные ощущения, дискомфорт, тошнота, потливость), комбинированные (сочетание нескольких ощущений одновременно, например
д.), зрительные, слуховые, обонятельные, психические (экстаз, страх, дереализация), вегетативные (жар, неприятные ощущения, дискомфорт, тошнота, потливость), комбинированные (сочетание нескольких ощущений одновременно, например
Низкая, относительно данных литературы, частота выявления ауры в нашем исследовании может объясняться ее ретроградной амнезией, на что указывает, в частности, J. Engel (1989), описывающий подобный феномен у больных ВЭ и отмечающий, что ретроградная амнезия ауры порождает неправильное суждение о характере приступов (5). Наиболее типичными видами ауры были различные вегетативные проявления, включающие, помимо «восходящего эпилептического ощущения», целый ряд трудноописуемых феноменов в виде жара, дискомфорта, приливов, потливости, тошноты. Клиническая практика показывает, что в некоторых случаях врачи, регулярно спрашивая больных о «предвестниках приступов» провоцируют последних на «обнаружение» у себя тех или иных предприступных ощущений, отсутствующих в действительности.
По мнению А. Ray и Р. Kotagal (2005), возрастная эволюция приступов при ВЭ отмечается до 10-летнего возраста, когда клиническая картина становится неотличимой от взрослых. У детей до 3 лет преобладают тонические и клонические моторные проявления, затем приступы носят обычно гипокинетический характер, частота встречаемости аутомоторных приступов при этом неуклонно нарастает с возрастом (12).
В нашем исследовании у 99 обследованных (72,8%) констатировалось сочетание фокальных и вторично генерализованных приступов, изолированные фокальные или вторично генерализованные пароксизмы встречались соответственно у 20 (14,7%) и у 17 (12,5%) пациентов. Среди разных видов фокальных приступов большинство составляли диалептические – у 38 больных (27,9%) и аутомоторные – у 44 (32,3%).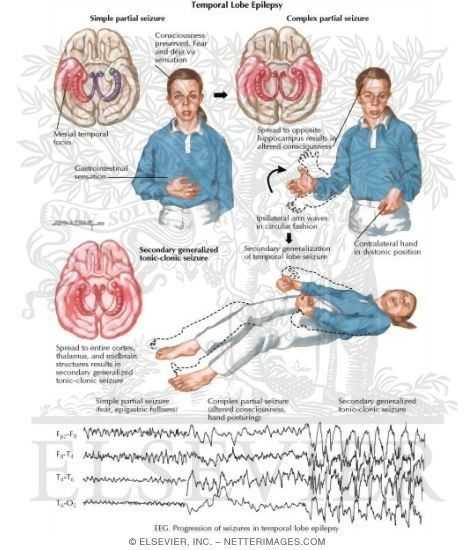
Аутомоторные приступы, как правило, являются продолжением диалептических и проявляются ороалиментарными (облизывание губ, чмоканье, жевание и т.д.) или двигательными автоматизмами (жестикуляция, ощупывание и перебирание предметов). Иногда автоматизмы имеют вид осмысленной реакции на происходящее (приготовление пищи, мытье посуды), также отмечается вокализация, плевание, педалирующие движения ногами (последнее нередко встречается и при приступах из лобной доли) (16). Среди обследованных больных наиболее часто наблюдались ороалиментарные автоматизмы (включая иктальную вокализацию) – у 14 (10,3%), пароксизмы, имитирующие осмысленную деятельность, – у 11 (8,1%), двигательные автоматизмы – у 7 (5,1%). У 12 (8,8%) пациентов аутомоторные приступы носили сложный характер, представляя собой сочетание ороалиментарных автоматизмов с моторными феноменами или имитацией осмысленных движений.
У 12 (8,8%) пациентов аутомоторные приступы носили сложный характер, представляя собой сочетание ороалиментарных автоматизмов с моторными феноменами или имитацией осмысленных движений.
Височные синкопы, характерные для МВЭ с ГС, эпилептические приступы, имитирующие классические ваго-вазальные обмороки – встречались лишь у 4 (2,9%) обследованных.
При приступах, начинающихся в височных долях мозга, может наблюдаться распространение иктальной активности на сопредельные корковые области с развитием соответствующих приступных проявлений (впрочем, подобный феномен описан и для любых других форм ФЭ). Среди обследованных вовлечение в приступ лобных долей отмечалось у 5 (3,7%) пациентов, что клинически проявлялось гиперкинетическими приступами – у 2 больных, фокальными моторными клоническими – у 1, тоническими – у 1 и сенсорными джексоновскими – у 1. Распространение патологического возбуждения на затылочные доли констатировалось у 4 (2,9%) пациентов, что во всех случаях проявлялось элементарными зрительными галлюцинациями.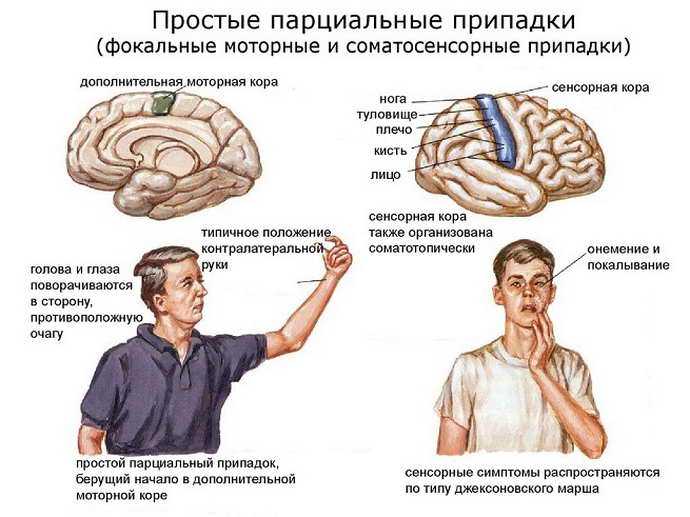 У 1 больного иктальная боль знаменовала вовлечение в приступ теменных долей мозга. Приступные феномены, характерные для экстратемпоральных очагов эпилепсии, могут служить причиной ошибок в диагностике локализационной формы ФЭ, что категорически недопустимо у пациентов – кандидатов на нейрохирургическое лечение. Кроме того, различные направления распространения патологической иктальной активности от приступа к приступу у одного и того же больного могут привести к ошибочному мнению о наличии у такого пациента мультифокальной эпилепсии. Очевидно, что при недостаточной информативности инструментального исследования следует обращать особенно пристальное внимание на клинические особенности приступов: в пользу ВЭ говорит наличие специфической ауры, характерная кинематика аутомоторных пароксизмов, наличие постиктальной спутанности, прогрессирующие мнестические нарушения.
У 1 больного иктальная боль знаменовала вовлечение в приступ теменных долей мозга. Приступные феномены, характерные для экстратемпоральных очагов эпилепсии, могут служить причиной ошибок в диагностике локализационной формы ФЭ, что категорически недопустимо у пациентов – кандидатов на нейрохирургическое лечение. Кроме того, различные направления распространения патологической иктальной активности от приступа к приступу у одного и того же больного могут привести к ошибочному мнению о наличии у такого пациента мультифокальной эпилепсии. Очевидно, что при недостаточной информативности инструментального исследования следует обращать особенно пристальное внимание на клинические особенности приступов: в пользу ВЭ говорит наличие специфической ауры, характерная кинематика аутомоторных пароксизмов, наличие постиктальной спутанности, прогрессирующие мнестические нарушения.
Прекращение приступов на период, в несколько раз превышающий обычный межприступный интервал (но составляющий не менее 6 месяцев), с последующим рецидивом – нетерминальная ремиссия (НТР) – наблюдалось в анамнезе у 14 (10,3%) пацентов.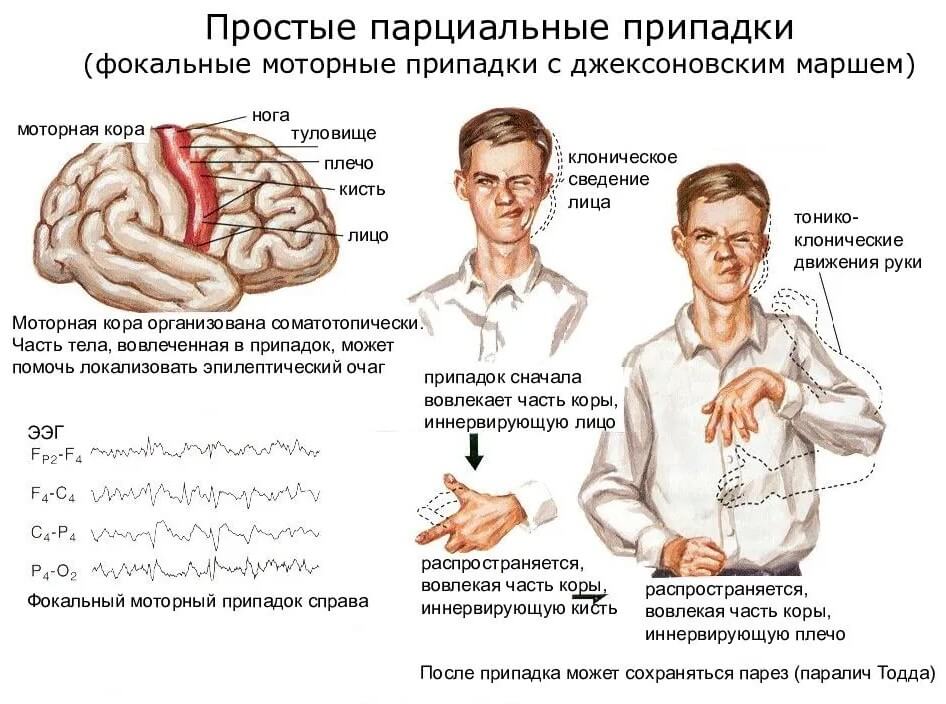 Однако лишь у 6 из них НТР была следствием назначения или коррекции терапии АЭП. Во всех остальных случаях прекращение приступов у больных было спонтанным. Самопроизвольные НТР у больных с ФЭ были описаны С. Spooner и соавт. (2006), которые при длительном катамнестическом наблюдении 62 детей с впервые выявленной ВЭ у 15 (24,2%) из них констатировали в общей сложности 22 НТР длительностью от 1 года до 7 лет (15). Феномен НТР является весьма типичным для МВЭ с ГС, при которой, вслед за ФС, происходящими в раннем детстве, после длительного «немого» периода, занимающего около 10 лет, в подростковом или раннем взрослом возрасте приступы рецидивируют, и формируется резистентный к лечению эпилептический синдром (7, 10). Однако в нашем исследовании вышеописанный патоморфоз приступов отмечался лишь у 2 из 8 больных. В остальных случаях было констатированно самопроизвольное прекращение афебрильных приступов, причем у 3 пациентов из 6 ремиссия наступала в младшем школьном возрасте, а рецидив – в возрастном интервале 16-19 лет.
Однако лишь у 6 из них НТР была следствием назначения или коррекции терапии АЭП. Во всех остальных случаях прекращение приступов у больных было спонтанным. Самопроизвольные НТР у больных с ФЭ были описаны С. Spooner и соавт. (2006), которые при длительном катамнестическом наблюдении 62 детей с впервые выявленной ВЭ у 15 (24,2%) из них констатировали в общей сложности 22 НТР длительностью от 1 года до 7 лет (15). Феномен НТР является весьма типичным для МВЭ с ГС, при которой, вслед за ФС, происходящими в раннем детстве, после длительного «немого» периода, занимающего около 10 лет, в подростковом или раннем взрослом возрасте приступы рецидивируют, и формируется резистентный к лечению эпилептический синдром (7, 10). Однако в нашем исследовании вышеописанный патоморфоз приступов отмечался лишь у 2 из 8 больных. В остальных случаях было констатированно самопроизвольное прекращение афебрильных приступов, причем у 3 пациентов из 6 ремиссия наступала в младшем школьном возрасте, а рецидив – в возрастном интервале 16-19 лет.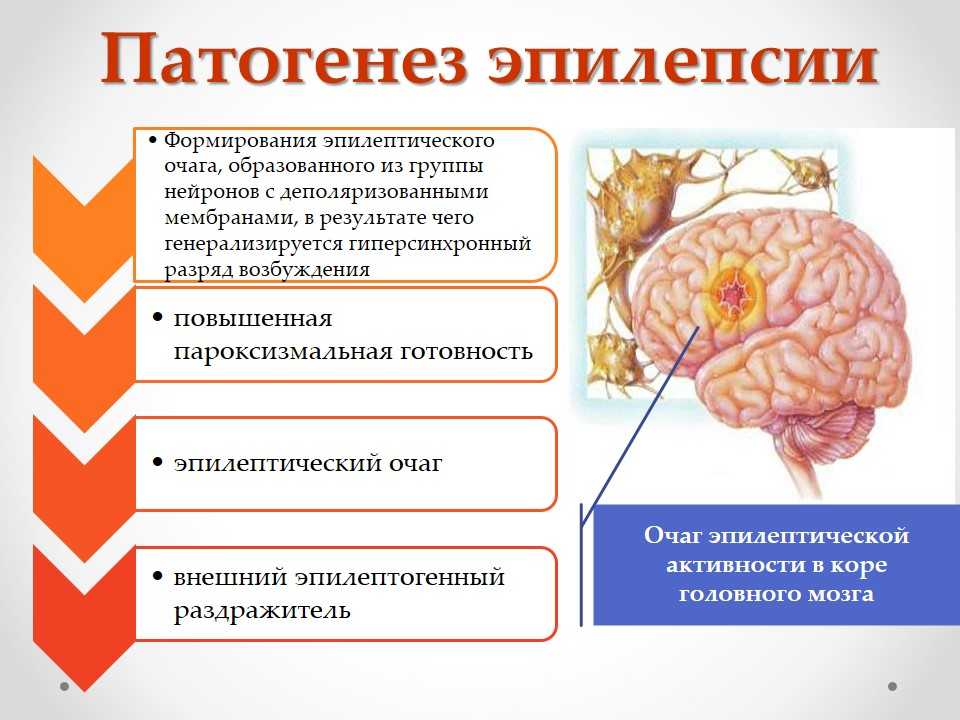 Можно предположить, что прекращение приступов у детей 5-10 лет обусловлено процессами созревания головного мозга, так, по данным R. Jacobs и соавт. (2007 г.), повреждения головного мозга, полученные в среднем детском возрасте, отличаются наиболее благоприятным прогнозом, что объясняется большими возможностями для компенсации в этот период, характеризующийся пиком синаптогенеза и развитием дендритного дерева (8). С другой стороны, период отсутствия приступов, называемый также латентным периодом или периодом эпилептогенеза, очевидно характеризуется множественными структурными и функциональными изменениями в веществе мозга, которые не могут быть изучены у людей. Это объясняется тем, что для анализа обычно доступны лишь удаленные на операции ткани мозга у больных с уже сформировавшейся резистентной эпилепсией (9).
Можно предположить, что прекращение приступов у детей 5-10 лет обусловлено процессами созревания головного мозга, так, по данным R. Jacobs и соавт. (2007 г.), повреждения головного мозга, полученные в среднем детском возрасте, отличаются наиболее благоприятным прогнозом, что объясняется большими возможностями для компенсации в этот период, характеризующийся пиком синаптогенеза и развитием дендритного дерева (8). С другой стороны, период отсутствия приступов, называемый также латентным периодом или периодом эпилептогенеза, очевидно характеризуется множественными структурными и функциональными изменениями в веществе мозга, которые не могут быть изучены у людей. Это объясняется тем, что для анализа обычно доступны лишь удаленные на операции ткани мозга у больных с уже сформировавшейся резистентной эпилепсией (9).
По результатам ЭЭГ отсутствие патологических изменений было констатировано у 33 пациентов (24,3%), региональное замедление в височных областях выявлялось у 22 (16,2%), фокальная эпилептиформная активность той же локализации – у 75 (55,1%) пациентов, нелокализованная эпилептиформная активность – у 6 (4,4%).
Проведение ночного ЭЭГ-видеомониторинга позволило выявить эпилептиформную активность в височных отведениях у 26 больных из 27, у 3 пациентов в процессе исследования были зарегистрированы ночные эпилептические приступы.
Согласно авторитетному мнению M. Brodie и S. Schachter (2001), информативность рутинной ЭЭГ у взрослых не достигает 50% (2). В нашем исследовании патология по данным рутинной ЭЭГ обнаруживалась у 3/4 пациентов, что, возможно, объясняется длительным течением заболевания и высокой частотой приступов у большинства обследованных. Подтверждением диагноза ВЭ может служить, помимо типичной эпилептиформной активности, и региональное замедление в височных отведениях.
МРТ не обнаружило патологических изменений головного мозга у 50 пациентов (36,8%), неэпилептогенные изменения (гидроцефалия, ретроцеребеллярные кисты и т.д.) были диагностированы у 17 (12,5%), умеренно эпилептогенные (постинсультные и посттравматические кисты, очаги глиоза и т. д.) – у 42 (30,9%), высокоэпилептогенные – у 14 (10,3%), в т.ч. гиппокампальный склероз – у 8 (5,9%).
д.) – у 42 (30,9%), высокоэпилептогенные – у 14 (10,3%), в т.ч. гиппокампальный склероз – у 8 (5,9%).
Можно предположить, что реальная распространенность ГС среди обследованных больных существенно выше. Клиническая практика показывает, что у пациентов с резистентной ФЭ в значительном числе случаев нейровизуализация не обнаруживает имеющихся эпилептогенных повреждений, что связано, в первую очередь, с недостаточной подготовкой нейрорентгенологов в области эпилептологии. На это указывают, в частности, J. Van Oetzen и соавт. (2002 г.), по данным которых около 60% больных с резистентной ФЭ получают ложноотрицательные заключения (17).
В результате обследования криптогенная ВЭ была диагностирована у 82 (60,3%) больных, симптоматическая – у 54 (39,7%) пациентов. Среди различных локализационных форм ВЭ преобладала МВЭ – у 75 (55,1%) больных, ЛВЭ констатировалась у 17 (12,5%), у 44 (32,3%) пациентов точное отнесение очага эпилепсии к мезиальной или латеральной височной коре было невозможным.
Семейный анамнез по эпилепсии был отягощен у 6 больных (4,4%), причем у 2 из них наличие эпилепсии у родственников сочеталось с ГС по данным нейровизуализации, ФС в анамнезе и «классической» клинической картиной МВЭ, что позволяет предположить у этих пациентов одну из редких форм идиопатической фокальной эпилепсии – семейную МВЭ.
В результате назначения или коррекции терапии АЭП по результатам катамнестического наблюдения ремиссия была констатирована у 31 (28,2%) пациентов, улучшение – у 36 (32,7%), отсутствие эффекта – у 43 (39,1%). Согласно авторитетному мнению ведущих мировых экспертов, препаратами первой очереди выбора для лечения височной эпилепсии являются карбамазепин и окскарбазепин. По нашему мнению, лечение ВЭ целесообразно начинать с окскарбазепина (Трилептал®), который отличается от карбамазепина достоверно лучшей переносимостью и меньшим потенциалом межлекарственных взаимодействий при сопоставимой эффективности. Титрование дозы Трилептала мы рекомендуем начинать с 600 мг с последующим увеличением на 600 мг через каждые 7 дней по приведенной ниже схеме (таблица 3).
Эффективная доза Трилептала у взрослых составляет 600-2400 мг/сут., по нашим данным, выраженный клинический эффект наблюдается при приеме 600-1200 мг/сут. у большинства пациентов.
С отсутствием эффекта от терапии коррелиловали эпилептогенные изменения мозга по данным МРТ (r = 0,28; p 0,05).
Выводы и заключение
ВЭ является самой распространенной формой ФЭ у взрослых, причем в клинической практике наиболее часто встречаются пациенты с криптогенной ВЭ, дебютировавшей на 2-м десятилетии жизни.
Классические признаки МВЭ с ГС – ФС в анамнезе, а также ГС по данным МРТ были выявлены нами лишь у 7 и 8 пациентов соответственно, что, очевидно, является следстием невозможности сбора полноценного анамнеза у взрослых пациентов, пришедших на прием без родителей, а также недостаточной информативностью использующихся в настоящее время методов нейровизуализации.
Предшествующая приступам аура была выявлена у 45,6% обследованных, причем наиболее часто пациенты описывали «восходящее эпилептическое ощущение» и другие вегетативные феномены (жар, тошноту, неприятные ощущения в теле и т. д.). У 7,4% больных аура носила сложный характер, представляя собой комбинацию вегетативных ощущений со слуховыми и зрительными галлюцинациями или ощущением déjà vu.
д.). У 7,4% больных аура носила сложный характер, представляя собой комбинацию вегетативных ощущений со слуховыми и зрительными галлюцинациями или ощущением déjà vu.
В подавляющем большинстве случаев у взрослых с ВЭ заболевание проявляется сочетанием вторично генерализованных и фокальных (парциальных) приступов, среди последних преобладают аутомоторные – у 32,3% и диалептические – у 27,9%. Точная верификация имеющихся типов приступов должна базироваться, помимо опроса пациентов, на результатах их видеофиксации (наиболее предпочтительно – при проведении видео-ЭЭГ-мониторинга).
Наблюдающееся у ряда больных с ВЭ самопроизвольное длительное прекращение приступов – нетерминальная ремиссия – должно настораживать лечащего врача в отношении возможности рецидива приступов, наиболее часто приходящегося на юношеский возраст.
Повторные регистрации рутинной ЭЭГ позволяют выявить эпилептиформную активность у пациентов с ВЭ в 3/4 случаев, при этом чем в более раннем возрасте сделана запись, тем больше вероятность выявления патологических изменений, что является следствием преобладания возбуждения над торможением в развивающемся мозге ребенка. При неинформативности рутинной ЭЭГ наиболее целесообразно направление больных на ночной видео-ЭЭГ-мониторинг, обладающий наибольшей информативностью в отношении выявления эпилептиформной активности и ее клинических коррелятов.
При неинформативности рутинной ЭЭГ наиболее целесообразно направление больных на ночной видео-ЭЭГ-мониторинг, обладающий наибольшей информативностью в отношении выявления эпилептиформной активности и ее клинических коррелятов.
Эпилептогенные структурные изменения головного мозга в нашем исследовании выявлялись менее чем у 1/2 больных и служили предиктором отсутствия эффекта от терапии АЭП. Очевидно, что по мере совершенствования методик нейровизуализации все большее число случаев ВЭ будет относиться к разряду симптоматических, однако для суждения об эпилептогенности обнаруженных изменений необходимо, помимо знания их морфологии, получение новых данных о патогенезе симптоматических ФЭ.
Медикаментозная ремиссия среди включенных в исследование пациентов была достигнута лишь в 28,2% случаев, что подтверждает мнение о том, что ВЭ не только самая распространенная форма ФЭ у взрослых, но и одна из самых труднокурабельных. Очевидно, что повысить эффективность лечения ВЭ позволит своевременное направление медикаментозно резистентных пациентов на хирургическое лечение, позволяющее, при условии правильного отбора кандидатов на оперативное вмешательство, добиться прекрасных результатов в 60-80% случаев.
Височная эпилепсия — признаки, симптомы, лечение в центре психического здоровья Лето
В центре психического здоровья «Лето» проводится лечение височной эпилепсии. При работе с данным диагнозом врачи клиники используют наиболее эффективные и безопасные методики, которые позволяют в короткий срок получить положительную динамику.
Если у вас возникают приступы височной эпилепсии или вы подозреваете наличие у себя этого непростого заболевания, запишитесь на прием по телефону 8(969)060-93-93. Мы проведем обследование и подберем эффективную терапию.
Особенности эпилепсии височных долей
Эпилепсия височной области — разновидность заболевания, из названия которого становится ясно, какая именно структурная область головного мозга поражена. При недуге случаются эпи-припадки парциального характера. Они бывают простыми или сложными.
По мере прогрессирования нарушения могут развиваться психические расстройства или проявляться вторично-генерализованные приступы. Чтобы понять, что происходит с пациентом, врач изучает жалобы и проводит комплексную диагностику. В ходе терапии в обязательном порядке используются фармакологические препараты. Без них стабилизировать состояние больного невозможно.
Чтобы понять, что происходит с пациентом, врач изучает жалобы и проводит комплексную диагностику. В ходе терапии в обязательном порядке используются фармакологические препараты. Без них стабилизировать состояние больного невозможно.
Общая информация о височной форме эпилепсии
Симптомы височного типа болезни возникают у детей и взрослых чаще остальных форм. По статистике поражение мозговой зоны висков обнаруживается примерно в 25% всех случаев эпилептических припадков.
Многие ученые пытались досконально исследовать это расстройство. Прорыв в диагностической работе удалось совершить, когда стала повсеместно распространенной магнитно-резонансная томография. Сегодня доктора знают, почему возникает это заболевание, какие у него последствия и как его правильно лечить. Все, что требуется от пациентов, — своевременно обратиться за врачебной помощью и строго следовать всем назначениям.
Причины возникновения
Существует множество факторов, вызывающих заболевание. Среди них:
Среди них:
- Наследственная предрасположенность. В этом случае принято говорить об идиопатической форме. Замечено, что если один из родителей страдает от эпилептических припадков, то риск их возникновения у детей также очень высокий.
- Нарушения, возникшие в период внутриутробного развития, или родовые травмы. Установлено, что дети чаще болеют эпилепсией, если их мать курила и употребляла алкоголь во время беременности, принимала долгое время сильнодействующие препараты. Огромную опасность для работы мозга несут и травмы, полученные в ходе родового процесса.
- Постнатальные осложнения. К этой группе относятся все причины, которые могут влиять на человека после появления на свет. Сифилис, синдром приобретенного иммунодефицита, корь, ВИЧ, кислородное голодание, поражения центральной нервной системы — все это негативные факторы. Не стоит забывать и об инсульте, нейроинфекциях типа бруцеллеза, клещевого энцефалита, полученных черепно-мозговых травмах.

Эпилептические симптомы у взрослых и детей могут появляться из-за воспаления мозга, опухолевых новообразований, локализующихся в черепе. Если причину не удается установить, врачи говорят о криптогенной этиологии.
Примерно 50% случаев височной эпилепсии наблюдаются у людей с мезиальным склерозом. Но до сих пор не установлено, склероз является причиной или следствием описываемого заболевания.
Классификация
Сегодня болезнь по месту точного расположения пораженного очага классифицируют на классы:
- амигдалярный;
- гиппокампальный;
- латеральный;
- оперкулярный.
Иногда можно встретить информацию о двухсторонней форме аномального происхождения. Это значит, что разрушающие реакции захватили сразу две доли.
Признаки нарушения
Первые симптомы болезни обычно проявляются в возрасте от полугода до шести лет. Потом на протяжении около двух-пяти лет патология может никак себя не проявлять. За периодом затишья следует этап явных афебрильных приступов. Они могут быть:
Они могут быть:
- Простыми. Сознание сохраняется. При моторной симптоматике человек начинает поворачивать голову и глаза в сторону эпилептического очага. Наблюдая за протеканием этого симптома, врач может понять, где именно находится область поражения. Сенсорные аномалии затрагивают вкусовые и обонятельные ощущения, способствуют проявлению зрительных и слуховых галлюцинаций, головокружений. При простых приступах нередко возникают вестибулярные атаксии. Они сочетаются с иллюзией изменения окружающего мира. Иногда возникают кардиальные, респираторные и эпигастральные соматосенсорные пароксизмы. Столкнувшись с ними, больной жалуется на распирание/сдавливание в области груди, комок в горле, удушье, затрудненное дыхание, необъяснимый страх. Возможны явления дереализации и деперсонализации. В первом случае человек воспринимает знакомые вещи, как «никогда не виденные», во втором — отождествляет себя с каким-нибудь вымышленным героем и начинает вести себя очень странно.

- Сложными парциальными. Сознание отключается, реакции на внешние раздражители временно блокируются. Может останавливаться двигательная активность. Тогда пациент замирает, а потом медленно падает (без судорог). Накануне приступа некоторые больные причмокивают, совершают необычные сосательные и глотательные движения. Они также могут хмуриться, неестественно смеяться, топтаться на месте, хлопать в ладоши, шипеть, всхлипывать, повторять много раз нечеткие звуки.
- Вторичными генерализованными. Диагностируются, если височная эпилепсия быстро прогрессирует. Для них характерны потеря сознания, клонико-тонические судороги во всех группах мышц.
Практически у всех больных приступы имеют смешанный характер. Если медлить с лечением, человек столкнется с интеллектуально-мнестическими аномалиями и эмоционально-личностным расстройством. Тогда исправить ситуацию будет гораздо сложнее.
Часто эпилепсия височной зоны приводит к нейроэндокринным сбоям. Так, у женщин могут быть нарушения менструального цикла, снижение фертильности, у мужчин — импотенция, проблемы с эякуляцией. В редких случаях диагноз обуславливает проявление симптомов остеопороза, гипотиреоза.
Так, у женщин могут быть нарушения менструального цикла, снижение фертильности, у мужчин — импотенция, проблемы с эякуляцией. В редких случаях диагноз обуславливает проявление симптомов остеопороза, гипотиреоза.
Диагностика
Распознать заболевание в самом начале его развития врачам практически никогда не удается. Это связано с тем, что люди привыкли списывать возникающие необычные ощущения на переутомление, стресс. К доктору они идут лишь тогда, когда эпилептические симптомы мешают нормальной жизни.
Больному назначают пройти:
- электроэнцефалограмму;
- магнитно-резонансное сканирование;
- позитронно-эмиссионную томографию головного мозга;
- полисомнографическое тестирование.
На основе полученных диагностических данных доктор принимает решение о дальнейшем лечении.
Как лечат височную эпилепсию
Основная задача терапии — снижение частоты приступов и достижение устойчивой длительной ремиссии. Для этого пациенту выписывают противоэпилептические лекарства, нормотимики, нейрометаболические стимуляторы, производные гидантоина.
Для этого пациенту выписывают противоэпилептические лекарства, нормотимики, нейрометаболические стимуляторы, производные гидантоина.
Если ситуация запущена и фармакологическая терапия не позволяет улучшить состояние пациента, назначается плановая операция. Ее проводят специалисты в области нейрохирургии.
Доктора клиники «Лето» борются с височной эпилепсией консервативными способами. Подбирая современные препараты и комбинируя их с физиопроцедурами, они добиваются длительной ремиссии. Обычно после лечения в нашем центре прогноз при височной эпилепсии оказывается благоприятным, необходимость в операции отпадает.
Если вы хотите записаться на прием к врачам клиники «Лето», звоните по номеру 8(969)060-93-93. Мы будем рады вам помочь. Подарите себе шанс вернуться к нормальной жизни.
Височная эпилепсия: причины, симптомы и лечение
Что такое височная эпилепсия?
Эпилепсия — это заболевание головного мозга, вызывающее изменения активности клеток головного мозга, которые приводят к судорогам, периодам необычного поведения или чувств, а в некоторых случаях — к потере сознания. Височная эпилепсия является одним из 20 различных видов эпилепсии.
Височная эпилепсия является одним из 20 различных видов эпилепсии.
Существует два типа височной эпилепсии. Каждый определяется частью височной доли, в которой он берет начало. Один начинается в медиальной (внутренней) области височной доли, а другой начинается в неокортикальной (боковой) области височной доли. Височные доли мозга обрабатывают эмоции, а также помогают в обработке и хранении кратковременных воспоминаний.
Эпилептические припадки височных долей дополнительно классифицируются. Если есть потеря сознания, они называются сложными парциальными припадками. Если вы остаетесь в сознании, они называются простыми парциальными припадками. В большинстве случаев люди остаются в сознании во время височных припадков, что делает их простыми парциальными припадками.
Приступы с фокальным началом (парциальные припадки) »
Из всех типов эпилепсии наиболее часто встречается височная эпилепсия. Она затрагивает около 60 процентов всех людей с эпилепсией и может возникнуть в любом возрасте. Есть много потенциальных причин, и часто точная причина неизвестна.
Есть много потенциальных причин, и часто точная причина неизвестна.
Эксперты говорят, что некоторые возможные причины приступов височной доли включают:
- тяжелую черепно-мозговую травму
- инфекции или инфекции в анамнезе, такие как менингит или энцефалит
- рубцевание (глиоз) в гиппокамповой части височной доли
- кровеносный сосуд деформации головного мозга
- инсульт
- опухоли головного мозга
- генетика
- нарушение электрической активности головного мозга
0003
- дежавю
- крайнее счастье
- ощущение подъема в животе
- тревога
Эти ранние признаки называются аурами или предупреждениями, и они могут длиться от нескольких секунд до нескольких минут, прежде чем произойдет припадок. Другие возможные ауры включают галлюцинации звуков, голосов, людей, запахов и вкусов. Не все люди, которые испытывают приступы височных долей, испытывают ауру. Иногда люди не помнят, что испытывали ауру.
После начала припадка вы можете остаться в сознании, но ваше тело начнет дергаться и демонстрировать бессознательные действия. Вы будете совершать повторяющиеся неконтролируемые движения, такие как причмокивание губами, глотание, жевание, взгляд или потирание рук. Приступы височных долей выглядят по-разному у разных людей. Они могут быть длинными или короткими, и они могут быть интенсивными или слабыми до такой степени, что вы не замечаете, как это происходит.
После приступа височной доли вы можете испытать:
- проблемы с речью
- спутанность сознания
- незнание того, что произошел припадок
- сильная усталость
В редких случаях у людей, перенесших височный припадок, развивается генерализованный тонико-клонический (большой эпилептический) припадок, который вызывает судороги и потерю сознания сознания.
Наиболее частым фактором риска развития височной эпилепсии является припадок, особенно необычно продолжительный, с лихорадкой в какой-то момент жизни. Другие распространенные факторы риска височной эпилепсии включают:
Другие распространенные факторы риска височной эпилепсии включают:
- черепно-мозговая травма с потерей сознания
- ранние детские травмы
- родовые травмы
- дефекты головного мозга
- инфекции
- опухоли головного мозга
Эксперты говорят, что у женщин гормональные изменения, влияющие на их менструальные циклы и овуляцию, могут привести к большему количеству приступов.
Врач может диагностировать припадки височных долей на основании подробного описания того, как происходили припадки. Часто предлагается, чтобы сторонний свидетель описал припадки, так как они могут лучше вспомнить, что произошло.
Стандартной рентгенологической процедурой, используемой для диагностики височной эпилепсии, является магнитно-резонансная томография (МРТ), которая проводится на головном мозге. Врачи ищут характерные аномалии головного мозга, связанные с височной эпилепсией.
Врачи также проведут электроэнцефалограмму (ЭЭГ) — тест, используемый для измерения электрической активности мозга. Острые волны, наблюдаемые на ЭЭГ в правильном месте, обычно указывают на височную эпилепсию. Врачи иногда регистрируют припадки на видеомониторе ЭЭГ, обычно при определении того, поможет ли хирургическое вмешательство в лечении локализованных припадков.
Острые волны, наблюдаемые на ЭЭГ в правильном месте, обычно указывают на височную эпилепсию. Врачи иногда регистрируют припадки на видеомониторе ЭЭГ, обычно при определении того, поможет ли хирургическое вмешательство в лечении локализованных припадков.
Большинство людей с височной эпилепсией хорошо реагируют на противоэпилептические препараты. Однако эти препараты имеют различные побочные эффекты, включая усталость, увеличение веса и головокружение. Они также могут мешать другим лекарствам, таким как оральные контрацептивы.
По крайней мере, треть людей с височной эпилепсией не реагируют только на лекарства и нуждаются в других медицинских вмешательствах для лечения своего расстройства. Хирургия является еще одним распространенным методом лечения людей с височной эпилепсией. Он используется для устранения или уменьшения количества приступов, которые испытывает человек. Однако все операции сопряжены с риском, и неудачная операция может привести к неврологическим проблемам.
Другие виды медицинских вмешательств, используемых для лечения эпилепсии височной доли, включают:
- Стимуляция блуждающего нерва: Стимулирующее устройство хирургическим путем имплантируется в грудную клетку под ключицу с проводами от стимулятора, соединяющимися с блуждающим нервом на шее. помогают снизить частоту и интенсивность приступов.
- Реагирующая нейростимуляция: Стимулирующее устройство имплантируется на поверхность мозга или в ткань мозга и прикрепляется к генератору с батарейным питанием, который крепится к черепу рядом с мозгом. Устройство обнаруживает припадки и посылает электрическую стимуляцию в область, где происходит припадок, пытаясь остановить его.
- Глубокая стимуляция мозга: Это экспериментальный метод лечения, при котором электроды имплантируются в часть мозга, называемую таламус. Эти электроды излучают электрические сигналы, которые останавливают приступы.
Натуральные методы лечения эпилепсии: работают ли они? »
Изменение образа жизни также может помочь снизить риск возникновения припадка или получения травмы во время него. Некоторые виды деятельности могут быть опасными, если у вас височная эпилепсия или иная предрасположенность к судорогам. К ним относятся:
Некоторые виды деятельности могут быть опасными, если у вас височная эпилепсия или иная предрасположенность к судорогам. К ним относятся:
- Плавание: Если вы решите поплавать, не плавайте в одиночку и всегда надевайте спасательный жилет.
- Купание: Принимайте душ вместо того, чтобы сидеть в ванне из-за риска утонуть в ванне.
- Работа высоко над землей: Работа на лестнице, крыше или другом возвышенном месте может быть опасной, так как вы можете упасть и получить травму.
- Вождение автомобиля или работа с механизмами: В штатах действуют различные лицензионные ограничения для людей с припадками в анамнезе.
Вы можете подумать о том, чтобы носить браслет с медицинским предупреждением, к которому персонал скорой помощи или люди рядом с вами могут обратиться в случае приступа. В нем должно быть указано ваше состояние, к кому следует обратиться в случае чрезвычайной ситуации, какие лекарства вы принимаете и какие у вас аллергии на лекарства.
Браслеты и устройства для людей с эпилепсией »
Хотя височную эпилепсию можно успешно лечить медикаментозно или хирургическим путем, она всегда представляет опасность для тех, кто с ней живет, и, возможно, для окружающих, особенно при работе тяжелой техники или двигателя транспортные средства. Кроме того, люди с эпилепсией, устойчивые к медикаментозному лечению, чаще испытывают проблемы с памятью и настроением. Эти проблемы могут привести к снижению качества жизни и увеличению риска смерти. При правильном лечении с помощью лекарств и адаптации образа жизни люди с судорогами могут жить полноценной жизнью.
Долгосрочный прогноз эпилепсии »
Диагностика и лечение височной эпилепсии — NYC
Записаться на прием
Наша команда специалистов по доступу поможет вам записаться на прием к нужным вам специалистам.
Головной мозг делится на отделы, называемые долями — лобная, височная, затылочная и теменная.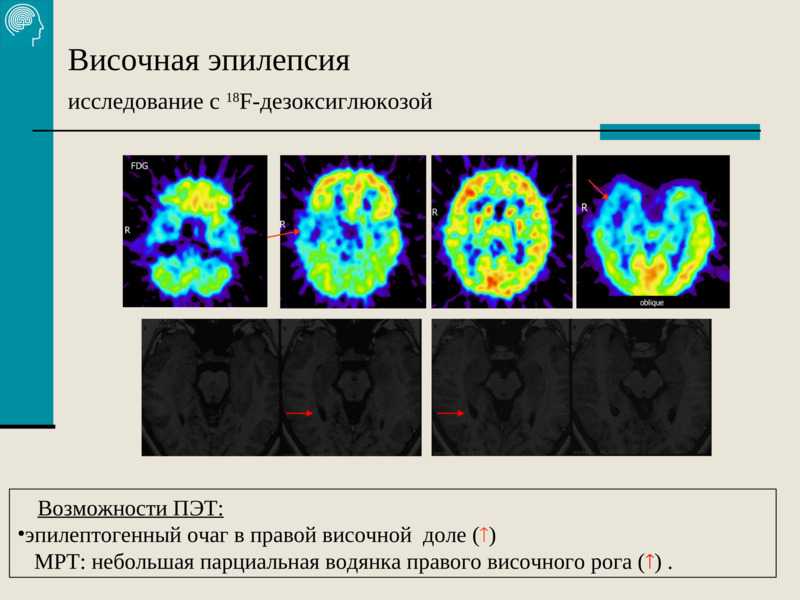 Когда точка инициации повторяющихся припадков может быть прослежена до височной доли, это известно как височная эпилепсия. Эпилепсия височной доли может быть вызвана повреждением головного мозга, например травмой или инфекцией. Есть много других причин, таких как опухоли головного мозга, сосудистые пороки развития и аномалии развития.
Когда точка инициации повторяющихся припадков может быть прослежена до височной доли, это известно как височная эпилепсия. Эпилепсия височной доли может быть вызвана повреждением головного мозга, например травмой или инфекцией. Есть много других причин, таких как опухоли головного мозга, сосудистые пороки развития и аномалии развития.
Симптомы
Парциальные (фокальные) припадки могут возникать у пациентов любого возраста, с аурой или без нее (неврологическое предупреждение, такое как чувство страха, неприятный запах или изменение восприятия), и могут иметь различные симптомы включая ритмичные мышечные сокращения, ненормальные движения и ненормальные ощущения. Иногда эти локальные припадки могут прогрессировать до генерализованных припадков, поражающих весь мозг.
Мезиальный височный склероз обычно приводит к парциальной (фокальной) эпилепсии. Это судорожное расстройство может вызывать различные симптомы, такие как странные ощущения, изменения в поведении или эмоциях, мышечные спазмы или судороги. Приступы обычно локализуются в головном мозге, но они могут распространяться и становиться генерализованными припадками, которые охватывают весь мозг и могут вызвать внезапную потерю сознания или сознания.
Приступы обычно локализуются в головном мозге, но они могут распространяться и становиться генерализованными припадками, которые охватывают весь мозг и могут вызвать внезапную потерю сознания или сознания.
Диагностика
Методы диагностики, такие как электроэнцефалограммы (ЭЭГ), видео-ЭЭГ-телеметрия (вЭЭГ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ), позитронно-эмиссионная томография (ПЭТ) и однофотонная эмиссионная компьютерная томография (ОФЭКТ) ) используются для оценки и визуализации аномалий и структурных проблем, связанных с эпилепсией, которые могут быть мишенями для хирургического вмешательства. Функциональное тестирование, включая нейропсихологическое тестирование, функциональную магнитно-резонансную томографию (фМРТ) и тестирование WADA, можно использовать до операции для определения жизненно важных областей мозга и ограничения рисков, связанных с удалением эпилептической зоны.
Лечение
Хотя некоторые пациенты могут контролировать приступы с помощью противоэпилептических препаратов, височная эпилепсия — это состояние, которое часто поддается хирургическому вмешательству. Поскольку припадки локализованы и имеют идентифицируемый источник в головном мозге, удаление всей височной доли или ее части, называемое височной лобэктомией, часто может полностью остановить припадки.
Поскольку припадки локализованы и имеют идентифицируемый источник в головном мозге, удаление всей височной доли или ее части, называемое височной лобэктомией, часто может полностью остановить припадки.
Височная лобэктомия является наиболее распространенной операцией при эпилепсии и связана с высокими показателями успеха и низким уровнем осложнений. В одном недавнем исследовании был зарегистрирован показатель успеха (определяемый количеством пациентов, у которых не было приступов в течение одного года) около 60 процентов по сравнению с 8 процентами среди пациентов, получавших только лекарства. Клинический опыт и тщательный отбор пациентов могут еще больше увеличить это число. В других исследованиях сообщалось о более высоких показателях успеха у тщательно отобранных пациентов с приступами височной доли.
Некоторые врачи до сих пор считают височную лобэктомию экстремальной процедурой, ссылаясь на риск побочных эффектов, включая потерю памяти, нарушения зрения и эмоциональные изменения, связанные с удалением ткани головного мозга.
