Злокачественный нейролептический синдром при терапии атипичными нейролептиками (обзор литературных данных) — Психиатрия и психофармакотерапия им. П.Б. Ганнушкина №02 2017
Подписаться на новые номера
Злокачественный нейролептический синдром при терапии атипичными нейролептиками (обзор литературных данных) №02 2017
Автор:Ю.Б.Барыльник, Н.В.Филиппова, А.А.Антонова, М.А.Гусева, М.С.Магомедова
ФГБОУ ВО «Саратовский государственный медицинский университет им. В.И.Разумовского» Минздрава России. 410012, Россия, Саратов, ул. Б.Казачья, д. 112
Номера страниц в выпуске:24-26
Злокачественный нейролептический синдром является чрезвычайно редким, но опасным осложнением нейролептической терапии. Тяжелая клиническая симптоматика и высокая летальность делают необходимым более тщательное изучение патогенетических механизмов и клинических вариантов развития данного расстройства. Особого внимание заслуживает изучение злокачественного нейролептического синдрома в фокусе терапии атипичными антипсихотиками в связи с традиционным мнением об их относительной безопасности в отношении развития экстрапирамидной симптоматики, что и стало темой данного литературного обзора.
Особого внимание заслуживает изучение злокачественного нейролептического синдрома в фокусе терапии атипичными антипсихотиками в связи с традиционным мнением об их относительной безопасности в отношении развития экстрапирамидной симптоматики, что и стало темой данного литературного обзора.
Для цитирования: Барыльник Ю.Б., Филиппова Н.В., Антонова А.А. и др. Злокачественный нейролептический синдром при терапии атипичными нейролептиками (обзор литературных данных). Психиатрия и психофармакотерапия. 2017; 19 (2): 24–26.
Злокачественный нейролептический синдром является чрезвычайно редким, но опасным осложнением нейролептической терапии. Тяжелая клиническая симптоматика и высокая летальность делают необходимым более тщательное изучение патогенетических механизмов и клинических вариантов развития данного расстройства. Особого внимание заслуживает изучение злокачественного нейролептического синдрома в фокусе терапии атипичными антипсихотиками в связи с традиционным мнением об их относительной безопасности в отношении развития экстрапирамидной симптоматики, что и стало темой данного литературного обзора.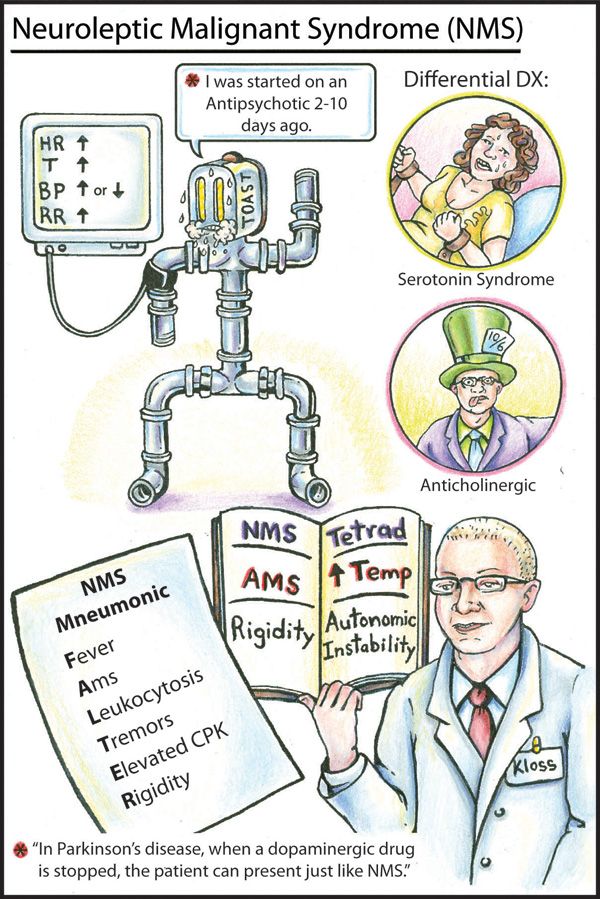
Ключевые слова: злокачественный нейролептический синдром, атипичные нейролептики.
Для цитирования: Барыльник Ю.Б., Филиппова Н.В., Антонова А.А. и др. Злокачественный нейролептический синдром при терапии атипичными нейролептиками (обзор литературных данных). Психиатрия и психофармакотерапия. 2017; 19 (2): 24–26.
Neuroleptic malignant syndrome during therapy with atypical antipsychotics (literature review)
Yu.B.Barylnik, N.V.Filippova, A.A.Antonova, M.A.Guseva, M.S.Magomedova
Saratov State Medical University named after V.I.Razumovsky of the Ministry of Health of the Russian Federation. 410012, Russian Federation, Saratov, ul. B.Kazach’ia, d. 112
[email protected]
Neuroleptic malignant syndrome is an extremely rare but dangerous complication of neuroleptic therapy. Severe clinical symptoms and high mortality rate necessitates a careful study of pathogenetic mechanisms and clinical options for the development of this disorder.
Key words: neuroleptic malignant syndrome, atypical antipsychotics.
For citation: Barylnik Yu.B., Filippova N.V., Antonova A.A. et al. Neuroleptic malignant syndrome during therapy with atypical antipsychotics (literature review). Psychiatry and Psychopharmacotherapy. 2017; 19 (2): 24–26.
Актуальность проблемы
Нейролептики являются одними из наиболее часто назначаемых препаратов в психиатрической практике. Тем не менее их применение нередко сопряжено с теми или иными побочными эффектами, в частности связанными с блокадой дофаминергических рецепторов. Одним из таких побочных эффектов, редким, но витально опасным, является злокачественный нейролептический синдром (ЗНС).
Впервые ЗНС был описан J.Delay и соавт. в 1960 г. у пациентов, получавших галоперидол, однако сообщения о сходной клинической симптоматике встречались примерно с 1965 г., вскоре после введения нейролептиков в клиническую практику [1].
В традиционном понимании ЗНС представлен тетрадой симптомов: изменениями психического состояния, мышечной ригидностью, гипертермией и вегетативными нарушениями. Мышечная ригидность – во всех ее проявлениях – один из наиболее важных клинических симптомов, который вкупе с другими возможными экстрапирамидными нарушениями встречается у подавляющего большинства пациентов и обычно является наиболее ранним симптомом заболевания.



Патогенез ЗНС
Патогенетическое обоснование ЗНС может быть описано как каскадная дисрегуляция в нейрохимической и нейроэндокринной сферах, пусковым элементом которой является блокада дофаминергических рецепторов 2-го типа, особенно в нигростриарной области.
Как правило, ЗНС описывается как лекарственная идиосинкразия, что подразумевает непредсказуемость его наступления у пациента. Тем не менее может существовать индивидуальная уязвимость к развитию ЗНС, связанная с изменениями генов рецепторов нейромедиаторов [8].
Ряд авторов ставят под сомнение главную роль D2-рецепторов в патогенезе ЗНС, особенно в связи с тем, что это осложнение проявляется и при использовании таких атипичных антипсихотиков, как клозапин, арипипразол и амисульпирид. Клозапин и амисульпирид обладают слабым сродством к D2-рецепторам, а арипипразол даже действует как их частичный агонист [9].

Серотонинергические рецепторы, в частности, привлекают все большее внимание в последние годы в качестве возможных виновников ЗНС. Отчасти эта теория базируется на сходстве злокачественного нейролептического и серотонинового синдромов на клиническом уровне. Предполагается, что серотонинергические рецепторы отвечают за патогенез по крайней мере некоторых симптомов ЗНС. Некоторые атипичные нейролептики (арипипразол, кветиапин, клозапин) являются частичными агонистами 5-HT1A-серотониновых рецепторов, что способствует их стимуляции как таковой, обеспечивая развитие части клинической симптоматики, сходной с серотониновым синдромом. В то же время взаимодействие дофаминергической и серотонинергической системы приводит к нарушению гомеостаза как с типичными признаками ЗНС, так и с характеристиками нарушения серотонинового обмена [10, 11].
 Сообщается также и о повышенном риске ЗНС у пациентов, получающих одновременно антипсихотики II поколения и антидепрессанты – ингибиторы обратного захвата серотонина. Избыток центрального серотонина, дополнительно ингибируя высвобождение дофамина, может способствовать увеличению риска развития ЗНС [13, 14].
Сообщается также и о повышенном риске ЗНС у пациентов, получающих одновременно антипсихотики II поколения и антидепрессанты – ингибиторы обратного захвата серотонина. Избыток центрального серотонина, дополнительно ингибируя высвобождение дофамина, может способствовать увеличению риска развития ЗНС [13, 14].Это обусловливает необходимость клинической настороженности в отношении комбинации атипичных препаратов и ингибиторов обратного захвата серотонина, в особенности если у пациента ранее имелась экстрапирамидная симптоматика при приеме нейролептиков.
Рассмотрим особенности проявлений ЗНС при назначении разных атипичных нейролептиков.
Оланзапин. Развитие ЗНС при приеме этого препарата в подавляющем большинстве случаев не отличается от классической клинической картины данного расстройства, хотя у ≈10% пациентов экстрапирамидная симптоматика и гипертермия присутствовали в стертой форме. Соматовегетативная дисфункция встречалась при оланзапининдуцированном ЗНС несколько чаще, чем при приеме других атипичных препаратов, хотя клиническая картина развивалась достаточно медленно. Так, от начала первых признаков ЗНС до развернутых проявлений в виде экстрапирамидной симптоматики и верификации диагноза проходило в среднем до пяти дней [15, 16]. Среди наиболее тяжелых последствий оланзапининдуцированного ЗНС отмечались серьезные неврологические нарушения, такие как гемиплегия, атаксия и судороги [17–19].
Так, от начала первых признаков ЗНС до развернутых проявлений в виде экстрапирамидной симптоматики и верификации диагноза проходило в среднем до пяти дней [15, 16]. Среди наиболее тяжелых последствий оланзапининдуцированного ЗНС отмечались серьезные неврологические нарушения, такие как гемиплегия, атаксия и судороги [17–19].
В целом ЗНС, вызванный приемом оланзапина, встречался достаточно редко. Однако у пациентов, принимающих его в комбинации с антидепрессантами или стабилизаторами настроения, он развивался несколько чаще, и клиническая картина его характеризовалась тяжелым течением и высокой летальностью [15].
Кветиапин. Чаще всего проявления ЗНС, вызванного приемом данного препарата, регистрировались у пожилых пациентов. Клинические проявления кветиапининдуцированного ЗНС характеризуются выраженной экстрапирамидной симптоматикой и вегетативными симптомами, такими как тахикардия, тахипноэ и лабильность артериального давления [16]. Последние симптомы могут быть обусловлены тем, что кветиапин ингибирует обратный захват норадреналина и является мощным антагонистом
a-адренергических и гистаминовых рецепторов, а также серотонинергической активностью препарата [9]. Симптоматика ЗНС при приеме кветиапина развивалась достаточно равномерно – в среднем проходил один день от начала первых признаков до верификации диагноза [16].
Симптоматика ЗНС при приеме кветиапина развивалась достаточно равномерно – в среднем проходил один день от начала первых признаков до верификации диагноза [16].
Рисперидон. Рисперидониндуцированный ЗНС, напротив, чаще наблюдается у молодых пациентов, ранее не получавших нейролептики. Клинический профиль при данном варианте характеризуется выраженными экстрапирамидными нарушениями, значительной гипертермией и тяжелыми формами рабдомиолиза. Треть пациентов с рисперидониндуцированным ЗНС демонстрировали желудочно-кишечные осложнения, такие как рвота или диарея; в 17% была описана дисфагия [16]. Ранее этот симптом был описан как дозозависимый обратимый побочный эффект рисперидона [20].
Несмотря на более тяжелую симптоматику, рисперидон-индуцированный ЗНС хорошо отзывался на терапию высокими дозами противопаркинсонических препаратов, в значительной части случаев приводя к полному выздоровлению.
Арипипразол. Клинические проявления арипипразол-индуцированного ЗНС характеризуются тяжелой мышечной ригидностью и значительными нарушениями сознания, а также высокой частотой встречаемости тошноты и рвоты. Однако тахикардия, профузное потоотделение и тахипноэ регистрировались реже, нежели при приеме других препаратов II поколения. Несмотря на достаточную выраженность мышечной ригидности и другие экстрапирамидные симптомы, рабдомиолиз ассоциировался с более низкими концентрациями креатинфосфокиназы в крови. Все основные симптомы проявлялись достаточно быстро, иногда позволяя верифицировать диагноз в первый день [16]. Тяжесть и длительность ЗНС были ниже, чем при приеме других атипичных препаратов, что может быть связано с тем, что помимо D2-рецепторов арипипразол обладает сродством к D3- и D4-рецепторам.
Однако тахикардия, профузное потоотделение и тахипноэ регистрировались реже, нежели при приеме других препаратов II поколения. Несмотря на достаточную выраженность мышечной ригидности и другие экстрапирамидные симптомы, рабдомиолиз ассоциировался с более низкими концентрациями креатинфосфокиназы в крови. Все основные симптомы проявлялись достаточно быстро, иногда позволяя верифицировать диагноз в первый день [16]. Тяжесть и длительность ЗНС были ниже, чем при приеме других атипичных препаратов, что может быть связано с тем, что помимо D2-рецепторов арипипразол обладает сродством к D3- и D4-рецепторам.
Клозапин. Развитие клозапининдуцированного ЗНС характеризовалось быстрым наращиванием дозы нейролептика, а также случаями ЗНС в анамнезе, связанными с приемом других антипсихотических препаратов [21]. Достаточно быстро развивались серьезные вегетативные симптомы, тахикардия, тахипноэ и лабильность артериального давления, что может быть связано с высоким сродством клозапина к адренергическим рецепторам [22]. Повышение уровня креатинфосфокиназы и экстрапирамидная симптоматика появлялись с задержкой, и экстрапирамидные нарушения в целом были более редкими, что согласуется с более низкой аффинностью клозапина для D2-рецепторов [16]. Отмечалось, что экстрапирамидные симптомы появлялись сначала в виде тремора, только через несколько дней перерастая в мышечную ригидность, из-за чего состояние таких пациентов недооценивалось, что приводило к значительным показателям смертности [23].
Повышение уровня креатинфосфокиназы и экстрапирамидная симптоматика появлялись с задержкой, и экстрапирамидные нарушения в целом были более редкими, что согласуется с более низкой аффинностью клозапина для D2-рецепторов [16]. Отмечалось, что экстрапирамидные симптомы появлялись сначала в виде тремора, только через несколько дней перерастая в мышечную ригидность, из-за чего состояние таких пациентов недооценивалось, что приводило к значительным показателям смертности [23].
Амисульпирид. Несмотря на то что препарат давно применяется в психиатрической практике, описано не так много случаев развития ЗНС при его приеме. Чаще всего это пациенты пожилого возраста, у которых ЗНС развился после повышения дозы препарата. Клиническая картина характеризовалась тяжелым изменением психического состояния, мышечной ригидностью и высоким уровнем креатинфосфокиназы крови [16]. В то же время вегетативные симптомы развивались значительно реже, возможно, из-за низкого сродства препарата к мускариновым, a-адренергическим, серотонинергическим и гистаминовым рецепторам [24].
Палиперидон. Препарат является основным активным метаболитом рисперидона и имеет сходное фармакодинамическое действие. Он оказывает антагонистическое действие, связываясь D2- и 5-HT2A-рецепторами [25]. Описано всего четыре случая развития ЗНС на фоне приема стандартных терапевтических доз палиперидона. Палиперидониндуцированный ЗНС характеризовался типичной клинической картиной, почти во всех случаях сопровождаясь изменениями психического статуса, мышечной ригидностью, гипертермией и профузным потоотделением [16].
Заключение
Разнообразные фармакодинамические профили антипсихотических препаратов II поколения демонстрируют некоторую неоднородность клинической симптоматики ЗНС, однако вряд ли приходится говорить о наличии его «атипичной» формы. Развитие перекрестных реакций при использовании антидепрессантов и различные клинико-диагностические варианты актуализируют необходимость изучения патогенетических основ ЗНС в целях более грамотной медицинской помощи пациентам с данным осложнением.
Сведения об авторах
Барыльник Юлия Борисовна – д-р мед. наук, зав. каф. психиатрии, наркологии, психотерапии и клин. психологии ФГБОУ ВО «СГМУ им. В.И.Разумовского»
Филиппова Наталья Валерьевна – канд. мед. наук, ассистент каф. психиатрии, наркологии, психотерапии и клин. психологии ФГБОУ ВО «СГМУ им. В.И.Разумовского». E-mail: [email protected]
Антонова Анастасия Александровна – канд. мед. наук, ассистент каф. психиатрии, наркологии, психотерапии и клин. психологии ФГБОУ ВО «СГМУ им. В.И.Разумовского»
Гусева Мадина Ахмедовна – клин. ординатор каф. психиатрии, наркологии, психотерапии и клин. психологии ФГБОУ ВО «СГМУ
им. В.И.Разумовского»
Магомедова Марина Сулеймановна – врач-интерн каф. психиатрии, наркологии, психотерапии и клин. психологии ФГБОУ ВО «СГМУ им. В.И.Разумовского»
Список исп. литературыСкрыть список
1.
Delay J, Deniker P. Drug-induced extrapyramidal syndromes. Handbook Clinl Neurol 1968; 6: 248–66.
2. Berman BD. Neuroleptic Malignant Syndrome. A Review for Neurohospitalists. Neurohospitalist 2011; 1 (1): 41–7.
3. Волков В.П. Злокачественный нейролептический синдром (обзор современной иностранной литературы). Психиатрия и психофармакотерапия. 2010; 6: 28–34. / Volkov V.P. Zlokachestvennyi neirolepticheskii sindrom (obzor sovremennoi inostrannoi literatury). Psychiatry and Psy-chopharmacotherapy. 2010; 6: 28–34. [in Russian]
4. Modi S, Dharaiya D, Schultz L, Varelas P. Neuroleptic malignant syndrome: Complications, outcomes, and mortality. Neurocritical Care 2016; 24 (1): 97–103.
5. Малин Д.И., Козырев В.Н., Недува А.А., Равилов Р.С. Злокачественный нейролептический синдром: критерии диагностики и принципы терапии. Соц. и клин. психиатрия. 1997; 7 (1): 76–81. / Malin D.I., Kozyrev V.N., Neduva A.A., Ravilov R.S. Zlokachestvennyi neirolepticheskii sindrom: kriterii diagnostiki i printsipy terapii.Sots. i klin. psikhiatriia. 1997; 7 (1): 76–81. [in Russian]
6. Цыганков Б.Д. Клинико-патогенетические закономерности развития фебрильных приступов шизофрении и система их терапии. М.: Медицина, 1997; с. 56–82. / Tsygankov B.D. Kliniko-patogeneticheskie zakonomernosti razvitiia febril’nykh pristupov shizofrenii i sistema ikh terapii. M.: Meditsina, 1997; s. 56–82. [in Russian]
7. Цыганков Б.Д., Агасарян Э.Т. Анализ эффективности и безопасности современных и классических антипсихотических препаратов. Журн. неврологии и психиатрии им. С.С.Корсакова. 2010; 110 (9): 64–70. / Tsygankov B.D., Agasarian E.T. Analiz effektivnosti i bezopasnosti sovremennykh i klassicheskikh antipsikhoticheskikh preparatov. Zhurn. nevrologii i psikhiatrii im. S.S.Korsakova. 2010; 110 (9): 64–70. [in Russian]
8. Ochi S, Kawasoe K, Abe M et al. A case study: neuroleptic malignant syndrome with risperidone and CYP2D6 gene variation. General Hospital Psychiatry 2011; 33 (6): 640.
9.Horacek J, Bubenikova-Valesova V, Kopecek M et al. Mechanism of action of atypical antipsychotic drugs and the neurobiology of schizophrenia. CNS Drugs 2006; 20 (5): 389–409.
10. Odagaki Y. Atypical neuroleptic malignant syndrome or serotonin toxicity associated with atypical antipsychotics? Cur Drug Safety 2009; 4 (1): 84–93.
11. Perry PJ, Wilborn CA. Serotonin syndrome vs neuroleptic malignant syndrome: a contrast of causes, diagnoses, and management. Ann Clin Psychiatry 2012; 24 (2): 155–62.
12. Monte AA, Waksman JC. Chronic olanzapine, serotonin receptors, and subsequent serotonin toxicity. J Clin Psychopharmacology 2010; 30 (5): 628–9.
13. Stevens DL. Association between selective serotonin-reuptake inhibitors, second-generation antipsychotics, and neuroleptic malignant syndrome. Ann Pharmacotherapy 2008; 42 (9): 1290–7.
14. Uguz F, Sonmez EÖ. Neuroleptic malignant syndrome following combination of sertraline and paroxetine: a case report.General Hospital Psychiatry 2013; 35 (3): 327.
15. Biswas PN, Wilton LV, Pearce GL et al. The pharmacovigilance of olanzapine: results of a post-marketing surveillance study on 8858 patients in England.
J Psychopharmacology 2001; 15 (4): 265–71.
16. Murri MB, Bugliani M, Calcagno P et al. Second-generation antipsychotics and neuroleptic malignant syndrome: systematic review and case report analysis. Drugs R&D 2015; 15 (1): 45–62.
17. Johnson V, Bruxner G. Neuroleptic malignant syndrome associated with olanzapine. Australian New Zealand J Psychiatry 1998; 32 (6): 884–6.
18. Stanfield SC, Privette T. Neuroleptic malignant syndrome associated with olanzapine therapy: a case report. J Emergency Med 2000; 19 (4): 355–7.
19. Verma R, Junewar V, Rathaur BPS. An atypical case of neuroleptic malignant syndrome precipitated by valproate. BMJ Case Reports 2014; 2014: bcr2013202578.
20. Sico JJ, Patwa H. Risperidone-induced bulbar palsy-like syndrome.Dysphagia 2011; 26 (3): 340–3.
21. Gambassi G, Capurso S, Tarsitani P et al. Fatal neuroleptic malignant syndrome in a previously long-term user of clozapine following its reintroduction in combination with paroxetine. Aging Clin Experimental Res 2006; 18 (3): 266–70.
22. Jann MW, Grimsley SR, Gray EC, Chang WH. Pharmacokinetics and pharmacodynamics of clozapine. Clin Pharmacokinetics 1993; 24 (2): 161–76.
23. Trollor JN, Chen X, Chitty K, Sachdev PS. Comparison of neuroleptic malignant syndrome induced by first-and second-generation antipsychotics. Brit J Psychiatry 2012; 201 (1): 52–6.
24. Perrault GH, Depoortere R, Morel E et al. Psychopharmacological profile of amisulpride: an antipsychotic drug with presynaptic D2/D3 dopamine receptor antagonist activity and limbic selectivity. J Pharmacol Experimental Ther 1997; 280 (1): 73–82.
25. Ястребов Д.В. Антипсихотическая терапия с использованием современных инъекционных препаратов длительного выведения.Клинико-фармакологические рекомендации по применению препарата Ксеплион. Рус. мед. журн. 2013; 30: 1610–6. / Iastrebov D.V. Antipsikhoticheskaia terapiia s ispol’zovaniem sovremennykh in»ektsionnykh preparatov dlitel’nogo vyvedeniia. Kliniko-farmakologicheskie rekomendatsii po primeneniiu preparata Kseplion. Rus. med. zhurn. 2013; 30: 1610–6. [in Russian]
27 июня 2017
Количество просмотров: 1706
Предыдущая статьяОсобенности течения параноидной шизофрении и лабораторные маркеры крови
Следующая статьяПсихотический риск в юношеском возрасте
Clinical case of successful treatment of neuroleptic malignant syndrome on the background of acute toxic-allergic reaction degree IV
Введение Злокачественный нейролептический синдром (ЗНС) — наиболее опасное из возможных экстрапирамидных осложнений нейролептической терапии [1, 3]. Частота развития ЗНС колеблется от 0,02 до 3,23 % всех больных, госпитализируемых в стационар, которым назначалась нейролептическая терапия, а смертность при ЗНС в зависимости от применения тех или иных методов лечения составляет от 2,94 до 38 % случаев [1, 3, 6, 8]. В связи с учащением использования нейролептиков в общесоматической медицинской практике полноценная информация о ЗНС, его клинических проявлениях, методах ранней диагностики и эффективного лечения является актуальной. ЗНС может развиваться у пациентов с различной формой психической патологии, при неврологических заболеваниях и у психически здоровых лиц при назначении нейролептиков и препаратов, избирательно блокирующих D2-дофаминовые рецепторы мозга. Однако наиболее часто ЗНС развивается в процессе нейролептической терапии больных шизофренией, аффективными расстройствами и при шизоаффективном психозе. ЗНС может развиваться при лечении нейролептиками больных различных возрастных групп и обоих полов [2, 5]. Развитие ЗНС может быть следствием быстрого наращивания дозы нейролептика или добавления новых препаратов с более мощным антипсихотическим действием и высокой экстрапирамидной активностью либо после внезапного прекращения приема психотропных препаратов. Развитие симптомов возможно как через 24 часа после приема препарата, так и через 20 дней после прекращения приема [6, 9, 13].
В связи с учащением использования нейролептиков в общесоматической медицинской практике полноценная информация о ЗНС, его клинических проявлениях, методах ранней диагностики и эффективного лечения является актуальной. ЗНС может развиваться у пациентов с различной формой психической патологии, при неврологических заболеваниях и у психически здоровых лиц при назначении нейролептиков и препаратов, избирательно блокирующих D2-дофаминовые рецепторы мозга. Однако наиболее часто ЗНС развивается в процессе нейролептической терапии больных шизофренией, аффективными расстройствами и при шизоаффективном психозе. ЗНС может развиваться при лечении нейролептиками больных различных возрастных групп и обоих полов [2, 5]. Развитие ЗНС может быть следствием быстрого наращивания дозы нейролептика или добавления новых препаратов с более мощным антипсихотическим действием и высокой экстрапирамидной активностью либо после внезапного прекращения приема психотропных препаратов. Развитие симптомов возможно как через 24 часа после приема препарата, так и через 20 дней после прекращения приема [6, 9, 13]. В патогенезе ЗНС отмечают развитие блокады дофаминергических структур в базальных ганглиях и гипоталамусе с иммунологическими нарушениями и повышением проницаемости гематоэнцефалического барьера, которые приводят к нейросенсибилизации организма с последующим аутоиммунным поражением ЦНС и висцеральных органов. В патогенезе ЗНС важную роль играет симпатоадреналовая и серотониновая гиперактивность [10].
В патогенезе ЗНС отмечают развитие блокады дофаминергических структур в базальных ганглиях и гипоталамусе с иммунологическими нарушениями и повышением проницаемости гематоэнцефалического барьера, которые приводят к нейросенсибилизации организма с последующим аутоиммунным поражением ЦНС и висцеральных органов. В патогенезе ЗНС важную роль играет симпатоадреналовая и серотониновая гиперактивность [10].
Больная К. 34 лет, масса тела 50 кг, переведена в отделение анестезиологии и интенсивной терапии (ОАИТ) КУ «Днепропетровское клиническое объеди–нение скорой медицинской помощи» («Днепропетровское КОСМП») на 5-е сутки от начала заболевания из аллергологического отделения, где находилась в течение двух суток с диагнозом «острая токсико-аллергическая реакция IV степени: острая крапивница, синдром Стивенса — Джонсона, острый период, на фоне галлюциногенного синдрома».
Из анамнеза: больная принимает нейролептики (рисполепт, циклодол, труксал) и ламотрин (по поводу судорожного синдрома). В течение двух суток нахождения в аллергологическом отделении, несмотря на проводимую терапию, динамика заболевания отрицательная за счет увеличения поражения кожных покровов, слизистых оболочек, неправильного типа лихорадки до фебрильных цифр, учащения зрительных и слуховых галлюцинаций.
В течение двух суток нахождения в аллергологическом отделении, несмотря на проводимую терапию, динамика заболевания отрицательная за счет увеличения поражения кожных покровов, слизистых оболочек, неправильного типа лихорадки до фебрильных цифр, учащения зрительных и слуховых галлюцинаций.
На момент поступления в ОАИТ КУ «Днепропетровское КОСМП», 21.02.2018 г., состояние больной тяжелое, уровень сознания — оглушение с приступами психомоторного возбуждения и галлюцинациями, неадекватна. Больная отмечает гипералгезию по туловищу и в конечностях с акцентом по полинейропатическому типу в нижних конечностях, менингеальных знаков нет. Кожа покрыта уртикарной сыпью. В ротовой полости и на слизистых половых органов — гиперемия, с участками десквамаций и некрозов. Дыхание спонтанное через естественные дыхательные пути, везикулярное. Гемодинамика стабильная. ЭКГ — ритм синусовый, правильный. SрO2 = 96 %, t = 39,3 °С. В анализах: лейкоцитоз (8,1 Г/л) с резким сдвигом влево (миелоциты — 3 %, метамиелоциты — 2 %, палочкоядерные — 58 %), ферментемия (АсАТ — 425), гипопротеинемия (общий белок — 59 г/л).
После трех сеансов плазмафереза (0,3 ОЦП каждый) и консервативной терапии, согласно протоколу лечения ОТАР IV, отмечалась отчетливая положительная динамика — регресс кожных проявлений аллергической реакции. При этом сохранялись симптомы синдрома Стивенса — Джонсона — десквамационно-некротические поражения слизистых и неконтролируемая (в том числе и антипиретиками) гипертермия на фоне нормализации лейкоформулы.
На 13-е сутки с момента госпитализации в ОАИТ у больной отмечалось повторное ухудшение состояния в виде нарастания экстрапирамидной симптоматики с развитием мышечной ригидности по типу зубчатого колеса, рецидивированием судорожного синдрома, нарастанием гипертермии 39,9 °С. Для исключения септического компонента осмотрена хирургом, проведены рентгенография органов грудной клетки, УЗИ органов брюшной полости и малого таза — патологии не выявлено, определен уровень прокальцитонина — 0,099 нг/мл (норма < 0,1 нг/мл), С-реактивный белок — 145,72 мг/мл (норма до 10 мг/мл). Проведена люмбальная пункция: pH — 8,0, белок — 0,288 г/л, глюкоза — 7,5 мМ/л, цитоз — 1,5 × 106/л.
Проведена люмбальная пункция: pH — 8,0, белок — 0,288 г/л, глюкоза — 7,5 мМ/л, цитоз — 1,5 × 106/л.
С учетом отсутствия данных, свидетельствующих в пользу инфекционной этиологии гипертермии, мышечной ригидности по типу зубчатого колеса, нарастания экстрапирамидной симптоматики, продолжающегося приема нейролептиков и сохраняющейся гипертермии у больной заподозрен злокачественный нейролептический синдром, который и был подтвержден лабораторно (гамма-глутамилтранспептидаза — 115,06, норма до 42 Ед/л, ЩФ — 127,73, норма до 98 Ед/л, креатинфосфокиназа (КФК) общая — 174,1, норма до 140 Ед/л, КФК-МВ — 82,19, норма до 25 Ед/л). Больная консультирована невропатологом, психиатром.
На фоне нарастания явлений экстрапирамидной недостаточности, рецидивирования судорожного синдрома антипсихотические препараты отменены, в терапию добавлен вальпроком. Однако, несмотря на коррекцию терапии, состояние больной продолжало прогрессивно ухудшаться с нарастанием явлений пирамидной и экстрапирамидной недостаточности, рецидивированием судорожного синдрома и трансформацией его в эпистатус, что расценивалось как проявления злокачественного нейролептического синдрома и клинически сопровождалось нарастанием отека головного мозга.
По жизненным показаниям выполнена интубация трахеи, больная переведена на искусственную вентиляцию легких (ИВЛ) аппаратом iVent (VersaMed) на фоне медикаментозной седации, с паттерном вентиляции VC-SIMV, ДО — 450 мл, Ti : Te — 1 : 2, FiO2 — 0,4, РЕЕР — 6 см вод.ст., седация диазепамом (сибазон) в адекватной дозе. Непрерывное рецидивирование судорожного синдрома потребовало ступенчатого подбора комбинированной противосудорожной и седативной терапии с последовательным повышением дозы используемых препаратов до прекращения судорог в течение 24 часов (вальпроком 1000 мг/сут, диазепекс до 140 мг/сут, гамма-оксимасляная кислота до 20 мг/кг/ч — инфузия, тиопентал натрия 3 г/сут — инфузия, MgSO4 3 г/ч — инфузия).
На 2-е сутки от начала медикаментозной седации и ИВЛ удалось добиться снижения температуры тела до 36,8 °С. Выполнена трахеостомия. В последующем состояние больной с положительной динамикой, постепенно редуцирована противосудорожная терапия. На 5-е сутки от начала ИВЛ прекращена медикаментозная седация, судорожный синдром не рецидивировал, больная в оглушении, фиксирует взгляд, сухожильные рефлексы D = S, снижены, ограничены движения в конечностях — больная переведена на прием базовых антиконвульсантов (ламотрин). На 9-е сутки от момента начала ИВЛ больная деканюлирована.
На 9-е сутки от момента начала ИВЛ больная деканюлирована.
В дальнейшем на фоне проведения интенсивной фармакологической терапии (парасимпатомиметики, антиконвульсанты, актопротекторы), кинезиотерапии, нутритивной поддержки состояние больной значительно улучшилось. После стабилизации состояния, на 34-е сутки пребывания в ОАИТ, больная была переведена в аллергологическое отделение, откуда в дальнейшем выписана домой.
Выводы1. Злокачественный нейролептический синдром является осложнением, наблюдаемым преимущественно в отделениях психиатрического профиля, однако в связи с широким использованием нейролептических препаратов существует возможность его возникновения в отделениях различного профиля.
2. Основным критерием, позволяющим заподозрить ЗНС, является плохо контролируемая гипертермия на фоне приема нейролептиков при исключении инфекционной природы гипертермии.
3. Исключение инфекционной природы гипертермии является одним из главных этапов дифференциальной диагностики ЗНС.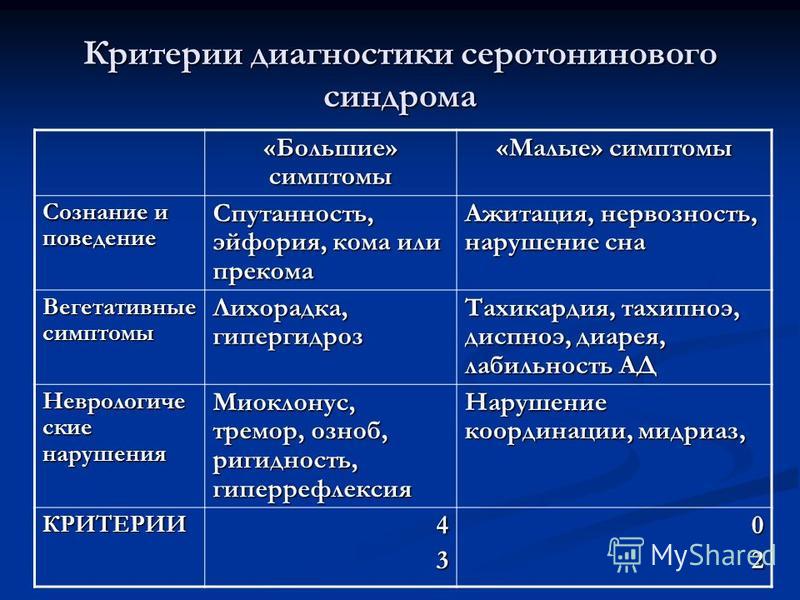 Определение уровня прокальцитонина, СРБ, а также исключение соматической, неврологической патологии являются реальными в условиях современного лечебного учреждения.
Определение уровня прокальцитонина, СРБ, а также исключение соматической, неврологической патологии являются реальными в условиях современного лечебного учреждения.
4. Нарушения и расстройства сознания, нарастание экстрапирамидной недостаточности, неадекватная нутритивная поддержка, электролитные нарушения, сопутствующая патология при несвое–временной диагностике и неадекватном лечении приводят к дестабилизации гомеостаза с последующим увеличением риска смерти, затрат на лечение, длительности реабилитации больного.
Конфликт интересов. Авторы заявляют об отсутствии какого-либо конфликта интересов при подготовке данной статьи.
Bibliography
1. Малин Д.И. Побочное действие психотропных средств. — М.: Вузовская книга, 2000. — 207 с.
2. Цыганков Б.Д. Клинико-патогенетические закономерности развития фебрильных приступов шизофрении и система их терапии. — М.: Норма, 1997. — 232 c.
3. Caroff S.N. The neuroleptic malignant syndrome // J. Clin. Psychiat. — 1980. — Vol. 41, № 3. — P. 1-26.
Caroff S.N. The neuroleptic malignant syndrome // J. Clin. Psychiat. — 1980. — Vol. 41, № 3. — P. 1-26.
4. Levenson J.L. Neuroleptic malignant syndrome // Amer. J. Psychiat. — 1985. — Vol. 142, № 10. — P. 1137-1145.
5. Moscovich M., Novak F., Fernandes A. et al. Neuroleptic malignant syndrome // Arq. Neuropsiquiatr. — 2011. — Vol. 69(5). — P. 751-755.
6. Reulbach U., Dutsch C., Biermann T. et al. Managing an effective treatment for neuroleptic malignant syndrome // Critical. Care. — 2007. — Vol. 11. — P. 4-10.
7. Strawn J.R., Keck P.E., Caroff S.N. Neuroleptic malignant syndrome // Am. J. Psychiatry. — 2007. — Vol. 164. — P. 870-876.
8. Мосолов С.Н. Костюкова Е.Г., Сердитов О.В. Серотониновый синдром при лечении депрессий // Новые достижения в терапии психических заболеваний / Под ред. С.Н. Мосолова. — М.: БИНОМ, 2002. — С. 317-330.
9. Ромасенко В.А. Гипертоксическая шизофрения. — М.: Медицина, 1967. — 240 с.
— 240 с.
10. Тиганов А.С. Фебрильная шизофрения: клиника, патогенез, лечение. — М.: Медицина, 1982. — 128 с.
11. Stauder K.N. Die todliche Katatonie // Arch. Psychiat. Nervenkr. — 1934. — Bd. 102. — S. 614-634.
12. Волков В.П. К вопросу о фебрильной кататонии // Социальная и клиническая психиатрия. — 2012. — № 2. — С. 16-20.
13. Ghaziuddin N., Alkhouri I., Champine D. et al. ECT treatment of malignant catatonia/NMS in an adolescent: a useful lesson in delayed diagnosis and treatment // J. ECT. — 2002. — Vol. 18, № 2. — P. 95-98.
14. Малин Д.И. Эффективность применения плазмафереза в лечении побочных эффектов и осложнений нейролептической терапии // Журн. социальной и клинической психиатрии. — 1993. — № 4. — С. 82-84.
15. Малин Д.И., Равилов Р.С., Козырев В.Н. Эффективность бромокриптина и дантролена в комплексной терапии злокачественного нейролептического синдрома // Российский психиатрический журнал. — 2008. — № 5. — С. 75-81.
— 2008. — № 5. — С. 75-81.
Злокачественный нейролептический синдром: симптомы и лечение
Обзор
Что такое злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) — редкая и опасная для жизни реакция на применение любого нейролептического препарата. Нейролептики, также известные как антипсихотические препараты, лечат и контролируют симптомы многих психических заболеваний.
ЗНС характеризуется следующим:
- Высокая лихорадка (гипертермия).
- Жесткие, ригидные мышцы, которые в конечном итоге могут привести к их разрушению.
- Измененный психический статус.
- Дисфункция вегетативной нервной системы (дисавтономия).
Вегетативная нервная система регулирует определенные процессы в организме, такие как артериальное давление и частота дыхания. Вегетативная дисфункция приводит к резким колебаниям артериального давления, повышенной потливости (вторичный гипергидроз) и чрезмерному выделению слюны (слюно).
ЗНС потенциально опасен для жизни и требует немедленной медицинской помощи в условиях стационара.
Что такое нейролептические препараты?
Нейролептики, также известные как нейролептики, делятся на два класса: нейролептики первого поколения, или «типичные», и нейролептики второго поколения, или «атипичные» нейролептики.
Медицинские работники назначают антипсихотики первого и второго поколения при различных нейропсихиатрических состояниях, в том числе:
- Поведенческие расстройства при деменции.
- Биполярное расстройство.
- Депрессия.
- Расстройства пищевого поведения.
- Генерализованное тревожное расстройство.
- Гериатрическое возбуждение.
- Бессонница.
- Обсессивно-компульсивное расстройство (ОКР).
- Расстройства личности.
- Посттравматическое стрессовое расстройство (ПТСР).
- Шизоаффективное расстройство.
- Шизофрения и родственные расстройства.

Какие препараты вызывают злокачественный нейролептический синдром?
Следующие препараты связаны с ЗНС:
Типичные нейролептические (антипсихотические) препараты:
- Бромперидол.
- Хлорпромазин.
- Клопентиксол.
- Флуфеназин.
- Галоперидол.
- Локсапин.
- Промазин.
- Тиоридазин.
- Тиотиксен.
- Трифлуоперазин.
Атипичные нейролептические (антипсихотические) препараты:
- Амисульприд.
- Арипипразол.
- Клозапин.
- Оланзапин.
- Кветиапин.
- Рисперидон.
- Зипразидон.
- Зотепин.
Противорвотные препараты:
- Домперидон.
- Дроперидол.
- Метоклопрамид.
- Прохлорперазин.
- Прометазин.
Дофаминергические (противопаркинсонические) препараты (от синдрома отмены):
- Амантадин.

- Агонисты дофамина.
- Леводопа.
- Толкапоне.
В чем разница между злокачественным нейролептическим синдромом и злокачественной гипертермией?
Злокачественная гипертермия является редкой и тяжелой реакцией на препараты для общей анестезии и миорелаксанты.
Общие симптомы включают мышечную ригидность, замедление/уменьшение рефлексов (гипорефлексия) и изменения кожи, включая синюшность или гиперемию.
Эти симптомы могут быть похожи на симптомы ЗНС. Однако в большинстве случаев медицинские работники могут отличить два состояния друг от друга на основании истории болезни пострадавшего — независимо от того, подвергался ли он недавно воздействию анестетика или нейролептика.
В чем разница между злокачественным нейролептическим синдромом и серотониновым синдромом?
Серотониновый синдром вызывается серотонинергическими агентами, такими как антидепрессанты, амфетамины, антигистаминные препараты и стабилизаторы настроения. Серотониновый синдром возникает, когда в организме слишком много серотонина.
Серотониновый синдром возникает, когда в организме слишком много серотонина.
Симптомы серотонинового синдрома включают мышечную ригидность, усиление/ускорение рефлексов (гиперрефлексия), диарею, потливость, мышечные подергивания (миоклонус) и измененное психическое состояние. Высокая температура (гипертермия) и мышечная ригидность обычно менее выражены при серотониновом синдроме, чем при ЗНС.
Ваш лечащий врач может отличить серотониновый синдром от ЗНС как по истории болезни, так и по симптомам.
Кого поражает злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) может возникнуть у любого, кто принимает нейролептические (антипсихотические) препараты.
Хотя считается, что две трети случаев ЗНС возникают в течение первой недели после начала приема нейролептических препаратов, синдром может возникнуть в любое время во время лечения.
Насколько распространен злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) встречается редко. Примерно у 0,01–3,2% людей, принимающих нейролептические (антипсихотические) препараты, развивается ЗНС.
Примерно у 0,01–3,2% людей, принимающих нейролептические (антипсихотические) препараты, развивается ЗНС.
Заболеваемость снижается благодаря новым лекарствам, которые с меньшей вероятностью вызывают ЗНС, и повышению осведомленности о синдроме.
Симптомы и причины
Каковы симптомы злокачественного нейролептического синдрома?
Симптомы злокачественного нейролептического синдрома обычно развиваются в течение одного-трех дней и включают:
- Очень высокая температура (от 102 до 104 градусов по Фаренгейту).
- Нерегулярное сердцебиение (аритмия).
- Учащенное сердцебиение (тахикардия).
- Учащенное дыхание (тахипноэ).
- Мышечная ригидность (скованность).
- Измененный психический статус.
- Высокое кровяное давление или низкое кровяное давление.
- Повышенная потливость.
Если вы испытываете эти симптомы, важно позвонить по номеру 911 и получить медицинскую помощь как можно скорее.
Как нейролептики вызывают ЗНС?
Злокачественный нейролептический синдром (ЗНС) может возникнуть в результате однократного приема, повышения дозы или той же дозы нейролептических (антипсихотических) препаратов. НМС в первую очередь связан с антипсихотическими препаратами первого поколения, но может возникать, в меньшей степени, с нейролептиками второго поколения, противорвотными средствами и отменой противопаркинсонических или дофаминергических препаратов.
Ученые все еще изучают точную причину злокачественного нейролептического синдрома (ЗНС), но в настоящее время предполагается, что он вызван антагонизмом дофаминовых рецепторов D2. Дофамин — это нейротрансмиттер (химическое вещество), которое действует для передачи сообщений от одной клетки к другой. Нейролептики блокируют проникновение этого мессенджера в клетки через специфический рецептор.
Когда дофаминовые рецепторы в гипоталамусе и/или спинном мозге блокируются, это вызывает повышенную ригидность мышц. Воздействие на дофаминовые рецепторы в вашем гипоталамусе также является причиной высокой температуры, а также значительных изменений артериального давления, наблюдаемых при НМС.
Воздействие на дофаминовые рецепторы в вашем гипоталамусе также является причиной высокой температуры, а также значительных изменений артериального давления, наблюдаемых при НМС.
Диагностика и тесты
Как диагностируется злокачественный нейролептический синдром?
Чтобы поставщики медицинских услуг могли диагностировать ЗНС, у вас должны быть все следующие симптомы или состояния:
- Вы принимаете нейролептики или внезапно прекратили прием дофаминергических препаратов.
- У вас сильная мышечная ригидность (скованность), которая вызывает разрушение мышц.
- У вас высокая температура.
- У вас изменился психический статус.
Кроме того, у вас должно быть не менее двух из следующих симптомов:
- Чрезмерное или ненормальное потоотделение.
- Затрудненное глотание.
- Недержание мочи (потеря контроля над мочевым пузырем или кишечником).
- Учащенное сердцебиение (тахикардия).

- Внезапная неспособность говорить.
- Повышенное или часто колеблющееся артериальное давление.
- Лейкоцитоз (увеличение количества лейкоцитов).
- Повышенный уровень креатинфосфокиназы (КФК) из-за распада мышц.
- Замедленные или ограниченные рефлексы (гипорефлексия).
Какие тесты будут проводиться для диагностики злокачественного нейролептического синдрома?
Ваш поставщик медицинских услуг может назначить следующие анализы, если они подозревают, что у вас злокачественный нейролептический синдром (ЗНС):
- Комплексная метаболическая панель.
- Анализ мочи.
- Газовый анализ артериальной или венозной крови. Анализ крови
- КФК (креатинфосфокиназа).
Управление и лечение
Как лечить злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) требует неотложной медицинской помощи, поэтому необходимы быстрая диагностика и лечение. Если у вас есть ЗНС, вам нужно будет получить помощь в условиях больницы — скорее всего, в отделении интенсивной терапии (ОИТ).
Если у вас есть ЗНС, вам нужно будет получить помощь в условиях больницы — скорее всего, в отделении интенсивной терапии (ОИТ).
Во всех случаях ЗНС медицинские работники прекращают использование нейролептических (антипсихотических) препаратов, вызвавших ЗНС. Лечение также включает лечение симптомов ЗНС и предотвращение осложнений. Лечение может включать:
- Поддержание кардиореспираторной стабильности с помощью искусственной вентиляции легких, антиаритмических препаратов и/или кардиостимуляторов.
- Поддержание электролитного баланса с помощью внутривенных вливаний.
- Снижение температуры с помощью охлаждающих одеял, ледяной воды и/или пакетов со льдом.
- Снижение артериального давления, если оно повышено, с помощью лекарств.
- Лечение или предотвращение образования тромбов с помощью гепарина (лекарство от тромбов).
- Предоставление лекарств, которые могут изменить состояние низкого уровня дофамина.
- Предоставление мышечных или скелетных релаксантов.

Профилактика
Каковы факторы риска развития злокачественного нейролептического синдрома?
Факторы риска развития злокачественного нейролептического синдрома (ЗНС) включают начало (начало) или увеличение дозы нейролептических (антипсихотических) препаратов. Использование более чем одного нейролептика или лития также увеличивает риск. Наконец, резкое прекращение приема дофаминергических препаратов (таких как лекарства от болезни Паркинсона) может вызвать ЗНС.
Перспективы/прогноз
Каков прогноз (перспективы) злокачественного нейролептического синдрома?
Если злокачественный нейролептический синдром (ЗНС) диагностируется быстро и проводится агрессивное и соответствующее лечение, большинство людей выздоравливают в течение от 2 до 14 дней.
Несвоевременное лечение может привести к серьезным осложнениям, таким как проблемы с мышцами, почками, сердцем и/или легкими.
ЗНС может привести к смерти, если его не лечить достаточно быстро. Показатели летальности (смерти) при НМС колеблются от 5% до 20%. Однако за последние несколько десятилетий уровень смертности улучшился благодаря осведомленности о НМС и использованию новых антипсихотических препаратов.
Показатели летальности (смерти) при НМС колеблются от 5% до 20%. Однако за последние несколько десятилетий уровень смертности улучшился благодаря осведомленности о НМС и использованию новых антипсихотических препаратов.
Многие люди могут успешно возобновить прием нейролептических (антипсихотических) препаратов под руководством лечащего врача.
Каковы осложнения злокачественного нейролептического синдрома?
К сожалению, осложнения злокачественных нейролептиков являются обычными и тяжелыми. В то время как некоторые осложнения возникают в результате характерных симптомов ЗНС и вегетативной дисфункции, другие, особенно инфекции, могут возникать в результате длительного пребывания в отделении интенсивной терапии (ОИТ).
Осложнения ЗНС включают:
- Рабдомиолиз (наиболее распространенное осложнение).
- Обезвоживание.
- Острая почечная недостаточность.
- Острая дыхательная недостаточность.
- Судороги.
- Сердечный приступ (инфаркт миокарда).

- Сгустки крови по всему телу (диссеминированное внутрисосудистое свертывание).
- Острая печеночная недостаточность.
- Пневмония.
- Сепсис.
- Инфекции мочевыводящих путей (ИМП).
- Легочная эмболия (сгусток крови в легком).
Поскольку осложнения являются серьезными и опасными для жизни, важно позвонить по номеру 911 и обратиться за медицинской помощью как можно скорее, если вы испытываете симптомы ЗНС. Опять же, NMS является опасным для жизни неотложным состоянием и может потребовать госпитализации в отделение интенсивной терапии.
Когда мне следует обратиться к поставщику медицинских услуг?
Если вы принимаете один или несколько нейролептиков (нейролептиков), противорвотных и/или дофаминергических (противопаркинсонических) препаратов, важно регулярно посещать своего лечащего врача, чтобы убедиться, что лекарство действует на вас. Также важно спросить своего лечащего врача о побочных эффектах лекарств, которые вы принимаете, и о симптомах, на которые следует обратить внимание.
Когда следует обратиться в отделение неотложной помощи по поводу злокачественного нейролептического синдрома?
Если вы испытываете симптомы злокачественного нейролептического синдрома (ЗНС), такие как очень высокая температура и ригидность мышц, крайне важно как можно скорее позвонить по номеру 911 или добраться до ближайшей больницы. ЗНС требует немедленного лечения и может привести к смерти, если его не лечить быстро и должным образом.
Справка из клиники Кливленда
Злокачественный нейролептический синдром (ЗНС) — это серьезное и опасное для жизни состояние, поэтому при появлении симптомов крайне важно как можно скорее обратиться за медицинской помощью. Гораздо легче лечить НМС на ранней стадии. Несмотря на то, что ЗНС встречается редко, важно поговорить со своим лечащим врачом или фармацевтом о побочных эффектах и симптомах, на которые следует обратить внимание, если вы принимаете нейролептические (антипсихотические) препараты. Они здесь, чтобы помочь вам.
Они здесь, чтобы помочь вам.
Злокачественный нейролептический синдром: симптомы, причины, лечение
Злокачественный нейролептический синдром (ЗНС) представляет собой реакцию на некоторые определенные типы лекарств. Он характеризуется такими симптомами, как очень высокая температура, ригидность мышц и учащенное сердцебиение.
Хотя ЗНС встречается редко, он потенциально опасен для жизни и требует немедленного лечения. Читайте дальше, чтобы узнать больше о НМС, причинах его возникновения и способах лечения.
ЗНС — это тяжелая побочная реакция на определенные лекарства. Это часто происходит при первом приеме препарата или при увеличении дозы текущего препарата.
Лекарствами, которые чаще всего ассоциируются с ЗНС, являются нейролептики (нейролептики). Эти препараты используются для лечения психических расстройств, таких как шизофрения и биполярное расстройство.
ЗНС возникает из-за блокировки дофаминовых рецепторов. Дофамин — это химический мессенджер, который помогает передавать сообщения между клетками. Считается, что препараты, связанные с ЗНС, блокируют дофаминовые рецепторы в головном мозге, что приводит к симптомам ЗНС.
Считается, что препараты, связанные с ЗНС, блокируют дофаминовые рецепторы в головном мозге, что приводит к симптомам ЗНС.
Несмотря на тяжелую форму, ЗНС встречается редко. По оценкам, это происходит только у 0,01–3,2% людей, принимающих антипсихотические препараты. Кроме того, общая заболеваемость ЗНС снижается благодаря внедрению новых препаратов.
ЗНС также может быть вызвана быстрой отменой дофаминергических препаратов. Эти препараты часто используются для лечения болезни Паркинсона. Они повышают связанную с дофамином активность в головном мозге, и в редких случаях резкая отмена может вызвать ЗНС.
Существует множество различных препаратов, которые могут вызывать ЗНС. Ниже мы подробнее рассмотрим конкретные препараты, которые могут вызвать это состояние.
Нейролептики
Большинство препаратов, вызывающих ЗНС, являются нейролептиками. Существует два различных типа нейролептиков:
- первое поколение (типичное)
- второе поколение (атипичное)
Оба типа могут вызывать ЗНС.
First-generation antipsychotics
- Haloperidol
- Fluphenazine
- Chlorpromazine
- Loxapine
- Perphenazine
- Bromperidol
- Promazine
- Clopenthixol
- Thioridazine
- Trifluoperazine
Second-generation antipsychotics
- Olanzapine
- Clozapine
- Risperidone
- Quetiapine
- Ziprasidone
- Aripiprazole
- Amisulpride
Dopaminergic drugs
NMS can also develop when dopaminergic drugs are suddenly withdrawn. Примеры этих типов лекарств включают:
- Леводопа
- Амантадин
- Толкапон
- Агонисты дофамина
Различные лекарства
Существуют также лекарства, не входящие ни в одну из вышеперечисленных категорий, которые при приеме могут вызывать ЗНС.
Они могут включать:
- литий
- антидепрессанты, такие как фенелзин, амоксапин и досулепин
- препараты, помогающие при рвоте (противорвотные средства), такие как метоклопрамид и домперидон препарат, используемый для лечения высокого кровяного давления
ЗНС требует неотложной медицинской помощи и требует немедленного вмешательства. Если ЗНС вызван реакцией на препарат, прием этого препарата прекращается. Если это связано с отменой препарата, возобновление приема препарата может помочь уменьшить симптомы.
Если ЗНС вызван реакцией на препарат, прием этого препарата прекращается. Если это связано с отменой препарата, возобновление приема препарата может помочь уменьшить симптомы.
Агрессивная поддерживающая терапия используется для лечения симптомов ЗНС. Это может включать в себя:
- охлаждение тела с помощью пакетов со льдом или охлаждающих одеял
- восполнение потерь жидкости и электролитов
- использование искусственной вентиляции легких
- назначение лекарств для устранения других симптомов, таких как нерегулярное сердцебиение и возбуждение
В случаях, вызванных НМС при реакции на препарат могут быть назначены бромокриптин и дантролен.
Бромокриптин является агонистом дофамина, который может устранять блокировку дофаминовых рецепторов. Дантролен является миорелаксантом, который может помочь при мышечной ригидности, связанной с ЗНС.
ЗНС потенциально опасен для жизни, но при быстром выявлении и лечении многие люди выздоравливают. Восстановление после NMS может занять от 2 до 14 дней.
Восстановление после NMS может занять от 2 до 14 дней.
Многим людям, перенесшим ЗНС, можно возобновить прием антипсихотических препаратов, хотя иногда могут возникать рецидивы. Перед возобновлением приема этих препаратов требуется период ожидания не менее 2 недель.
При возобновлении приема антипсихотических препаратов обычно используются менее сильнодействующие препараты. Сначала дается низкая доза, которую постепенно увеличивают.
Серотониновый синдром (СС) — это состояние, похожее на ЗНС. Это происходит, когда в организме накапливается слишком много серотонина.
Как и дофамин, серотонин является химическим мессенджером, облегчающим связь между клетками.
Как и NMS, SS часто возникает при начале приема нового препарата или увеличении дозы текущего препарата.
Многие лекарства могут вызвать это состояние, но чаще всего оно связано с антидепрессантами, особенно с селективными ингибиторами обратного захвата серотонина (СИОЗС).
SS можно отличить от NMS следующими способами:
- возбудитель, который чаще всего является антидепрессантом, таким как СИОЗС
- наличие других симптомов, не характерных для NMS, таких как диарея, мышечные спазмы (миоклонус) и потеря координации (атаксия)
- высокая температура и мышечная ригидность, которые менее выражены, чем NMS
Злокачественная гипертермия — еще одно состояние, похожее на NMS. Это наследственное заболевание, то есть оно присутствует с рождения.
Это наследственное заболевание, то есть оно присутствует с рождения.
Люди со злокачественной гипертермией могут иметь тяжелую реакцию на определенные лекарства, которые используются во время операции. Они могут включать ингаляционные анестетики и определенные типы миорелаксантов.
Симптомы злокачественной гипертермии очень похожи на симптомы ЗНС. Они могут появиться быстро, как правило, после того, как человек уже был под общей анестезией.
Недавний прием лекарств, вызывающих симптомы злокачественной гипертермии, часто достаточен для исключения ЗНС.
ЗНС — редкое, но потенциально опасное для жизни состояние.
Это тяжелая реакция на прием определенных препаратов или отказ от них. Это состояние чаще всего связано с антипсихотическими препаратами, хотя другие препараты также могут вызывать его.
Наиболее распространенные симптомы ЗНС включают очень высокую температуру, ригидность мышц и изменения психического состояния. Также могут присутствовать другие симптомы, такие как чрезмерное потоотделение, учащенное сердцебиение и тремор.
