Немоторные проявления болезни Паркинсона
Болезнь Паркинсона (БП) — нейродегенеративное заболевание, связанное с гибелью нейронов компактной части черного вещества. БП отличает одностороннее начало и четыре кардинальных признака: тремор покоя, брадикинезия, ригидность и постуральная неустойчивость. Заболевание неуклонно прогрессирует, приводя к значительной инвалидизации, обычно по причине нарушения равновесия, когнитивной дисфункции или осложнений лечения. Двигательные симптомы БП хорошо известны, диагноз в большинстве случаев не вызывает затруднений. Имеются средства для их достаточно эффективной симптоматической терапии. Тем не менее проведенные в последние годы исследования [1-5] показали значимость недвигательной симптоматики БП, ее влияние на качество жизни пациентов и высокие экономические затраты в связи с данным заболеванием.
Немоторными симптомами БП являются депрессия, тревога, апатия, когнитивные нарушения, вегетативные расстройства (запоры, проблемы с мочеиспусканием, ортостатическая гипотензия), нарушения сна, снижение обоняния и др.
Немоторные симптомы БП возникают как на ранних, так и поздних стадиях заболевания. Такие симптомы, как гипосмия, запоры, пoведенческое нарушения REM-фазы сна (REM — rapid eye movement, фаза быстрых движений глаз), боль и депрессия, за многие годы могут предшествовать двигательным симптомам и постановке диагноза БП [7, 9]. Появление продромальных немоторных симптомов, предшествующих двигательным проявлениям, коррелирует с распространением телец Леви [10, 11].
В настоящем обзоре подробно рассматриваются следующие немоторные симптомы: депрессия, тревога, апатия, когнитивная дисфункция, психотические явления, нарушения сна, вегетативные нарушения, боль, расстройства обоняния.
Депрессия
Депрессия — наиболее распространенный симптом при БП. До 45% всех пациентов с БП имеют клинически значимую депрессию [13]. F. Nilsson и соавт. [14] установили, что пациенты с депрессией имеют больший риск развития БП, чем пациенты с остеоартритом и диабетом.
Тревога
Тревожные расстройства широко распространены при БП и могут быть ее преклиническим фактором риска [19-21]. По данным различных исследований [22-24], до 40% пациентов с БП имеют различные панические расстройства. Спектр тревожных расстройств при БП включает панические атаки, простые и социальные фобии, агорафобию, расстройства генерализованное тревожное и недифференцированные тревожные, фобические, обсессивно-компульсивное [25].
Апатия
Апатия является отдельным симптомом БП, который может возникать вне зависимости от наличия депрессии, сонливости и утомляемости [27, 28], хотя иногда сочетается с депрессией или тревожным расстройством. Пациенты с БП имеют более высокий уровень апатии по сравнению с пациентами с остеоартритом с аналогичной степенью дезабилитации [27]. Хотя в основе апатии, вероятно, лежит дофаминергическая дисфункция, не исключается вовлечение и других нейротрансмиттерных путей, и ее не всегда удается устранить дофаминергическими препаратами [29, 30].
Когнитивная дисфункция
Когнитивные нарушения могут наблюдаться уже на ранних стадиях БП, проявляясь нарушением исполнительных функций и зрительно-пространственного дефицита [31, 32]. До 40% пациентов с БП имеют деменцию, что в 6 раз выше, чем в контрольной группе [33, 34], у 84% она развивается через 15-18 лет от начала заболевания [35]. Клинические проявления деменции при БП включают брадифрению, нарушения зрительно-пространственного гнозиса, флюктуации внимания, расстройства личности и настроения, галлюцинации и психоз, однако речь и праксис остаются преимущественно сохранными [33]. Деменция связана с ухудшением эффективности дофаминергического ответа [36] и, следовательно, прогноза заболевания. Несмотря на наличие в кортикальных и субкортикальных структурах телец Леви, основной причиной развития когнитивных нарушений является гибель холинергических нейронов в базальном ядре Мейнерта [37, 38], причем объем гиппокампа при БП и болезни Альцгеймера уменьшен в аналогичной степени [39].
Психотические явления
Наличие психотических симптомов значительно ухудшает прогноз БП и увеличивает смертность [40]. Клинический спектр психоза при БП включает зрительные иллюзии, галлюцинации, параноидный галлюцинаторный психоз, бред и другие симптомы. Малые или экстракампинные галлюцинации представляют собой феномены «присутствия» и «прохождения», когда у больного возникает ощущение присутствия некоего существа (человек или животное) за спиной в комнате или его прохождения по периферии поля зрения [41, 42]. До 40% пациентов с БП имеют зрительные галлюцинации [43], которые обычно носят яркий хорошо оформленный характер, слуховые и обонятельные галлюцинации встречаются реже [44]. Вероятной причиной возникновения зрительных галлюцинаций при БП является дегенерация педункулопонтинного ядра, голубоватого пятна и ядер шва [43], которая также приводит к развитию поведенческого нарушения REM-фазы сна [45]. Факторами риска возникновения галлюцинаций являются когнитивные нарушения и прием препаратов L-ДОФА; возраст, длительность заболевания и депрессия не играют значительной роли [40].
Нарушения сна
Практически все пациенты с БП имеют нарушения сна уже на ранних стадиях заболевания [48, 49] в виде трудностей засыпания, частых пробуждений, ночной скованности, болезненных дистоний, периодических движений конечностей во сне, выраженной дневной сонливости и др. Причиной их возникновения предположительно является дегенерация центральных стволовых структур и таламокортикальных путей [50].
Нарушение REM-фазы сна наблюдается у ⅓ пациентов с БП [7, 51], представляя собой парасомнию, с потерей нормальной атонии скелетной мускулатуры, что позволяет пациенту физически осуществлять свои сны. Сопровождается вокализациями (разговор, крик) и движениями (подергивания рук и ног, падения с кровати, нападение), которые соответствуют содержанию снов, обычно носящих негативный и яркий характер. Более чем у 30% пациентов с БП имеются полисомнографические критерии нарушения REM-фазы сна, а более чем у 50% — его эпизоды без атонии [16].
Сопровождается вокализациями (разговор, крик) и движениями (подергивания рук и ног, падения с кровати, нападение), которые соответствуют содержанию снов, обычно носящих негативный и яркий характер. Более чем у 30% пациентов с БП имеются полисомнографические критерии нарушения REM-фазы сна, а более чем у 50% — его эпизоды без атонии [16].
Нарушение REM-фазы сна может задолго предшествовать развитию двигательного паркинсонизма у пациентов с БП. Наблюдение за 29 пациентами с идиопатическим нарушением REM-фазы сна показало, что через 4 года БП развилась у 39% пациентов, а через 7 лет — у 60% [50, 52]. У пациентов с идиопатическим нарушением REM-фазы сна имеется симметричное снижение захвата дофамина в стриатуме, что может свидетельствовать о преклинической БП [53]. Вероятно, нарушение REM-фазы сна может возникать по причине дегенерации ядер нижних отделов ствола, обеспечивающих нормальную атонию в REM-фазе сна (педункулопонтинное ядро, голубоватое место, ретрорубральное ядро), что характерно для стадий I и II по Брааку [10, 54, 55].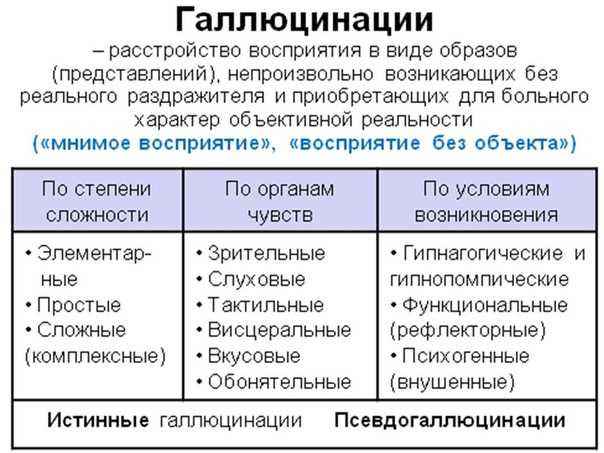
Выраженная дневная сонливость наблюдается у 50% пациентов с БП [56, 57], значительно влияя на качество их жизни [58]. Сонливость вызывает нарушение концентрации внимания, ухудшение памяти, может явиться причиной дорожно-транспортных происшествий и травм [59]. Причиной сонливости может быть заболевание само по себе, фрагментация ночного сна, побочные эффекты антипаркинсонических препаратов. У ряда пациентов прием дофаминовых агонистов может вызвать эпизоды внезапной сонливости [60, 61]. Предполагается существование вторичной нарколепсии без катаплексии при БП [62], связанной с дегенерацией гипокретиновых (орексиновые) нейронов гипоталамуса [59].
Вегетативные нарушения
Включают ортостатическую гипотензию, дисфункцию мочевого пузыря, половые нарушения, запоры, гипергидроз и др. В основе их развития лежит дегенерация вегетативных центров — дорсального ядра блуждающего нерва, двоякого ядра, вегетативных центров продолговатого мозга и др. [63]. Вегетативные нарушения широко распространены на всех стадиях БП [64]. Так, ортостатическая гипотензия имеется у 30% больных, задержки мочеиспускания — у 32%, запоры — у 36% [17]. Снижение систолического артериального давления при ортостатической пробе более чем на 20 мм рт.ст. выявлено у 58% пациентов с БП, а у 20% — ортостатическая гипотензия была симптоматической и коррелировала с длительностью БП и приемом дофаминергических препаратов [55]. Возможна ранняя денервация сердца при БП, обусловленная накоплением α-синуклеина [65].
Так, ортостатическая гипотензия имеется у 30% больных, задержки мочеиспускания — у 32%, запоры — у 36% [17]. Снижение систолического артериального давления при ортостатической пробе более чем на 20 мм рт.ст. выявлено у 58% пациентов с БП, а у 20% — ортостатическая гипотензия была симптоматической и коррелировала с длительностью БП и приемом дофаминергических препаратов [55]. Возможна ранняя денервация сердца при БП, обусловленная накоплением α-синуклеина [65].
Запор является одним из наиболее распространенных немоторных симптомов БП и часто предшествует развитию заболевания [66, 67]. Распространенность запоров у пациентов с БП достигает 60% по сравнению с контролем (6-33%) [68-70]. Показано [71], что через 10 лет после начала запоров риск развития БП в 3 раза выше по сравнению со здоровыми. Возникновение запоров еще на I стадии по Брааку может объясняться поражением дорсального ядра блуждающего нерва [11]. В патологический процесс вовлекается также сплетение Ауэрбаха с симпатической денервацией кишечника [72]. Гастропарез при БП наблюдается редко [49].
Гастропарез при БП наблюдается редко [49].
Нарушения мочеиспускания при БП включают императивные позывы и учащенное мочеиспускание, никтурию, неполное опорожнение мочевого пузыря, недержание мочи и др. Наиболее распространена гиперрефлексия детрузора, в то время как его пониженная активность встречается реже [73]. Гиперактивность детрузора проявляется никтурией с или без учащенных позывов в дневное время, а недержание мочи является признаком только поздних стадий БП. Выявлены пародоксальные сокращения мышц антагонистов уретрального сфинктера, коррелирующие с нарушением опорожнения мочевого пузыря в период «выключения» [74].
Наиболее распространенным нарушением половой функции у ⅔ пациентов является эректильная дисфункция [75]. Больные отмечают снижение либидо, затруднения в достижении оргазма, в то время как пациенты с длительным течением заболевания имели увеличение сексуальных фантазий [76].
После исключения вторичных причин боли (мышечно-скелетные синдромы, нейропатическая боль) распространенность первичных сенсорных симптомов при БП достигает 40-50% [77]. Сенсорные симптомы описывались пациентами как покалывание, жжение, похолодание, ощущение жара и боли. Боль может возникать в рамках двигательных флюктуаций, ранней утренней дистонии [78]. Возможна глубокая висцеральная боль, связанная с ретроперитонеальным фиброзом на фоне приема эрготаминовых агонистов [49]. Боль также может быть премоторным симптомом БП [11, 79]. Односторонняя проксимальная спонтанная боль в конечности, особенно на стороне начала и наибольшей выраженности заболевания, является одним из распространенных симптомов БП [78-81]. Предполагается [82], что причиной боли при БП является поражение парабрахиального ядра, голубоватого пятна, вторичной соматосенсорной и поясной коры.
Сенсорные симптомы описывались пациентами как покалывание, жжение, похолодание, ощущение жара и боли. Боль может возникать в рамках двигательных флюктуаций, ранней утренней дистонии [78]. Возможна глубокая висцеральная боль, связанная с ретроперитонеальным фиброзом на фоне приема эрготаминовых агонистов [49]. Боль также может быть премоторным симптомом БП [11, 79]. Односторонняя проксимальная спонтанная боль в конечности, особенно на стороне начала и наибольшей выраженности заболевания, является одним из распространенных симптомов БП [78-81]. Предполагается [82], что причиной боли при БП является поражение парабрахиального ядра, голубоватого пятна, вторичной соматосенсорной и поясной коры.
Обоняние
Гипосмия наблюдается у большинства пациентов с БП на поздних стадиях заболевания и является потенциальным премоторным маркером БП [83, 84]. До 90% пациентов с БП имеют нарушение обоняния [85]. Был выявлен обонятельный дефицит у здоровых родственников пациентов с БП, у которых впоследствии развилось заболевание [86]. Гипосмия возникает уже на I стадии БП по Брааку вследствие дегенерации нейронов обонятельной луковицы и переднего обонятельного ядра [87].
Гипосмия возникает уже на I стадии БП по Брааку вследствие дегенерации нейронов обонятельной луковицы и переднего обонятельного ядра [87].
Немоторные симптомы являются неотъемлемой частью БП. Они затрагивают психическую, сенсорную и вегетативную сферы, оказывая значительное негативное влияние на качество жизни пациента. Их развитие возможно задолго до возникновения типичной моторной симптоматики, что позволяет рассматривать их в качестве предикторов БП. Обнаружение немоторных симптомов на премоторной стадии заболевания может иметь большое значение для выявления пациентов с риском развития БП.
Что такое галлюцинации, при чем тут шизофрения и всегда ли опасны голоса в голове: объясняет психиатр
Познать себяЧеловек среди людей
- Фото
- Shutterstock/Fotodom.ru
Мы все живем в своих личных, персональных реальностях, которые немного отличаются друг от друга. Это нормально, так и должно быть, мы чисто физиологически по-разному видим, по-разному слышим и чувствуем запахи. Но когда личный мир, субъективный микрокосмос человека начинает сильно уходить в сторону от общепринятого — тут-то мы и говорим о психозе.
Это нормально, так и должно быть, мы чисто физиологически по-разному видим, по-разному слышим и чувствуем запахи. Но когда личный мир, субъективный микрокосмос человека начинает сильно уходить в сторону от общепринятого — тут-то мы и говорим о психозе.
И самый простой для понимания пример этого — галлюцинации, расстройства восприятия.
Скажем, у человека есть 6 чувств (на самом деле больше, но мы опустим это пока): слух, вкус, зрение, обоняние, осязание и проприоцепция (чувство внутренних органов; мы же можем с закрытыми глазами понять угол сгиба суставов, положение спины и так далее — вот это она и есть).
В норме мы воспринимаем стимулы органами чувств и таким образом получаем информацию о реальности.
Но при различных патологических состояниях бывает, что мы начинаем воспринимать стимулы, которых в реальности нет. Это и есть галлюцинации
Perception without stimulus — видеть образы, слышать голоса, ощущать запахи и вкусы того, что вы на самом деле не видели, не брали в рот и не нюхали, а иногда даже и все вместе.
Галлюцинации — всегда симптом какого-то заболевания, их вызвать может масса причин. Но есть и еще один вариант нарушения восприятия, который представляет собой «серую зону» — то есть может быть болезненным, а может и нет. Это иллюзии — искаженное восприятие реально существующего стимула.
Классический пример: кто-то входит в комнату, внутри которой стоит вешалка с плащом и шляпой, и на какое-то мгновение ему кажется, то это человек. Мозг быстро исправляет такие «ошибки восприятия» в большинстве случаев, но существуют и болезненные состояния, при которых иллюзии становятся устойчивыми.
«Привет, земляне»Помню, однажды зимой я вел пациентку на комиссию по инвалидности, и она увидела сугроб на ветке дерева.
— Ой, доктор, смотрите — инопланетянин!
— Да, очень похоже.
Но она реально видела в этом сугробе зеленого человечка, который махал ей… ну, чем там инопланетяне машут. Рукой? Щупальцем? Вы поняли.
Кстати, мы все активно пользуемся иллюзиями, особенно женщины: надела платье в пол с вертикальными тонкими полосками — и фигура кажется тоньше, выбрала свитер полосами на груди — и бюст кажется больше.
Существуют экзотические виды галлюцинаций, например, гипнагогические и гипнопомпические (ничего так словечки, правда?). Это такие галлюцинации, которые появляются во время засыпания и пробуждения соответственно, когда человек уже почти задремал, но еще не уснул.
В норме они возникают в начале сна и мимолетно. А вот при некоторых повреждениях мозга, например, могут быть довольно стойкими.
Страна чудесМне пациентка описывала видения в виде Чеширского кота, который гулял по комнате и убаюкивал ее, а потом растворялся в воздухе, как ему и положено, оставляя улыбку.
Это редкие феномены, но очень интересные — их сложно найти, сложно изучать, известно о них мало. Есть описания случаев дремотного галлюцинирования при эпилепсии, к примеру.
Существует еще один нечасто встречающийся вид галлюцинаций, особенно характерный для алкогольного делирия и интоксикации некоторыми видами наркотиков, — так называемые парейдолии, парейдолические галлюцинации.
Это феномен, при котором абстрактный рисунок или орнамент, скажем, на ковре начинает двигаться, складываться в рожицы, змей, приобретает объем. Некоторые видят лицо человека в картине лунных кратеров, некоторые — растения в рисунке трещин на потолке.
Малоприятная штука, которая часто сильно пугает больных и вызывает приступы психомоторного возбуждения, пациенты пытаются убежать от своих видений, не понимая, что от себя не сбежишь.
- Фото
- Кадр из фильма «Страх и ненависть в Лас-Вегасе»
Если вы смотрели фильм Терри Гиллиама «Страх и ненависть в Лас-Вегасе» с Джонни Деппом в главной роли, то помните эпизод, когда ковер под его героем «оживает». Так вот это и есть парейдолические галлюцинации.
Так вот это и есть парейдолические галлюцинации.
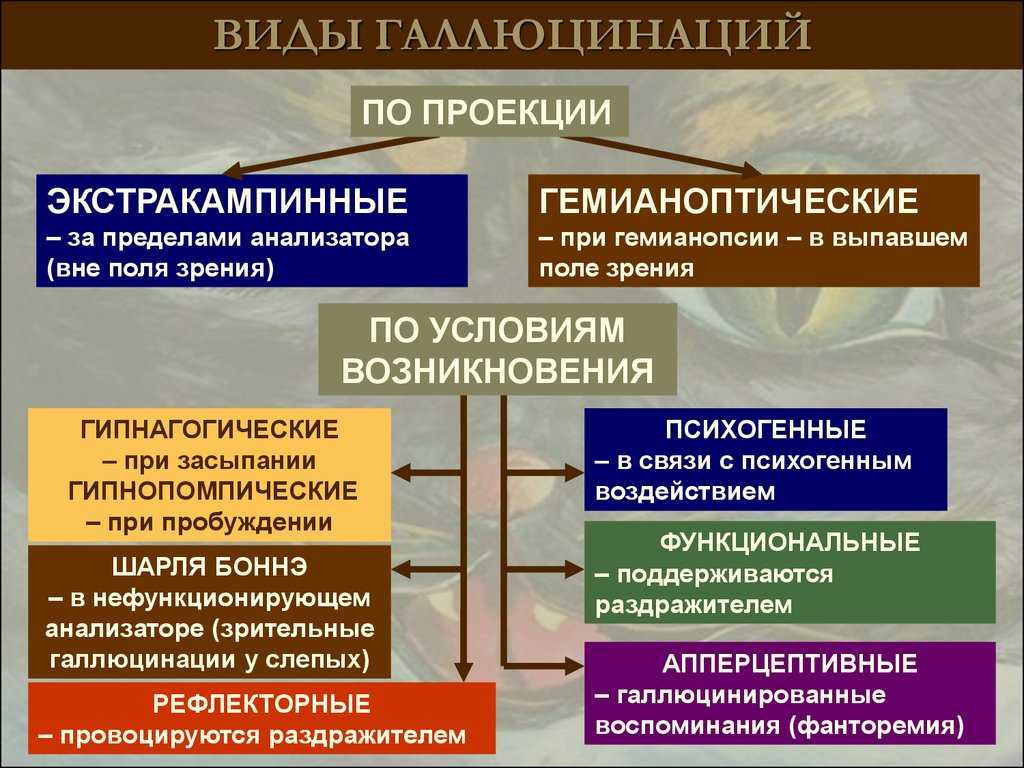
Их разновидностей еще много — существуют:
галлюцинации Бонне (возникают в поврежденном анализаторе: слуховые галлюцинации у глухих, зрительные — у слепых и так далее),
экстракампинные (галлюцинации, выходящие за пределы анализатора, вроде видений, которые находятся вне поля зрения — за спиной, например),
висцеральные (ощущения внутри тела, вполне конкретные),
сенестопатии (их противоположность — то есть неконкретные и трудно описываемые галлюцинаторные ощущения внутри тела)…
Список можно продолжать долго.
Расщепление личностиЕсть с галлюцинациями одна проблема, которая представляет собой довольно серьезную опасность. Когда слуховые галлюцинации становятся императивными (то есть приказывающими), человек поначалу практически не может им сопротивляться.
С годами, конечно, многие хронические больные привыкают к голосам в голове и не обращают на них особого внимания, но на ранних стадиях выполняют беспрекословно или почти беспрекословно все указания.
Здесь есть некоторая логика: по сути своей слуховые галлюцинации — это собственные мысли человека, которые он «отчуждает», «отщепляет» от себя и начинает воспринимать как что-то внешнее. Но они же все равно свои. А мы привыкли себе доверять, и критика (точнее, самокритика) в таких случаях отсутствует. Человек не понимает, что с ним что-то не так, зачастую он не в состоянии распознать болезнь.
Кстати, слово «отщепление» на греческом звучит как «схизис», оттуда и произошло слово «шизофрения», дословно — «расщепление диафрагмы»
Древние греки верили, что душа у нас живет в груди, а при шизофрении диафрагма (которая разделяет грудную и брюшную полости) расщепляется, и вот человек начинает демонстрировать симптомы психоза. Само слово «шизофрения» придумано было на рубеже XIX–XX веков, это относительно новое понятие, но с глубокими корнями.
Так вот, человек начинает слышать собственные мысли как бы извне. Но содержание остается обычным, в подавляющем большинстве случаев голоса говорят ему выполнять самые обыденные вещи: ботинки зашнуровать, чайник поставить.
Однако со временем содержание голосов изменяется, они могут приказать и убить, и покончить с собой — психиатры часто видят подобные случаи.
Галлюцинации в судебной психиатрииВ судебной психиатрии, когда речь идет о совершении преступления в состоянии психоза и доказана причинно-следственная связь между психозом и деянием, пациент признается экспертизой невменяемым. Вместо отбывания срока в тюрьме он направляется судом на принудительное лечение в психиатрической больнице, срок лечения и вопрос о выписке принимает комиссия, которая очень похожа на суд, только в нее входит психиатр.
Весь этот процесс в целом — от предъявления обвинений и до решения суда — довольно длинный и различается в разных странах. Но идея везде одна и та же: если у судьи, адвоката или прокурора появляется подозрение, что человек болен, его направляют на экспертизу в психиатрическую больницу.
Там задают, как правило, примерно одни и те же вопросы: здоров ли человек в судебно-психиатрическом смысле слова? В состоянии ли он предстать перед судом в своем нынешнем состоянии (то есть понимает ли он, что такое суд и как с ним взаимодействовать) и несет ли ответственность за деяния, описанные в обвинительном заключении.
Бывают случаи, когда пациент болен, страдает хроническим психотическим расстройством под названием «параноидная шизофрения», за свои деяния не отвечает. А вот перед судом может предстать и быть вполне организованным, отвечать по существу, прекрасно понимать, в чем его обвиняют и кто такие адвокат, прокурор, судья и прочие.
Понятно, на все эти три вопроса ответы могут быть разными и между собой они связаны клинической логикой.
«Косит под дурку»Кстати, интересный момент по поводу причинно-следственной связи в преступлении. У меня был случай, когда больной шизоаффективным расстройством (тоже вариант хронического психотического заболевания) открыл небольшой магазинчик и сжег его через несколько месяцев. Вместе с магазинчиком сгорела квартира по соседству.
Выяснилось, что этот человек и правда болен, но магазин он сжег, чтобы получить страховую выплату. И организовал все очень умно и логично, только уличную камеру наблюдения не учел — полиция раскрыла его преступление. Получается, он болен, вопросов нет, в момент совершения поджога был в психозе — у него были хронические галлюцинации и бред, но связи между деянием и психозом нет. Голоса не говорили ему ничего сжигать, это был голый расчет с целью получения выгоды.
Получается, он болен, вопросов нет, в момент совершения поджога был в психозе — у него были хронические галлюцинации и бред, но связи между деянием и психозом нет. Голоса не говорили ему ничего сжигать, это был голый расчет с целью получения выгоды.
Встречаются, конечно, и курьезные истории. Для затравки расскажу о случае судебной экспертизы, когда пациент обвинялся в причинении ущерба имуществу — если точнее, одежде прохожих.
Причуды гениевДело было так: находился у нас в больнице хронический больной шизофренией, вторая группа инвалидности. Госпитализировался раз в год как минимум — и каждый раз по одной и той же причине: во время обострений он, пардон, какал в кастрюлю, садился с этой кастрюлей к окну и ложкой метал… гм… гуано в прохожих.
На каком-то этапе на него подали в суд за порчу имущества — стало быть, попал в кого-то. Так вот, этот пациент был вице-чемпионом Европы по шахматам. Без шуток и на самом деле. Но двадцать с гаком лет назад. Потом шизофрения разрушила его личность, как это и случается, — в психиатрии это называется «руинирование личности», от слова «руины».
Потом шизофрения разрушила его личность, как это и случается, — в психиатрии это называется «руинирование личности», от слова «руины».
Надо отметить, что жил он с пожилой мамой, которая в нем души не чаяла и каждый раз в приемном покое пыталась уговорить дежурного врача не госпитализировать ее великовозрастное чадо. Причем основным аргументом было: «Ну доктор, ну он же гений, а у гениев бывают некоторые причуды».
Мы на экспертизе тогда долго думали. С одной стороны — ну смешно же, а с другой — получить заряд фекалий в новое пальто не так уж и весело, можно понять человека. Но экспертиза — дело серьезное, и решать нам нужно было вопрос вменяемости. Так что он, в общем-то, был решен по букве закона: пациента признали невменяемым и лечили с полгода принудительно в закрытом отделении.
Врач-психиатр, автор книги «Секс, смерть и галоперидол. Как работает мозг преступника. Судебная психиатрия как она есть»
Михаил Бажмин «Секс, смерть и галоперидол.
 Как работает мозг преступника»
Как работает мозг преступника»Почему серийных убийц признают вменяемыми? Где грань между безумием и нормой? И вообще, что такое норма? Михаил Бажмин, судебный психиатр, на случаях из практики, порой трагических, порой забавных, покажет, как причудливо работает человеческий мозг, как недалеко мы ушли от наших предков и какая тонкая линия отделяет каждого из нас от темной стороны сознания.
Реклама. book24.ru
Текст:Редакция PSYCHOLOGIES.RUДата публикации:17 февраля 2023
Новое на сайте
«Муж обещал исправиться, но спустя четыре года снова начал изменять и распускать руки»
«Я молчу на занятиях, потому что мне страшно выступать»
«Хищник и добыча»: нужно ли казаться неприступными во время флирта — ответ ученых
Перестать читать мысли и концентрироваться на недостатках: 5 способов спасти отношения — советы коуча
«Я дочь четырех родителей»: откровенная история читательницы и комментарий психолога
Интерес, эмпатия и гиперконцентрация: 10 признаков настоящей влюбленности — чек-лист психолога
«Чувствую себя неполноценной из-за отсутствия высшего образования»
Почему мы не отдыхаем и как делать это правильно: чек-лист от психолога
Особые виды галлюцинаций
Особые виды галлюцинацийРекламное объявление
1 из 11 и отношение пациента к галлюцинациям.
Реклама
Реклама
Особые виды галлюцинаций
- ОСОБЫЕ ВИДЫ ГАЛЮЦИНИЙ ПРАЧИ БХАВЕШ САНГВИ I M.Sc КЛИНИЧЕСКАЯ ПСИХОЛОГИЯ СТ. АГНЕС ЦЕНТР ПОСЛЕДИПЛОМНОГО ОБУЧЕНИЯ И ИССЛЕДОВАНИЯ
- Особые виды галлюцинаций • Функциональная галлюцинация • Рефлекторная галлюцинация • Экстракампиновая галлюцинация • Аутоскопическая галлюцинация Отношение больного к галлюцинациям
- ФУНКЦИОНАЛЬНАЯ ГАЛЮЦИНАЦИЯ • Внешний раздражитель необходим, чтобы спровоцировать галлюцинация, но нормальное восприятие раздражителя и галлюцинация в той же модальности переживаются одновременно. • Пациент может легко отделить шум от голосов и оба восприятия признаются отчетливыми и реальными. • Часто встречается при хронической шизофрении. • Отличие иллюзии от функциональной галлюцинации
- РЕФЛЕКСНАЯ ГАЛЮЦИНАЦИЯ
• Галлюцинаторная форма синестезии (сенсорная
стимул в одной модальности, приводящий к сенсорному опыту
в другой).
• Стимул в одной сенсорной модальности вызывает
галлюцинации в другой смысловой модальности.
 •Эти галлюцинации не имеют большого диагностического
значение.
•Эти галлюцинации не имеют большого диагностического
значение. - ЭКСТРАКАМПИН ГАЛЮЦИНАЦИЯ • У пациента есть галлюцинация, которая находится вне пределы сенсорного поля; за пределами визуального поле или за пределами слышимости. •Эти галлюцинации не имеют большого диагностическое значение. • Они могут быть гипнагогическими, органическими, шизофреническими или возникают при эпилепсии. • Совершенно определенно переживается как восприятие пациентом, а не только как убеждение или идея.
- АВТОСКОПИЧЕСКАЯ ГАЛЮЦИНАЦИЯ • Визуальный опыт, когда пациент видит образ себя во внешнем пространстве, рассматриваемый с внутри собственного физического тела. • Кинестетические и соматические ощущения также должны быть присутствует, но нарушение зрительного восприятия является существенная черта. • Это может произойти у нормальных людей, когда они эмоционально неуравновешенный, усталый или истощенный. Иногда это истерический симптом.
- •Немногие шизофреники имеют аутоскопическую
галлюцинации, но чаще
бредовые состояния.
 • Органические состояния, чаще связанные с
аутоскопия — эпилепсия и очаговые поражения.
• Также встречается у наркоманов и хронических
алкоголики.
• Органические состояния, чаще связанные с
аутоскопия — эпилепсия и очаговые поражения.
• Также встречается у наркоманов и хронических
алкоголики. - • Несколько пациентов, страдающих органическими условия смотрят в зеркало и не видят изображения. Это называется «отрицательная аутоскопия». • При «внутренней аутоскопии» пациент видит свое собственные внутренние органы.
- ОТНОШЕНИЕ ПАЦИЕНТА К ГАЛЛЮЦИНАЦИЯМ • Пациент обычно пугается визуального галлюцинации и может отчаянно пытаться получить подальше от них. • Многие пациенты чувствуют угрозу и обычно подозрительный. • Больные депрессией часто слышат голоса, оскорбляющие их или говоря им, чтобы убить себя.
- • Начало голоса при острой шизофрении часто
очень пугает, и больной иногда может атаковать
человек, которого он считает своим источником.
• С другой стороны, люди с хронической шизофренией
часто не беспокоят голоса и могут лечить
как знакомые, но некоторые пациенты жалуются
горько о них.
• Пациенты с инсайтом могут отрицать галлюцинации,
так как они знают, что это ненормальная функция.