Нейролептический синдром | это… Что такое Нейролептический синдром?
Нейролептический синдром (более распространённое название — экстрапирамидные расстройства) — комплекс проявляющихся двигательными нарушениями неврологических осложнений, связанных с применением препаратов-нейролептиков (антипсихотиков). В широком смысле термин «экстрапирамидные расстройства» включает в себя также нарушения, вызванные приёмом других средств, изменяющих дофаминергическую активность: например, антидепрессантов, антагонистов кальция, антиаритмических препаратов, холиномиметиков[1], лития[2], антипаркинсонических средств, антиконвульсантов[3].
Впервые термин введен Делеем и Деникером в 1960 году (син. синдром Делеей-Деникера, психический синдром 4560 RP).
Содержание
|
Общая характеристика
Патогенез нейролептического синдрома не до конца ясен, но фармакологические свойства антипсихотиков позволяют предположить, что в его основе лежит блокада дофаминовых рецепторов в нигростриарном пути и связанное с этим высвобождение глутамата, приводящие к дисбалансу нейротрансмиттеров, повреждению базальных ганглиев и подкорково-таламических связей[4], а также компенсаторному усилению синтеза и высвобождения дофамина[5]. Для возникновения экстрапирамидных расстройств необходим уровень связывания D2-рецепторов от 75% и выше[6]. Риск экстрапирамидных расстройств существует, в большей или меньшей степени, при применении всех антипсихотических средств, хотя некоторые из экстрапирамидных нарушений (к примеру, поздняя дискинезия) чаще возникают при терапии типичными нейролептиками. С другой стороны, акатизия и злокачественный нейролептический синдром, по-видимому, одинаково часто возникают при терапии как типичными антипсихотиками, так и атипичными: рисперидоном (рисполептом), оланзапином (Зипрексой), кветиапином (сероквелем), арипипразолом (абилифаем) и др.[7]
Риск экстрапирамидных расстройств существует, в большей или меньшей степени, при применении всех антипсихотических средств, хотя некоторые из экстрапирамидных нарушений (к примеру, поздняя дискинезия) чаще возникают при терапии типичными нейролептиками. С другой стороны, акатизия и злокачественный нейролептический синдром, по-видимому, одинаково часто возникают при терапии как типичными антипсихотиками, так и атипичными: рисперидоном (рисполептом), оланзапином (Зипрексой), кветиапином (сероквелем), арипипразолом (абилифаем) и др.[7]
По длительности возникновения экстрапирамидные расстройства можно разделить на острые, они же ранние (возникают вскоре после начала приёма нейролептика — в первые дни или недели приёма — и проходят сразу после отмены препарата либо снижения дозы), затяжные (возникают при длительном приёме нейролептиков и исчезают постепенно в течение нескольких месяцев после отмены) и хронические, они же поздние (возникают при многолетнем приёме и могут сохраняться даже после отмены препарата). Они снижают качество жизни пациентов, их трудовую и социальную активность, приводят к когнитивным нарушениям[8][9][10], осложняют течение основного заболевания, увеличивая выраженность негативных, когнитивных и аффективных расстройств, и приводят к дополнительной социальной стигматизации пациентов[11]. В некоторых случаях психопатологические проявления (высокая тревожность, негативная симптоматика и когнитивные расстройства), обычно трактующиеся как симптомы шизофрении, могут быть обусловлены экстрапирамидной симптоматикой при приеме нейролептиков (например, акатизией)[12].
Они снижают качество жизни пациентов, их трудовую и социальную активность, приводят к когнитивным нарушениям[8][9][10], осложняют течение основного заболевания, увеличивая выраженность негативных, когнитивных и аффективных расстройств, и приводят к дополнительной социальной стигматизации пациентов[11]. В некоторых случаях психопатологические проявления (высокая тревожность, негативная симптоматика и когнитивные расстройства), обычно трактующиеся как симптомы шизофрении, могут быть обусловлены экстрапирамидной симптоматикой при приеме нейролептиков (например, акатизией)[12].
Развитие острых экстрапирамидных расстройств является фактором риска возникновения в дальнейшем хронических экстрапирамидных нарушений, таких как, например, поздняя дискинезия[13]. При лечении экстрапирамидной симптоматики часто используются корректоры, но применение их целесообразно лишь при острых расстройствах, а преимущества долгосрочного лечения с использованием таких препаратов сомнительны, поскольку они вызывают другие побочные эффекты со стороны нервной системы[14]: ухудшение когнитивных функций при приёме холинолитических средств, таких как циклодол[15]; депрессия и сердечно-сосудистые побочные эффекты при приёме бета-блокаторов.
Лекарственный паркинсонизм, он же акинетогипертонический синдром
Встречается в 15—60% случаев при приёме антипсихотиков[16], обусловлен снижением дофамина в нигростриарном пути[17] и связанным с этим повышением глутамата и ацетилхолина.
Клинические проявления и факторы риска
Симптоматика включает в себя брадикинезию (замедленный темп движений, трудность начальных движений, трудность поворотов), ригидность (скованность, напряжённость мышц), симптом зубчатого колеса (прерывистость, ступенчатость движений), постуральную неустойчивость (неспособность удерживать равновесие, трудности ходьбы, падения), тремор конечностей, головы, языка, маскообразное лицо, замедление речевой деятельности, сгорбленную позу, семенящую походку и гиперсаливацию (слюнотечение), микрографию, себорею. Если эти симптомы достигают выраженной степени, может развиваться акинезия, неотличимая от кататонии, вплоть до полной обездвиженности. Паркинсонизм часто сочетается с дискинезиями и дистониями[10].
Данный синдром появляется, как правило, в первые дни или недели лечения и наиболее часто встречается у пожилых людей, женщин, людей, имеющих родственников с болезнью Паркинсона, а также в случаях, когда двигательные нарушения наблюдались и ранее[1], и/или у пациентов, принимающих высокопотентные нейролептики. Кроме того, велик риск паркинсонизма у пациентов, страдающих когнитивными нарушениями[18]. Особенно часто лекарственный паркинсонизм развивается в ходе терапии типичными антипсихотиками, в первую очередь теми из них, которые имеют слабую аффинность к серотониновым и холинорецепторам (галоперидол, фторфеназин, трифтазин и др.)[10]. При применении атипичных нейролептиков (клозапин, оланзапин, кветиапин и др.) паркинсонизм почти не встречается, за исключением рисперидона в дозе 8 мг/сут и выше.
Синдром паркинсонизма, как правило, отражается и на психической сфере: характерны явления т. н. психического паркинсонизма, или «зомби-синдрома», включающего в себя эмоциональный (эмоциональная индифферентность, ангедония, отсутствие удовольствия от деятельности), когнитивный (заторможенность мышления, трудности концентрации внимания, чувство «пустоты в голове») и социальный (потеря инициативы, снижение энергии, потеря социальных связей) паркинсонизм. В ряде случаев вторичную негативную симптоматику (абулия, ангедония, уплощение аффекта, эмоциональная отгороженность, бедность речи), представляющую собой побочный эффект психофармакотерапии, трудно отграничить от первичной негативной симптоматики, свойственной расстройствам шизофренического спектра; к тому же психоэмоциональные проявления лекарственного паркинсонизма не всегда сопровождаются заметными неврологическими нарушениями[19][20].
В ряде случаев вторичную негативную симптоматику (абулия, ангедония, уплощение аффекта, эмоциональная отгороженность, бедность речи), представляющую собой побочный эффект психофармакотерапии, трудно отграничить от первичной негативной симптоматики, свойственной расстройствам шизофренического спектра; к тому же психоэмоциональные проявления лекарственного паркинсонизма не всегда сопровождаются заметными неврологическими нарушениями[19][20].
Лекарственный паркинсонизм традиционно считается обратимым, но иногда (по меньшей мере в 10% случаев) его симптомы могут сохраняться длительное время даже после отмены нейролептика.[1]
Лечение
Лучшее лечение паркинсонизма — профилактика, в частности отказ от назначения могущих вызвать его препаратов, если назначение это не является строго необходимым[1]. В случае, если на фоне уже развившихся симптомов антипсихотический препарат нельзя отменить, снизить дозу или заменить его препаратом, связанным с меньшим риском экстрапирамидных расстройств, необходимо назначить фиксированную дозировку корректора (например, антихолинергического средства: циклодола, акинетона, биперидена — или антагониста глутаматных рецепторов амантадина сульфата) и уменьшить дозу нейролептика до минимально эффективной. Кроме того, желательно назначение витамина B6[21]. Дофаминергические препараты при лекарственном паркинсонизме обычно неэффективны[10]. Амантадин реже вызывает побочные действия, чем циклодол[22], и гораздо более эффективен при паркинсонизме[10]. Использование антихолинергических средств увеличивает риск поздней дискинезии; кроме того, ухудшает когнитивные показатели и ослабляет воздействие нейролептиков на позитивные расстройства[23][24][25].
Кроме того, желательно назначение витамина B6[21]. Дофаминергические препараты при лекарственном паркинсонизме обычно неэффективны[10]. Амантадин реже вызывает побочные действия, чем циклодол[22], и гораздо более эффективен при паркинсонизме[10]. Использование антихолинергических средств увеличивает риск поздней дискинезии; кроме того, ухудшает когнитивные показатели и ослабляет воздействие нейролептиков на позитивные расстройства[23][24][25].
У пожилых больных должны использоваться более низкие дозы антипаркинсонических средств (например, 1 мг бензтропина 2 раза в сутки). В некоторых случаях может помочь переход на низкопотентные нейролептики (особенно тиоридазин), но предпочтителен перевод пациента на атипичные антипсихотики.
Гиперкинетогипертонический синдром
На фоне повышенного тонуса мышц возникают различные гиперкинезы (тики, тремор, состояния неусидчивости).
Гиперкинетический синдром
Состояние, характеризующееся наличием гиперкинезов на фоне нормального тонуса скелетной мускулатуры. Проявляется в виде акатизии (неусидчивости) — непоседливости, чувства «беспокойства» в ногах, обычно с оттенком тревоги, бессонницы — и тасикинезии — стремления постоянно менять положение тела. Кроме того, этот синдром может проявляться в виде хореоформных (сложных движений, похожих на насильственный танец), атетоидных (непроизвольных резких движений конечностей), оральных (непроизвольных движений мышц лица).
Проявляется в виде акатизии (неусидчивости) — непоседливости, чувства «беспокойства» в ногах, обычно с оттенком тревоги, бессонницы — и тасикинезии — стремления постоянно менять положение тела. Кроме того, этот синдром может проявляться в виде хореоформных (сложных движений, похожих на насильственный танец), атетоидных (непроизвольных резких движений конечностей), оральных (непроизвольных движений мышц лица).
Дискинетический синдром
Основная статья: Поздняя дискинезия
Поздняя дискинезия (ПД) представляет собой синдром длительно сохраняющихся или постоянных аномальных непроизвольных движений. Наиболее часто поздняя дискинезия вызывается длительным приемом типичных нейролептиков (около 5% больных в год). Клинически поздняя дискинезия проявляется в виде непроизвольных движений языка, мышц лица и шеи, верхних и нижних конечностей, мышц тела или, иногда, мышечных групп, способствующих актам дыхания и глотания. Вначале обычно появляются движения щечно-язычных и жевательных мышц в виде «толкания» языка (часто доступное наблюдению как выталкивание языка через щеки или губы), высовывания языка, чмоканья губами, сжатия губ, жевательных движений и надувания щек.
ПД редко появляется у пациентов, принимающих нейролептики меньше 3-6 месяцев. Существует лишь один твёрдо установленный фактор риска развития ПД — это применение типичных нейролептиков у лиц старше 50 лет. Некоторые данные указывают на то, что у женщин, по сравнению с мужчинами, риск ПД выше. Имеются противоречивые данные о том, что у пациентов с аффективными расстройствами риск развития ПД выше. Прерывистый режим приема нейролептиков (особенно у больных с аффективными расстройствами) также повышает риск развития ПД. Нет достоверных сведений, что тот или иной из типичных нейролептиков чаще или реже других вызывает ПД.
С появлением атипичных нейролептиков, принимая решение о продолжении лечения пациентов, получающих типичные нейролептики и имеющих риск развития ПД, врач должен учитывать множество факторов. Выбор может зависеть от клинической ситуации. Встречаются пациенты, у которых отмечается очень хороший эффект нейролептиков без развития поздней дискинезии; пациенты с хорошим эффектом и минимально выраженной ПД; пациенты с хорошим эффектом и умеренной или тяжелой ПД; пациенты с недостаточным эффектом и минимально выраженной ПД и, наконец, пациенты с плохим эффектом и тяжелой ПД. Исключая группу пациентов с хорошим антипсихотическим эффектом и отсутствием ПД, все остальные варианты требуют рассмотрения вопроса о переводе больного на терапию атипичными антипсихотиками.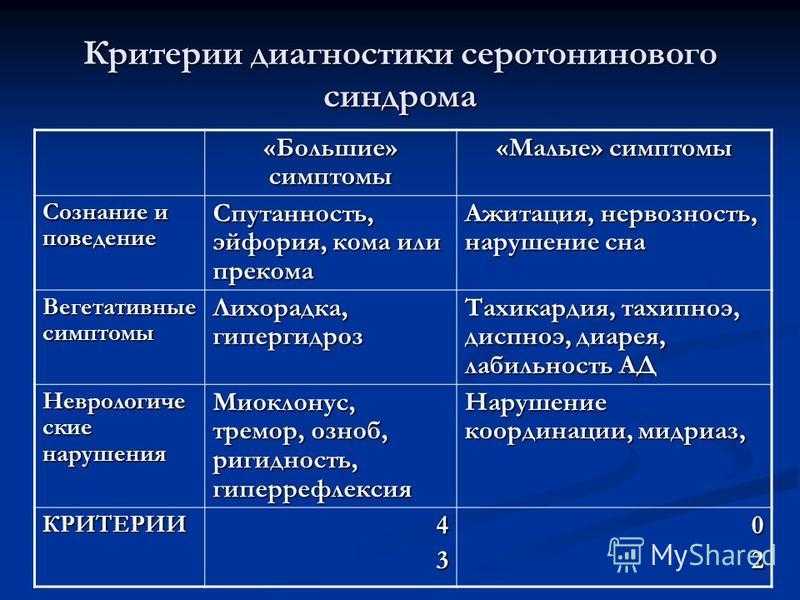
ПД часто возникает в то время, когда пациент ещё принимает антипсихотик. Однако антипсихотические препараты могут маскировать симптомы ПД, и аномальные непроизвольные движения становятся очевидными лишь после отмены или снижения дозы препарата. Когда спустя несколько дней или недель подобные симптомы исчезают, они расцениваются как дискинезия отмены. Если они приобретают стойкий характер, то определяются как ПД. Хотя не существует надёжных данных, подтверждающих, что дискинезия отмены предвещает появление ПД при продолжении терапии нейролептиками, при её появлении целесообразно прекратить лечение традиционными нейролептиками и назначить атипичные антипсихотики.
В литературе существуют противоречивые данные относительно прогноза течения ПД у больных, продолжающих принимать типичные нейролептики. В некоторых исследованиях было обнаружено прогрессирование ПД; другие наблюдали, что, развившись, симптомы ПД могут достигать фазы плато или в некоторых случаях уменьшаться.
Поздняя дистония, синдром отставленной рефрактерной дистонии, редко отмечается у больных шизофренией, длительно получающих типичные нейролептики. Её клинические проявления могут перекрывать картину ПД. Истинная природа и факторы риска этого синдрома изучены плохо.
Профилактика
Лечения ПД не существует. Поэтому наиболее оптимальным подходом является предотвращение её развития путём ограничения использования типичных нейролептиков лишь теми ситуациями, когда они действительно показаны. В частности, пациенты с аффективными нарушениями, тревожными или личностными расстройствами не должны принимать типичные нейролептики в течение длительного периода времени, если не имеется абсолютных доказательств того, что клиническая польза перевешивает потенциальный риск развития ПД. В связи с высоким риском развития ПД целесообразно также избегать длительного применения типичных нейролептиков при лечении больных с задержкой умственного развития, органическими синдромами, а также у пожилых лиц.
В связи с высоким риском развития ПД целесообразно также избегать длительного применения типичных нейролептиков при лечении больных с задержкой умственного развития, органическими синдромами, а также у пожилых лиц.
Перед началом антипсихотической терапии врач всегда должен тщательно обследовать больного. Лучше всего использовать стандартизированную шкалу аномальных движений, такую как Шкала аномальных непроизвольных движений (AIMS), изданную Национальным институтом психического здоровья. Данное обследование необходимо повторять не реже чем раз в 6 месяцев, по ходу антипсихотической терапии. Если лечение нейролептиками должно продолжаться год, то врачу следует попытаться снизить дозу или отменить препарат и проводить оценку после снижения дозы или во время паузы в приеме препарата. Если обнаружены данные в пользу развития ПД, врач должен обсудить осложнения с пациентом и его семьёй, чтобы получить информированное согласие в отношении продолжения антипсихотической терапии или перехода на атипичный антипсихотик.
Дифференциальный диагноз
Существует множество первичных неврологических расстройств, сходных с ПД.
Болезнь Вильсона
Болезнь Хантингтона
Новообразования мозга
- Идиопатическая кальцификация базальных ганглиев 1 или Синдром Фара (Fahr)
Идиопатические дистонии (включая блефароспазм, оромандибулярную дистонию, Синдром Мейжа (Meige), торсионную дистонию и др.)
Постгипоксические или постэнцефалитические экстрапирамидные симптомы
Лекарственные средства и токсины, применением которых могут вызываться сходные расстройства
Антидепрессанты
Литий
Антихолинергические средства
Фенитоин
L-допа и агонисты дофамина
Амфетамины и родственные им стимуляторы
Магний и другие тяжёлые металлы
Лечение
Хотя существует множество терапевтических стратегий, включающих применение лития, лецитина, физостигмина или бензодиазепинов, эффективного лечения ПД не существует. Ранее указывалось на то, что профилактика витамином E может предотвратить развитие или ухудшение поздней дискинезии, но последующие исследования были менее обнадёживающими.
Синдром Куленкампфа-Тарнова
Напряжение мышц языка, глотательных и жевательных мышц, при котором возникает непреодолимое желание высунуть язык.
Окулогирный криз
Насильственное закатывание глаз и запрокидывание головы.
Злокачественный нейролептический синдром
Наиболее тяжёлое осложнение при приёме нейролептиков, наблюдается примерно у 0,1% стационарных пациентов. Наблюдается характерная тетрада клинических признаков: гипертермия (повышение температуры часто более 40°С), повышение мышечного тонуса, вегетативные расстройства (колебание артериального давления, учащённое дыхание, повышенное потоотделение) и расстройство сознания с нарушением контакта с окружающей средой, иногда прогрессирующее вплоть до коматозного состояния[6]. Нередко также отмечается симптоматика, сходная с кататонической[26].
В основном диагноз ЗНС ставится методом исключения, так как прежде всего необходимо исключить другие возможные расстройства (злокачественная гипертермия, летальная кататония, тепловой удар, вирусный энцефалит, столбняк и другие инфекционные заболевания[6]) у пациентов, способные привести к аналогичной клинической картине.
Этиология ЗНС остаётся неясной. Наиболее распространены представления о вмешательстве нейролептиков в обмен дофамина в терморегулирующих центрах таламуса. В последнем обзоре литературы по ЗНС выделены следующие факторы риска в порядке убывания их значимости: наличие эпизодов ЗНС в анамнезе, мужской пол и молодой возраст (от 20 до 40 лет). Предшествовавшие заболевания мозга тоже выделяются как факторы риска, но по разрозненным сообщениям их значимость определить очень трудно; острый энцефалит среди них — наиболее серьёзный предиктор. Факторами риска возникновения ЗНС являются также ажитация; дегидратация; дозировки, способ и скорость введения применяемых антипсихотических препаратов; сочетанное использование их с другими психотропными средствами (например, с литием)[6].
ЗНС может возникать на любом этапе лечения, но чаще всего (в 80% случаев) — на протяжении первых двух недель или после резкого повышения дозировки препарата. Обычно симптоматика развивается в течение 24–48 часов и продолжается в среднем до 7–14 дней, в редких случаях растягивается на период до 30 дней. При использовании депо-препаратов продолжительность ЗНС увеличивается в два раза[6].
При использовании депо-препаратов продолжительность ЗНС увеличивается в два раза[6].
Кроме нейролептиков, ЗНС могут вызывать средства, истощающие дофаминовую систему (резерпин), а также антидепрессанты амоксапин и флуоксетин. Возникновение ЗНС может провоцировать и резкое снижение дозы или отмена при терапии антипаркинсоническими препаратами[6]. При сочетанном приёме атипичных нейролептиков и антидепрессантов группы СИОЗС риск злокачественного нейролептического синдрома повышается[27].
Лечение
- Отмена нейролептиков.
- Нормализация температуры, слежение за жизненно важными функциями, коррекция баланса жидкости и кислотно-основного равновесия.
- Лоразепам 1–2 mg q8h IM/IV (1–8 mg/day), реланиум — 5-10 мг 2-3 раза в сутки.
- Амантадин 100 mg q8h PO/NG (200-400/day) (ПК-Мерц, Мидантан).
- Бромкриптин 2.5–5 mg q8h PO/NG (<30 mg/day).
- Дантролен 1-2.5 mg/kg IV (1 mg/kg q6h).
- ЭСТ: 6-10 билатеральных сеансов.

См. также
- Госпитализм
Литература
- Авруцкий Г. Я., Недува А. А. Лечение психически больных. — 2-е изд. — М.: Медицина, 1998. — С. 292. — 528 с. — ISBN 5-225-00052-5.
Примечания
- ↑
- ↑ Nguyen N, Pradel V, Micallef J, Montastruc JL, Blin O (2004). «Drug-induced parkinson syndromes» (French). Therapie 59 (1): 105–12. PMID 15199676.
- ↑ Blanchet PJ (March 2003). «Antipsychotic drug-induced movement disorders». Can J Neurol Sci 30 Suppl 1: S101–7. PMID 12691483.
- ↑ Victor M, Ropper AH. Adams and Victor’s principles of neurology. New York: McGraw-Hill.
- ↑ Федорова Н.В., Ветохина Т.Н. Диагностика и лечение нейролептических экстрапирамидных синдромов: Учебно-методическое пособие. — Российская Медицинская Академия Последипломного Образования
- ↑ 1 2 3 4 5 6 Яничак Ф. Дж., Дэвис Дж. М., Прескорн Ш. Х., Айд Ф. Дж. мл. Принципы и практика психофармакотерапии — 3-е. — М., 1999. — 728 с. — ISBN 966-521-031-9.
- ↑ Цыганков Б.Д., Агасарян Э.Г. (2006). «Современные и классические антипсихотические препараты: сравнительный анализ эффективности и безопасности».
- ↑ Kim JH, Byun HJ (March 2009). «Non-motor cognitive-perceptual dysfunction associated with drug-induced parkinsonism». Hum Psychopharmacol 24 (2): 129–33. DOI:10.1002/hup.1009. PMID 19204914.

- ↑ Kim JH, Kim SY, Byun HJ (2008). «Subjective cognitive dysfunction associated with drug-induced parkinsonism in schizophrenia». Parkinsonism Relat. Disord. 14 (3): 239–42. DOI:10.1016/j.parkreldis.2007.07.009. PMID 17851106.
- ↑ 1 2 3 4 5 Ветохина Т.Н., Федорова Н.В., Воронина Е.Ф. (2006) Особенности клинических проявлений и течения нейролептического паркинсонизма и подходы к его коррекции: Психиатрия и психофармакотерапия. Том 08/N 1.
- ↑ Мосолов С. Н. Современная антипсихотическая фармакотерапия шизофрении.
- ↑ Gebhardt S, Härtling F, Hanke M, Theisen FM, von Georgi R, Grant P, Mittendorf M, Martin M, Fleischhaker C, Schulz E, Remschmidt H (February 2008). «Relations between movement disorders and psychopathology under predominantly atypical antipsychotic treatment in adolescent patients with schizophrenia».
 Eur Child Adolesc Psychiatry 17 (1): 44–53. DOI:10.1007/s00787-007-0633-0. PMID 17876506.
Eur Child Adolesc Psychiatry 17 (1): 44–53. DOI:10.1007/s00787-007-0633-0. PMID 17876506. - ↑ Sachdev P (June 2004). «Early extrapyramidal side-effects as risk factors for later tardive dyskinesia: a prospective study». Aust N Z J Psychiatry 38 (6): 445–9. DOI:10.1111/j.1440-1614.2004.01382.x. PMID 15209837.
- ↑ Gray R, Gournay K (June 2000). «What can we do about acute extrapyramidal symptoms?». J Psychiatr Ment Health Nurs 7 (3): 205–11. PMID 11249313.
- ↑ Снедков Е.В. [Доклад на XIII съезде НПА России] // Независимый Психиатрический Журнал. — 2008. — № 2.
- ↑ Hardie RJ, Lees AJ (June 1988). «Neuroleptic-induced Parkinson’s syndrome: clinical features and results of treatment with levodopa». J. Neurol. Neurosurg. Psychiatr. 51 (6): 850–4. PMID 2900293.
- ↑ Tysnes OB, Vilming ST (September 2008).
 «Atypical parkinsonism» (Norwegian). Tidsskr. Nor. Laegeforen. 128 (18): 2077–80. PMID 18846125.
«Atypical parkinsonism» (Norwegian). Tidsskr. Nor. Laegeforen. 128 (18): 2077–80. PMID 18846125. - ↑ Montastruc JL, Llau ME, Rascol O et al. Drug-induced parkinsonism: a review Fundamental Clinical Pharmacol 1994; 8: 293–306.
- ↑ Lehman AF, Lieberman JA, Dixon LB, McGlashan TH, Miller AL, Perkins DO, Kreyenbuhl J Practice Guideline for the Treatment of Patients With Schizophrenia — 2nd ed. — American Psychiatric Association, 2004. Перевод фрагмента: Применение нейролептиков при шизофрении // Стандарты мировой медицины. — 2005. — № 2/3. — С. 83-112.
- ↑ Аведисова А.С. Новые возможности улучшения когнитивных функций и социальной адаптации при терапии шизофрении // Фарматека. — 2004. — № 9/10 (87).
- ↑ Федорова Н.В., Ветохина Т.Н. Диагностика и лечение нейролептических экстрапирамидных синдромов: Учебно-методическое пособие. — Российская Медицинская Академия Последипломного Образования
- ↑ Fann WE, Lake CR (August 1976).
 «Amantadine versus trihexyphenidyl in the treatment of neuroleptic-induced parkinsonism». Am J Psychiatry 133 (8): 940–3. PMID 782262.
«Amantadine versus trihexyphenidyl in the treatment of neuroleptic-induced parkinsonism». Am J Psychiatry 133 (8): 940–3. PMID 782262. - ↑ Calev A. Anticholinergic drugs and memory. Br J Psychiatry 1983; 143: 422–3.
- ↑ Patamianos G, Kellett JM. Anticholinergic drugs and memory: the effects of benzhexol on memory in a group of geriatric patients Br J Psychiatry 1982; 140: 470–2.
- ↑ Pullen GP, Best NR, Maguire J (September 1984). «Anticholinergic drug abuse: a common problem?». Br Med J (Clin Res Ed) 289 (6445): 612–3. PMID 6432211.
- ↑ Lee JW (2007). «Catatonic variants, hyperthermic extrapyramidal reactions, and subtypes of neuroleptic malignant syndrome». Ann Clin Psychiatry 19 (1): 9–16. DOI:10.1080/10401230601163477. PMID 17453656.
- ↑ Stevens DL (2008). «Catatonic variants, hyperthermic extrapyramidal reactions, and subtypes of neuroleptic malignant syndrome».
 Ann Pharmacother (42(9)). PMID 18628446.
Ann Pharmacother (42(9)). PMID 18628446.
О некоторых клинических особенностях злокачественного нейролептического синдрома
Злокачественный нейролептический синдром (ЗНС) — это сравнительно редкое, опасное для жизни больного состояние, связанное с приемом антипсихотических препаратов [2, 5, 7, 15, 19, 23, 27]. Клиника его отличается полиморфизмом, причем симптомы варьируют в широких пределах у разных пациентов [12, 19]. Поэтому диагностика синдрома подчас бывает трудной даже для опытных специалистов [19].
Основные симптомы ЗНС: генерализованная мышечная ригидность; гипертермия; вегетативные сдвиги; нарушения гомеостаза; помрачение сознания с кататонической симптоматикой. Различным аспектам ЗНС посвящена обширная литература [4, 5, 7, 8, 10, 12, 14, 16, 18, 19, 23, 26, 27], хотя некоторые публикации [4, 7, 10, 26, 27] основаны на небольшом числе наблюдений.
Критерии диагностики и принципы терапии ЗНС требуют дальнейшей разработки. Это особенно важно в связи с тем, что нейролептики стали использоваться и в общесоматической медицине [22]. Для того чтобы привлечь внимание к этой проблеме, следует стремиться к тому, чтобы каждый случай ЗНС был опубликован, особенно, если клиника синдрома несет в себе черты атипичности [11]. В любом случае важно также обращать внимание врачей на ранние симптомы ЗНС [9], поскольку именно ранняя диагностика и своевременно начатое лечение могут позволить снизить смертность от этого тяжелого осложнения терапии [16, 17, 20, 21, 28].
Это особенно важно в связи с тем, что нейролептики стали использоваться и в общесоматической медицине [22]. Для того чтобы привлечь внимание к этой проблеме, следует стремиться к тому, чтобы каждый случай ЗНС был опубликован, особенно, если клиника синдрома несет в себе черты атипичности [11]. В любом случае важно также обращать внимание врачей на ранние симптомы ЗНС [9], поскольку именно ранняя диагностика и своевременно начатое лечение могут позволить снизить смертность от этого тяжелого осложнения терапии [16, 17, 20, 21, 28].
В нашем распоряжении имеются сведения о 38 больных ЗНС, 14 мужчинах и 24 женщинах в возрасте от 16 до 70 лет. Все они лечились в Областной клинической психиатрической больнице №1 (Тверь) с 1975 г. Из них 32 (84,2%) страдали шизофренией. У 13 из них (40,6%) был приступообразный тип течения, у 12 (37,5%) — непрерывно-прогредиентный, а у 7 (21,9%) — выраженный дефект (конечное состояние). В остальных случаях были другие психозы.
При анализе историй болезни были обнаружены некоторые особенности клинических проявлений ЗНС, которые ранее не были описаны в литературе. Именно эти особенности затрудняли его своевременную диагностику. Поэтому столь важно обратить на них внимание.
Именно эти особенности затрудняли его своевременную диагностику. Поэтому столь важно обратить на них внимание.
ЗНС у наших больных развивался в различные сроки после начала приема антипсихотических препаратов. Если его клиническая манифестация у большинства пациентов была довольно типичной, то в ряде случаев развитие ЗНС не укладывалось в рамки «классических» представлений, серьезно затрудняя своевременную диагностику. Приведем одно из таких наблюдений.
Больной К., 19 лет, переведен в психиатрическую больницу 04.09.85 из военного госпиталя с диагнозом: шизофрения, параноидная форма. С детства был склонен к аутизму; много читал научно-фантастической литературы. Закончил 8 классов школы и ПТУ по профессии столяр. Будучи призванным в армию, отличался дисциплинированностью, исполнительностью, замкнутостью. Состояние больного изменилось в июле 1985 г.: стал подозрительным, агрессивным, появились бредовые идеи отношения и величия. Вначале, 27.07.85 был стационирован в госпиталь, где было начато лечение аминазином (до 300 мг в сутки). После поступления в упомянутую выше психиатрическую больницу с 05.09.85 больному был назначен триседил по 2,5 мг 2 раза в день внутримышечно и этаперазин 40 мг в день в 3 приема. 1.10.85 появились жалобы на скованность и тремор рук. В связи с этим был проведен 10-дневный курс лечения циклодолом (по 2 таблетки 3 раза в день). Однако 16.10.85 вновь усилилась скованность. Триседил и этаперазин были отменены и назначен паркопан (15 мг в сутки).
После поступления в упомянутую выше психиатрическую больницу с 05.09.85 больному был назначен триседил по 2,5 мг 2 раза в день внутримышечно и этаперазин 40 мг в день в 3 приема. 1.10.85 появились жалобы на скованность и тремор рук. В связи с этим был проведен 10-дневный курс лечения циклодолом (по 2 таблетки 3 раза в день). Однако 16.10.85 вновь усилилась скованность. Триседил и этаперазин были отменены и назначен паркопан (15 мг в сутки).
Состояние больного резко ухудшилось 28.10.85. Он стал напряженным, тревожным, аутичным; появились слуховые обманы восприятия, стереотипии. Были назначены галоперидол 10 мг внутривенно капельно, трифтазин по 10 мг 3 раза в день, лазикс; гемодез (400 мл).
С 30.10.85 повысилась температура тела, достигшая гиперпиретических значений (39 °С и выше) с эпизодами инверсии температурной кривой. 31.10.85 появились боли в горле с гиперемией зева и разрыхлением миндалин. Больному был назначен пенициллин до 4 млн ЕД в сутки. Скованность оставалась достаточно выраженной. Терапевтом был поставлен диагноз: лакунарная ангина. При осмотре неврологом был констатирован выраженный нейролептический синдром. Однако это заключение осталось без внимания, еще 3 дня продолжалось активное лечение ангины, не оказавшее заметного влияния на общее состояние пациента.
Терапевтом был поставлен диагноз: лакунарная ангина. При осмотре неврологом был констатирован выраженный нейролептический синдром. Однако это заключение осталось без внимания, еще 3 дня продолжалось активное лечение ангины, не оказавшее заметного влияния на общее состояние пациента.
04.11.85 больной был в сознании, пассивно лежал в постели, с выраженной скованностью; лицо сальное, губы запекшиеся, гипергидроз; мышечный тонус повышен по экстрапирамидному типу, глотание затруднено; температура тела 39,5-40,5 °С. Пульс 140 в минуту. АД 140/100 мм рт.ст. Была начата инфузионная терапия: введение 5% раствора глюкозы до 2000 мл в сутки, гемодез 800 мл; назначены лазикс, пипольфен, димедрол, анальгетики, амидопирин.
05.11.85 температура тела достигла 41,8 °С; отмечались мышечная ригидность и гипотония. На коже появились красные пятна, расцененные как проявление аллергии. В анализе крови небольшой нейтрофилез (79%) без лейкоцитоза; СОЭ 15 мм в час. В моче белок 0,33‰, единичные лейкоциты и эритроциты; сахар крови — 7,6 ммоль/л.
Ночью 06.11.85 на высоте лихорадки (42 °С) наступил летальный исход.
Заключительный клинический диагноз: шизофрения, гипертоксический приступ; лакунарная ангина; гипостатическая пневмония. При аутопсии ангина и пневмония не были обнаружены. Патологоанатом в целом согласился с формулировкой клинического диагноза основного заболевания.
В данном наблюдении следует обратить внимание на имевшиеся к моменту появления лихорадки клинические проявления патологии зева и миндалин, что достаточно обоснованно склонило мысль консультанта-терапевта в пользу ангины и в связи с соответствующей терапией «несуществующей патологии» было упущено время для начала лечения собственно ЗНС, который был не только клинически своевременно, но и вообще не распознан (хотя этот диагноз ставился невропатологом). Целенаправленное лечение ЗНС в данном случае явно запоздало.
Заметим, что поражение верхних дыхательных путей (ринит, фарингит) было описано при использовании нейролептиков как до 1985 г. [1, 6], так и в последнее время [3, 13]. Тем не менее приходится констатировать недостаточную осведомленность лечащих врачей в этом вопросе, повлекшую за собой диагностическую ошибку, которая не могла не отразиться на течении и исходе ЗНС у описанного больного.
[1, 6], так и в последнее время [3, 13]. Тем не менее приходится констатировать недостаточную осведомленность лечащих врачей в этом вопросе, повлекшую за собой диагностическую ошибку, которая не могла не отразиться на течении и исходе ЗНС у описанного больного.
Наблюдений, сходных с описанным выше, в нашем материале было 6 (15,8%): 2 мужчин 19 и 23 лет и 4 женщины 17, 23, 50 и 56 лет. У 3 пациентов изменения в зеве расценены как ангина, также у 3 (при наличии еще и ринита) — как острая респираторная вирусная инфекция. Назначенное в этих случаях противовоспалительное лечение было неэффективным. У 2 больных одновременно наблюдалась картина аллергического дерматита (токсикодермии), являющегося характерной побочной реакцией при нейролептической терапии [3]. В 3 случаях наступил летальный исход, отчасти также связанный с запоздалой диагностикой.
Вторая клиническая особенность ЗНС касается начала фебрильного периода этого заболевания.
Принято считать, что гипертермия является кардинальным симптомом ЗНС [4, 8, 10, 12, 15, 16, 19, 23, 25, 27]. Описаны также редкие случаи атипичного ЗНС с незначительным подъемом температуры и даже вовсе без него [10, 12, 18, 20, 24, 25]. У некоторых наших больных имел место феномен, указаний на который в литературе нам найти не удалось. Речь идет о своего рода «смазанном» и «размытом» начале фебрильного периода ЗНС, когда дневная температура отличается непостоянностью — то она субфебрильная, то нормальная, с отдельными гиперпиретическими «свечками»; в течение 2-3 дней температура могла быть нормальной, затем вновь перемежающейся, часто с инверсией температурной кривой.
Описаны также редкие случаи атипичного ЗНС с незначительным подъемом температуры и даже вовсе без него [10, 12, 18, 20, 24, 25]. У некоторых наших больных имел место феномен, указаний на который в литературе нам найти не удалось. Речь идет о своего рода «смазанном» и «размытом» начале фебрильного периода ЗНС, когда дневная температура отличается непостоянностью — то она субфебрильная, то нормальная, с отдельными гиперпиретическими «свечками»; в течение 2-3 дней температура могла быть нормальной, затем вновь перемежающейся, часто с инверсией температурной кривой.
И лишь спустя 5-7, а иногда 10 и более дней лихорадка становилась постоянной. Описанное нечетко очерченное начало фебрильного периода имело место в 31,6% случаев. Иллюстрацией к сказанному служит следующее наблюдение.
Больная К., 58 лет, поступила 15.04.10 в Областную клиническую психиатрическую больницу с галлюцинаторно-параноидной симптоматикой. Было установлено, что она уже в течение 2 недель не спит, отказывается от еды, испытывает слуховые галлюцинации, высказывает бредовые идеи отношения.
Из анамнеза известно, что в детстве росла и развивалась нормально. По характеру активная, общительная.
В школе училась хорошо. Имеет незаконченное высшее техническое образование. В связи с замужеством и частыми переездами, связанными со службой мужа больной — военнослужащего, учебу бросила; ей приходилось работать на неквалифицированных должностях.
Много лет страдает артериальной гипертонией, тиреоидитом, сахарным диабетом средней степени тяжести. В возрасте 7 лет перенесла травму головы с потерей сознания, но по этому поводу не лечилась; в 1992 г. было повторное сотрясение головного мозга с последующим амбулаторным лечением. Климакс с 1998 г.
Психически заболела в феврале 2000 г. после тяжелого эмоционального стресса: нарушился сон, появились слуховые обманы восприятия и бред отношения. Впервые стационировалась в психиатрическую больницу в мае 2000 г. с диагнозом: реактивный психоз в климактерическом возрасте. Лечилась галоперидолом, аминазином, амитриптилином в среднетерапевтических дозах. К этому периоду относится дневниковая запись в истории болезни (через 3 дня после начала терапии): «Наблюдались осложнения от приема нейролептиков, купировались введением пипольфена».
К этому периоду относится дневниковая запись в истории болезни (через 3 дня после начала терапии): «Наблюдались осложнения от приема нейролептиков, купировались введением пипольфена».
Второй раз больная была госпитализирована в сентябре 2007 г. с диагнозом: деменция смешанного типа сложного генеза (сосудистого и посттравматического) с умеренно выраженными изменениями личности, параноидный синдром. Был назначен галоперидол по 1,5 мг 3 раза в день, апо-трифлуоперазин по 15 мг в сутки. После лечения в течение недели стала отмечаться скованность.
При настоящем поступлении в стационар — 15.04.10 — больной сразу была сделана внутримышечная инъекция 10 мг галоперидола, затем с 16.04.10 доза галоперидола составляла 2,5 мг в день однократно внутримышечно. Был назначен также тизерцин по 12,5 мг на ночь перорально, а с 17.04.10 — аминазин 25 мг внутримышечно 1 раз в день.
19.04.10 у больной началось аментивноподобное возбуждение с выраженным негативизмом и агрессивностью при увеличении вечерней температуры до 37,6 °С. 20.04.10 была проведена коррекция терапии. Был назначен галоперидол 2,5 мг и пирацетам 20% — 10,0 внутривенно капельно однократно в течение 5 дней, седуксен по 20 мг внутримышечно на ночь. Однако в связи с утяжелением состояния галоперидол отменен уже 22.04.10.
20.04.10 была проведена коррекция терапии. Был назначен галоперидол 2,5 мг и пирацетам 20% — 10,0 внутривенно капельно однократно в течение 5 дней, седуксен по 20 мг внутримышечно на ночь. Однако в связи с утяжелением состояния галоперидол отменен уже 22.04.10.
23.04.10 у больной появился умеренный гипертонус в конечностях, сальность лица и задержка мочи, но температура тела была нормальной. 28.04.10 пациентка была переведена в реанимационное отделение. В это время она была недоступна контакту из-за выраженных аментивно-делириозных расстройств, у нее отмечалась легкая ригидность мышц затылка, повышенный мышечный тонус. Невролог констатировал остаточные явления нейролептического синдрома; температура была субфебрильной утром и нормальной вечером. Более или менее стабильные значения температуры отмечаются лишь с 30.04.10.
Несмотря на проводимую интенсивную (в том числе — инфузионную) терапию 05.05.10 у больной развился сопор, а через сутки — кома. Лихорадка в этот период достигла гиперпиретических величин — 39,7-40,5 °С. Смерть больной наступила 07.05.10 на высоте гипертермии.
Смерть больной наступила 07.05.10 на высоте гипертермии.
Температурная кривая в периоде госпитализации представлена на рисунке.Рисунок 1. Температурная кривая больной К., 58 лет. Она характеризует смазанное (размытое) начало фебрильного периода ЗНС, о котором говорилось выше. Подобная лабильность температуры в начале фебрильного приступа ЗНС затрудняет его диагностику, внося элемент неопределенности в клиническую оценку состояния больных.
Наибольшие трудности возникают, когда атипичная температурная реакция сочетается с мышечной ригидностью экстрапирамидного типа [4, 8, 12, 14, 19, 23, 26]. Иногда, особенно при ЗНС при применении атипичных нейролептиков, мышечная ригидность выражена слабо, может отсутствовать в начале приступа или не развиваться вообще [4, 10, 18]. Приведенное наблюдение таким образом демонстрирует как раз сочетание нечеткости фебрильного периода и отсутствие значительных экстрапирамидных нарушений.
В отечественной литературе [5, 7] описан своеобразный феномен, которому не уделяется должного внимания в зарубежных публикациях. Он заключается в том, что кататоническая симптоматика, выраженность которой в процессе развития ЗНС нарастает, перекрывает экстрапирамидные нарушения и доминирует в клиническом статусе больных. На ранних этапах развития ЗНС эти особенности могут оставаться незамеченными. На нашем материале они имелись в 23,7% случаев ЗНС. В этом плане представляет интерес еще одно наблюдение, которое мы приводим ниже.
Он заключается в том, что кататоническая симптоматика, выраженность которой в процессе развития ЗНС нарастает, перекрывает экстрапирамидные нарушения и доминирует в клиническом статусе больных. На ранних этапах развития ЗНС эти особенности могут оставаться незамеченными. На нашем материале они имелись в 23,7% случаев ЗНС. В этом плане представляет интерес еще одно наблюдение, которое мы приводим ниже.
Больная К., 23 лет, была впервые госпитализирована 05.08.89 по поводу галлюцинаторно-параноидного синдрома.
Из анамнеза: наследственность здоровая. Развитие в детстве нормальное. В школе училась хорошо, особенно успешно давалась математика. Закончила 8 классов и сельскохозяйственный техникум. Замужем, имеет малолетнего ребенка. Считает, что заболела 1,5 года назад, когда перенесла послеродовый мастит. В этот период появилась необоснованная тревога, страх, нарушился сон, которые постепенно исчезли без лечения. В это время у больной, по ее словам, был диагностирован тиреотоксический «зоб».
При поступлении в больницу состояние больной характеризовалось выраженным аффективно-бредовым синдромом. В связи с этим ей было назначено внутривенное капельное введение галоперидола (1 раз в сутки). Эти вливания были сделаны 05.08.89 и 06.08.89. Но уже 07.08.89 состояние больной резко ухудшилось, перейдя в кататонический ступор с выраженными явлениями каталепсии и негативизма и изменением сознания по онейроидному типу; отмечались также симптом «зубчатого колеса» и дисфагия. Температура тела повысилась до 38,8 °С. В последующие сутки явления нейролепсии исчезли, но лихорадка сохранялась до 29.09.10 на субфебрильных цифрах с подъемами в отдельные дни до 38,5-39,9 °С. Затем температура нормализовалась.
08.08.89 был организован консилиум врачей, которые пришли к заключению о наличии у больной фебрильного приступа, развившегося при рекуррентной шизофрении (одним из аргументов в пользу этого диагноза явилось преобладание кататонической симптоматики над экстрапирамидной). Больной была назначена электросудорожная терапия (ЭСТ) и первый сеанс был проведен 08.08.89. Состояние пациентки быстро изменилось: исчезли кататонические явления и на первый план вновь выступили аффективные и бредовые расстройства. Повторный сеанс ЭСТ был проведен 11.08.89, после которого проявления психоза стали постепенно редуцироваться. Все это время (с 07.08 по 05.10) больная находилась в палате реанимации, где проводилась инфузионная терапия (в среднем до 2000 мл жидкости в сутки) и симптоматическое лечение. 31.10.89, после долечивания в обычных условиях психиатрического стационара она была выписана в удовлетворительном состоянии.
Больной была назначена электросудорожная терапия (ЭСТ) и первый сеанс был проведен 08.08.89. Состояние пациентки быстро изменилось: исчезли кататонические явления и на первый план вновь выступили аффективные и бредовые расстройства. Повторный сеанс ЭСТ был проведен 11.08.89, после которого проявления психоза стали постепенно редуцироваться. Все это время (с 07.08 по 05.10) больная находилась в палате реанимации, где проводилась инфузионная терапия (в среднем до 2000 мл жидкости в сутки) и симптоматическое лечение. 31.10.89, после долечивания в обычных условиях психиатрического стационара она была выписана в удовлетворительном состоянии.
В приведенном наблюдении быстрая редукция экстрапирамидной и кататонической симптоматики со всеми особенностями их развития затруднили постановку диагноза ЗНС, который удалось в последующие дни достаточно быстро купировать.
Из двух последних наблюдений следует, что при пароксизмах лихорадки, даже единичных и кратковременных, наблюдающихся у больных шизофренией в ходе антипсихотической терапии, всегда следует иметь в виду угрозу развития ЗНС. При этом крайне важно пытаться выявить хотя бы малейшие клинические признаки нейролептических осложнений, в частности гипер- и дискинетические расстройства, а также возможные кожные реакции (токсикодермию) [7].
При этом крайне важно пытаться выявить хотя бы малейшие клинические признаки нейролептических осложнений, в частности гипер- и дискинетические расстройства, а также возможные кожные реакции (токсикодермию) [7].
Описанные в данной статье особенности клинических проявлений ЗНС сводятся к следующему:
Проанализированы сведения о 38 психически больных (14 мужчин и 24 женщины в возрасте от 16 до 70 лет), у которых антипсихотическая терапия привела к развитию ЗНС. Выявлены некоторые не освещенные в литературе нюансы клинических проявлений ЗНС, затрудняющие его своевременную диагностику. У 6 пациентов (15,8%) поражение верхних дыхательных путей, обусловленное побочным действием нейролептиков, симулировало картину ангины или ОРВИ, уводя клиническую мысль в ложном направлении. В 31,6% случаев отмечено «смазанное» начало фебрильного периода ЗНС, что вносило элемент неопределенности в клиническую оценку состояния больных. Редукция экстрапирамидных нарушений в ходе нарастания кататонической симптоматики встретилась у 23,7% больных. Учет описанных особенностей течения ЗНС должен способствовать его своевременной диагностике и раннему началу лечения, что существенно улучшает течение и прогноз заболевания.
Учет описанных особенностей течения ЗНС должен способствовать его своевременной диагностике и раннему началу лечения, что существенно улучшает течение и прогноз заболевания.
Расширяя представления врачей об этом грозном осложнении антипсихотической терапии, указанные особенности должны способствовать его своевременной диагностике и раннему началу лечения, что существенно улучшает течение и прогноз заболевания, обусловившего назначение нейролептиков.
Злокачественный нейролептический синдром: симптомы и лечение
Обзор
Что такое злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) — редкая и опасная для жизни реакция на применение любого нейролептического препарата. Нейролептики, также известные как антипсихотические препараты, лечат и контролируют симптомы многих психических заболеваний.
ЗНС характеризуется следующим:
- Высокая лихорадка (гипертермия).
- Жесткие, ригидные мышцы, которые в конечном итоге могут привести к их разрушению.

- Измененный психический статус.
- Дисфункция вегетативной нервной системы (дисавтономия).
Вегетативная нервная система регулирует определенные процессы в организме, такие как артериальное давление и частота дыхания. Вегетативная дисфункция приводит к резким колебаниям артериального давления, чрезмерному потоотделению (вторичный гипергидроз) и чрезмерному выделению слюны (слюно).
ЗНС потенциально опасен для жизни и требует немедленной медицинской помощи в условиях стационара.
Что такое нейролептические препараты?
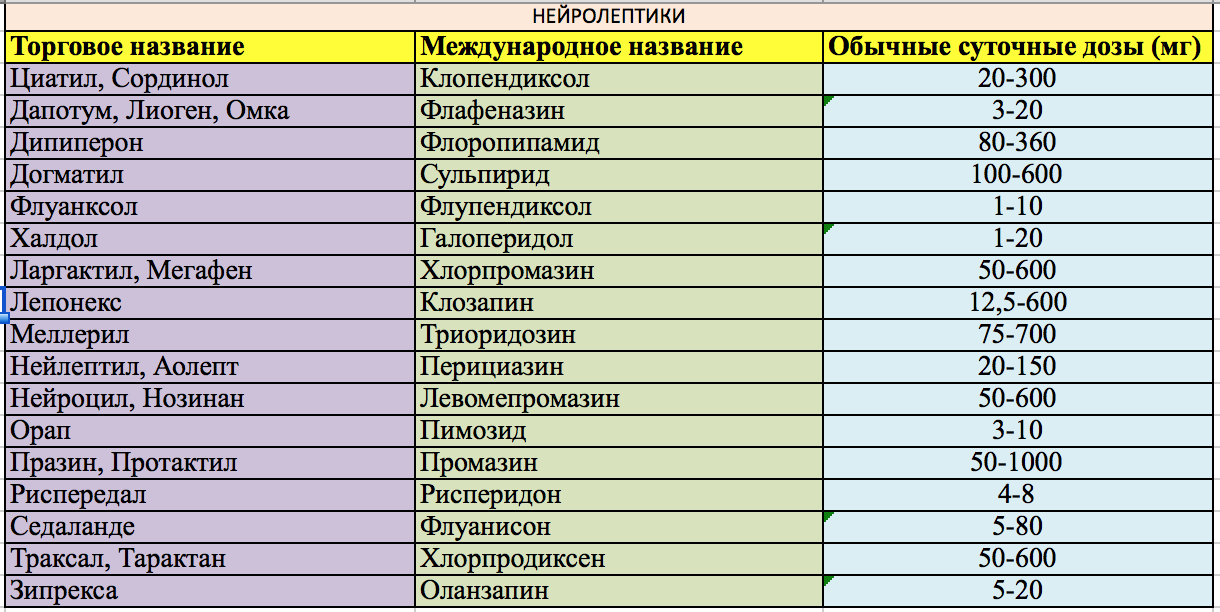
Нейролептики, также известные как нейролептики, делятся на два класса: нейролептики первого поколения, или «типичные», и нейролептики второго поколения, или «атипичные» нейролептики.
Медицинские работники назначают нейролептики первого и второго поколения при различных психоневрологических состояниях, в том числе:
- Поведенческие расстройства при деменции.
- Биполярное расстройство.

- Депрессия.
- Расстройства пищевого поведения.
- Генерализованное тревожное расстройство.
- Гериатрическое возбуждение.
- Бессонница.
- Обсессивно-компульсивное расстройство (ОКР).
- Расстройства личности.
- Посттравматическое стрессовое расстройство (ПТСР).
- Шизоаффективное расстройство.
- Шизофрения и родственные расстройства.
Какие препараты вызывают злокачественный нейролептический синдром?
Следующие препараты связаны с ЗНС:
Типичные нейролептические (антипсихотические) препараты:
- Бромперидол.
- Хлорпромазин.
- Клопентиксол.
- Флуфеназин.
- Галоперидол.
- Локсапин.
- Промазин.
- Тиоридазин.
- Тиотиксен.
- Трифлуоперазин.
Атипичные нейролептические (антипсихотические) препараты:
- Амисульприд.
- Арипипразол.

- Клозапин.
- Оланзапин.
- Кветиапин.
- Рисперидон.
- Зипразидон.
- Зотепин.
Противорвотные препараты:
- Домперидон.
- Дроперидол.
- Метоклопрамид.
- Прохлорперазин.
- Прометазин.
Дофаминергические (противопаркинсонические) препараты (от синдрома отмены):
- Амантадин.
- Агонисты дофамина.
- Леводопа.
- Толкапоне.
В чем разница между злокачественным нейролептическим синдромом и злокачественной гипертермией?
Злокачественная гипертермия является редкой и тяжелой реакцией на препараты для общей анестезии и миорелаксанты.
Общие симптомы включают мышечную ригидность, замедление/уменьшение рефлексов (гипорефлексия) и изменения кожи, включая синюшность или гиперемию.
Эти симптомы могут быть похожи на симптомы ЗНС. Однако в большинстве случаев медицинские работники могут отличить эти два состояния на основании истории болезни пострадавшего — независимо от того, подвергался ли он недавно воздействию анестетика или нейролептика.
В чем разница между злокачественным нейролептическим синдромом и серотониновым синдромом?
Серотониновый синдром вызывается серотонинергическими агентами, такими как антидепрессанты, амфетамины, антигистаминные препараты и стабилизаторы настроения. Серотониновый синдром возникает, когда в организме слишком много серотонина.
Симптомы серотонинового синдрома включают мышечную ригидность, усиление/ускорение рефлексов (гиперрефлексия), диарею, потливость, мышечные подергивания (миоклонус) и измененное психическое состояние. Высокая температура (гипертермия) и мышечная ригидность обычно менее выражены при серотониновом синдроме, чем при ЗНС.
Ваш лечащий врач может отличить серотониновый синдром от ЗНС как по истории болезни, так и по симптомам.
Кого поражает злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) может возникнуть у любого, кто принимает нейролептические (антипсихотические) препараты.
Хотя считается, что две трети случаев ЗНС возникают в течение первой недели после начала приема нейролептических препаратов, синдром может возникнуть в любое время во время лечения.
Насколько распространен злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) встречается редко. Примерно у 0,01–3,2% людей, принимающих нейролептические (антипсихотические) препараты, развивается ЗНС.
Заболеваемость снижается благодаря новым лекарствам, которые с меньшей вероятностью вызывают ЗНС, и повышению осведомленности о синдроме.
Симптомы и причины
Каковы симптомы злокачественного нейролептического синдрома?
Симптомы злокачественного нейролептического синдрома обычно развиваются в течение одного-трех дней и включают:
- Очень высокая температура (от 102 до 104 градусов по Фаренгейту).
- Нерегулярное сердцебиение (аритмия).
- Учащенное сердцебиение (тахикардия).
- Учащенное дыхание (тахипноэ).
- Мышечная ригидность (скованность).
- Измененный психический статус.
- Высокое кровяное давление или низкое кровяное давление.

- Повышенная потливость.
Если вы испытываете эти симптомы, важно позвонить по номеру 911 и получить медицинскую помощь как можно скорее.
Как нейролептики вызывают ЗНС?
Злокачественный нейролептический синдром (ЗНС) может возникнуть в результате однократного приема, повышения дозы или той же дозы нейролептических (антипсихотических) препаратов. НМС в первую очередь связан с антипсихотическими препаратами первого поколения, но может возникать, в меньшей степени, с нейролептиками второго поколения, противорвотными средствами и отменой противопаркинсонических или дофаминергических препаратов.
Ученые все еще изучают точную причину злокачественного нейролептического синдрома (ЗНС), но в настоящее время предполагается, что он вызван антагонизмом дофаминовых рецепторов D2. Дофамин — это нейротрансмиттер (химическое вещество), которое действует для передачи сообщений от одной клетки к другой. Нейролептики блокируют проникновение этого мессенджера в клетки через специфический рецептор.
Когда дофаминовые рецепторы в гипоталамусе и/или спинном мозге блокируются, это вызывает повышенную ригидность мышц. Воздействие на дофаминовые рецепторы в вашем гипоталамусе также является причиной высокой температуры, а также значительных изменений артериального давления, наблюдаемых при НМС.
Диагностика и тесты
Как диагностируется злокачественный нейролептический синдром?
Чтобы поставщики медицинских услуг могли диагностировать ЗНС, у вас должны быть все следующие симптомы или состояния:
- Вы принимаете нейролептики или внезапно прекратили прием дофаминергических препаратов.
- У вас сильная мышечная ригидность (скованность), которая вызывает разрушение мышц.
- У вас высокая температура.
- У вас изменился психический статус.
Кроме того, у вас должно быть не менее двух из следующих симптомов:
- Чрезмерное или ненормальное потоотделение.
- Затрудненное глотание.
- Недержание мочи (потеря контроля над мочевым пузырем или кишечником).

- Учащенное сердцебиение (тахикардия).
- Внезапная неспособность говорить.
- Повышенное или часто колеблющееся артериальное давление.
- Лейкоцитоз (увеличение количества лейкоцитов).
- Повышенный уровень креатинфосфокиназы (КФК) из-за распада мышц.
- Замедленные или ограниченные рефлексы (гипорефлексия).
Какие тесты будут проводиться для диагностики злокачественного нейролептического синдрома?
Ваш поставщик медицинских услуг может назначить следующие анализы, если они подозревают, что у вас злокачественный нейролептический синдром (ЗНС):
- Комплексная метаболическая панель.
- Анализ мочи.
- Газовый анализ артериальной или венозной крови. Анализ крови
- КФК (креатинфосфокиназа).
Управление и лечение
Как лечить злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) требует неотложной медицинской помощи, поэтому необходимы быстрая диагностика и лечение. Если у вас есть ЗНС, вам нужно будет получить помощь в условиях больницы — скорее всего, в отделении интенсивной терапии (ОИТ).
Если у вас есть ЗНС, вам нужно будет получить помощь в условиях больницы — скорее всего, в отделении интенсивной терапии (ОИТ).
Во всех случаях ЗНС медицинские работники прекращают использование нейролептических (антипсихотических) препаратов, вызвавших ЗНС. Лечение также включает лечение симптомов ЗНС и предотвращение осложнений. Лечение может включать:
- Поддержание кардиореспираторной стабильности с помощью искусственной вентиляции легких, антиаритмических препаратов и/или кардиостимуляторов.
- Поддержание электролитного баланса с помощью внутривенных вливаний.
- Снижение температуры с помощью охлаждающих одеял, ледяной воды и/или пакетов со льдом.
- Снижение артериального давления, если оно повышено, с помощью лекарств.
- Лечение или предотвращение образования тромбов с помощью гепарина (лекарство от тромбов).
- Предоставление лекарств, которые могут изменить состояние низкого уровня дофамина.
- Предоставление мышечных или скелетных релаксантов.

Профилактика
Каковы факторы риска развития злокачественного нейролептического синдрома?
Факторы риска развития злокачественного нейролептического синдрома (ЗНС) включают начало (начало) или увеличение дозы нейролептических (антипсихотических) препаратов. Использование более чем одного нейролептика или лития также увеличивает риск. Наконец, резкое прекращение приема дофаминергических препаратов (таких как лекарства от болезни Паркинсона) может вызвать ЗНС.
Перспективы/прогноз
Каков прогноз (перспективы) злокачественного нейролептического синдрома?
Если злокачественный нейролептический синдром (ЗНС) диагностируется быстро и проводится агрессивное и соответствующее лечение, большинство людей выздоравливают в течение от 2 до 14 дней.
Несвоевременное лечение может привести к серьезным осложнениям, таким как проблемы с мышцами, почками, сердцем и/или легкими.
ЗНС может привести к смерти, если его не лечить достаточно быстро. Показатели летальности (смерти) при НМС колеблются от 5% до 20%. Однако за последние несколько десятилетий уровень смертности улучшился благодаря осведомленности о НМС и использованию новых антипсихотических препаратов.
Показатели летальности (смерти) при НМС колеблются от 5% до 20%. Однако за последние несколько десятилетий уровень смертности улучшился благодаря осведомленности о НМС и использованию новых антипсихотических препаратов.
Многие люди могут успешно возобновить прием нейролептических (антипсихотических) препаратов под руководством лечащего врача.
Каковы осложнения злокачественного нейролептического синдрома?
К сожалению, осложнения злокачественных нейролептиков являются обычными и тяжелыми. В то время как некоторые осложнения возникают в результате характерных симптомов ЗНС и вегетативной дисфункции, другие, особенно инфекции, могут возникать в результате длительного пребывания в отделении интенсивной терапии (ОИТ).
Осложнения ЗНС включают:
- Рабдомиолиз (наиболее распространенное осложнение).
- Обезвоживание.
- Острая почечная недостаточность.
- Острая дыхательная недостаточность.
- Судороги.
- Сердечный приступ (инфаркт миокарда).

- Сгустки крови по всему телу (диссеминированное внутрисосудистое свертывание).
- Острая печеночная недостаточность.
- Пневмония.
- Сепсис.
- Инфекции мочевыводящих путей (ИМП).
- Легочная эмболия (сгусток крови в легком).
Поскольку осложнения серьезны и опасны для жизни, важно позвонить по номеру 911 и обратиться за медицинской помощью как можно скорее, если вы испытываете симптомы ЗНС. Опять же, NMS является опасным для жизни неотложным состоянием и может потребовать госпитализации в отделение интенсивной терапии.
Когда мне следует обратиться к поставщику медицинских услуг?
Если вы принимаете один или несколько нейролептиков (нейролептиков), противорвотных и/или дофаминергических (противопаркинсонических) препаратов, важно регулярно посещать своего лечащего врача, чтобы убедиться, что лекарство действует на вас. Также важно спросить своего лечащего врача о побочных эффектах лекарств, которые вы принимаете, и о симптомах, на которые следует обратить внимание.
Когда следует обратиться в отделение неотложной помощи по поводу злокачественного нейролептического синдрома?
Если вы испытываете симптомы злокачественного нейролептического синдрома (ЗНС), такие как очень высокая температура и ригидность мышц, крайне важно как можно скорее позвонить по номеру 911 или добраться до ближайшей больницы. ЗНС требует немедленного лечения и может привести к смерти, если его не лечить быстро и должным образом.
Справка из клиники Кливленда
Злокачественный нейролептический синдром (ЗНС) — это серьезное и опасное для жизни состояние, поэтому при появлении симптомов крайне важно как можно скорее обратиться за медицинской помощью. Гораздо легче лечить НМС на ранней стадии. Несмотря на то, что ЗНС встречается редко, важно поговорить со своим лечащим врачом или фармацевтом о побочных эффектах и симптомах, на которые следует обратить внимание, если вы принимаете нейролептические (антипсихотические) препараты. Они здесь, чтобы помочь вам.
Они здесь, чтобы помочь вам.
Злокачественный нейролептический синдром: симптомы и лечение
Обзор
Что такое злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) — редкая и опасная для жизни реакция на применение любого нейролептического препарата. Нейролептики, также известные как антипсихотические препараты, лечат и контролируют симптомы многих психических заболеваний.
ЗНС характеризуется следующим:
- Высокая лихорадка (гипертермия).
- Жесткие, ригидные мышцы, которые в конечном итоге могут привести к их разрушению.
- Измененный психический статус.
- Дисфункция вегетативной нервной системы (дисавтономия).
Вегетативная нервная система регулирует определенные процессы в организме, такие как артериальное давление и частота дыхания. Вегетативная дисфункция приводит к резким колебаниям артериального давления, чрезмерному потоотделению (вторичный гипергидроз) и чрезмерному выделению слюны (слюно).
ЗНС потенциально опасен для жизни и требует немедленной медицинской помощи в условиях стационара.
Что такое нейролептические препараты?
Нейролептики, также известные как нейролептики, делятся на два класса: нейролептики первого поколения, или «типичные», и нейролептики второго поколения, или «атипичные» нейролептики.
Медицинские работники назначают нейролептики первого и второго поколения при различных психоневрологических состояниях, в том числе:
- Поведенческие расстройства при деменции.
- Биполярное расстройство.
- Депрессия.
- Расстройства пищевого поведения.
- Генерализованное тревожное расстройство.
- Гериатрическое возбуждение.
- Бессонница.
- Обсессивно-компульсивное расстройство (ОКР).
- Расстройства личности.
- Посттравматическое стрессовое расстройство (ПТСР).
- Шизоаффективное расстройство.
- Шизофрения и родственные расстройства.

Какие препараты вызывают злокачественный нейролептический синдром?
Следующие препараты связаны с ЗНС:
Типичные нейролептические (антипсихотические) препараты:
- Бромперидол.
- Хлорпромазин.
- Клопентиксол.
- Флуфеназин.
- Галоперидол.
- Локсапин.
- Промазин.
- Тиоридазин.
- Тиотиксен.
- Трифлуоперазин.
Атипичные нейролептические (антипсихотические) препараты:
- Амисульприд.
- Арипипразол.
- Клозапин.
- Оланзапин.
- Кветиапин.
- Рисперидон.
- Зипразидон.
- Зотепин.
Противорвотные препараты:
- Домперидон.
- Дроперидол.
- Метоклопрамид.
- Прохлорперазин.
- Прометазин.
Дофаминергические (противопаркинсонические) препараты (от синдрома отмены):
- Амантадин.

- Агонисты дофамина.
- Леводопа.
- Толкапоне.
В чем разница между злокачественным нейролептическим синдромом и злокачественной гипертермией?
Злокачественная гипертермия является редкой и тяжелой реакцией на препараты для общей анестезии и миорелаксанты.
Общие симптомы включают мышечную ригидность, замедление/уменьшение рефлексов (гипорефлексия) и изменения кожи, включая синюшность или гиперемию.
Эти симптомы могут быть похожи на симптомы ЗНС. Однако в большинстве случаев медицинские работники могут отличить эти два состояния на основании истории болезни пострадавшего — независимо от того, подвергался ли он недавно воздействию анестетика или нейролептика.
В чем разница между злокачественным нейролептическим синдромом и серотониновым синдромом?
Серотониновый синдром вызывается серотонинергическими агентами, такими как антидепрессанты, амфетамины, антигистаминные препараты и стабилизаторы настроения. Серотониновый синдром возникает, когда в организме слишком много серотонина.
Серотониновый синдром возникает, когда в организме слишком много серотонина.
Симптомы серотонинового синдрома включают мышечную ригидность, усиление/ускорение рефлексов (гиперрефлексия), диарею, потливость, мышечные подергивания (миоклонус) и измененное психическое состояние. Высокая температура (гипертермия) и мышечная ригидность обычно менее выражены при серотониновом синдроме, чем при ЗНС.
Ваш лечащий врач может отличить серотониновый синдром от ЗНС как по истории болезни, так и по симптомам.
Кого поражает злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) может возникнуть у любого, кто принимает нейролептические (антипсихотические) препараты.
Хотя считается, что две трети случаев ЗНС возникают в течение первой недели после начала приема нейролептических препаратов, синдром может возникнуть в любое время во время лечения.
Насколько распространен злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) встречается редко. Примерно у 0,01–3,2% людей, принимающих нейролептические (антипсихотические) препараты, развивается ЗНС.
Примерно у 0,01–3,2% людей, принимающих нейролептические (антипсихотические) препараты, развивается ЗНС.
Заболеваемость снижается благодаря новым лекарствам, которые с меньшей вероятностью вызывают ЗНС, и повышению осведомленности о синдроме.
Симптомы и причины
Каковы симптомы злокачественного нейролептического синдрома?
Симптомы злокачественного нейролептического синдрома обычно развиваются в течение одного-трех дней и включают:
- Очень высокая температура (от 102 до 104 градусов по Фаренгейту).
- Нерегулярное сердцебиение (аритмия).
- Учащенное сердцебиение (тахикардия).
- Учащенное дыхание (тахипноэ).
- Мышечная ригидность (скованность).
- Измененный психический статус.
- Высокое кровяное давление или низкое кровяное давление.
- Повышенная потливость.
Если вы испытываете эти симптомы, важно позвонить по номеру 911 и получить медицинскую помощь как можно скорее.
Как нейролептики вызывают ЗНС?
Злокачественный нейролептический синдром (ЗНС) может возникнуть в результате однократного приема, повышения дозы или той же дозы нейролептических (антипсихотических) препаратов. НМС в первую очередь связан с антипсихотическими препаратами первого поколения, но может возникать, в меньшей степени, с нейролептиками второго поколения, противорвотными средствами и отменой противопаркинсонических или дофаминергических препаратов.
Ученые все еще изучают точную причину злокачественного нейролептического синдрома (ЗНС), но в настоящее время предполагается, что он вызван антагонизмом дофаминовых рецепторов D2. Дофамин — это нейротрансмиттер (химическое вещество), которое действует для передачи сообщений от одной клетки к другой. Нейролептики блокируют проникновение этого мессенджера в клетки через специфический рецептор.
Когда дофаминовые рецепторы в гипоталамусе и/или спинном мозге блокируются, это вызывает повышенную ригидность мышц. Воздействие на дофаминовые рецепторы в вашем гипоталамусе также является причиной высокой температуры, а также значительных изменений артериального давления, наблюдаемых при НМС.
Воздействие на дофаминовые рецепторы в вашем гипоталамусе также является причиной высокой температуры, а также значительных изменений артериального давления, наблюдаемых при НМС.
Диагностика и тесты
Как диагностируется злокачественный нейролептический синдром?
Чтобы поставщики медицинских услуг могли диагностировать ЗНС, у вас должны быть все следующие симптомы или состояния:
- Вы принимаете нейролептики или внезапно прекратили прием дофаминергических препаратов.
- У вас сильная мышечная ригидность (скованность), которая вызывает разрушение мышц.
- У вас высокая температура.
- У вас изменился психический статус.
Кроме того, у вас должно быть не менее двух из следующих симптомов:
- Чрезмерное или ненормальное потоотделение.
- Затрудненное глотание.
- Недержание мочи (потеря контроля над мочевым пузырем или кишечником).
- Учащенное сердцебиение (тахикардия).

- Внезапная неспособность говорить.
- Повышенное или часто колеблющееся артериальное давление.
- Лейкоцитоз (увеличение количества лейкоцитов).
- Повышенный уровень креатинфосфокиназы (КФК) из-за распада мышц.
- Замедленные или ограниченные рефлексы (гипорефлексия).
Какие тесты будут проводиться для диагностики злокачественного нейролептического синдрома?
Ваш поставщик медицинских услуг может назначить следующие анализы, если они подозревают, что у вас злокачественный нейролептический синдром (ЗНС):
- Комплексная метаболическая панель.
- Анализ мочи.
- Газовый анализ артериальной или венозной крови. Анализ крови
- КФК (креатинфосфокиназа).
Управление и лечение
Как лечить злокачественный нейролептический синдром?
Злокачественный нейролептический синдром (ЗНС) требует неотложной медицинской помощи, поэтому необходимы быстрая диагностика и лечение. Если у вас есть ЗНС, вам нужно будет получить помощь в условиях больницы — скорее всего, в отделении интенсивной терапии (ОИТ).
Если у вас есть ЗНС, вам нужно будет получить помощь в условиях больницы — скорее всего, в отделении интенсивной терапии (ОИТ).
Во всех случаях ЗНС медицинские работники прекращают использование нейролептических (антипсихотических) препаратов, вызвавших ЗНС. Лечение также включает лечение симптомов ЗНС и предотвращение осложнений. Лечение может включать:
- Поддержание кардиореспираторной стабильности с помощью искусственной вентиляции легких, антиаритмических препаратов и/или кардиостимуляторов.
- Поддержание электролитного баланса с помощью внутривенных вливаний.
- Снижение температуры с помощью охлаждающих одеял, ледяной воды и/или пакетов со льдом.
- Снижение артериального давления, если оно повышено, с помощью лекарств.
- Лечение или предотвращение образования тромбов с помощью гепарина (лекарство от тромбов).
- Предоставление лекарств, которые могут изменить состояние низкого уровня дофамина.
- Предоставление мышечных или скелетных релаксантов.

Профилактика
Каковы факторы риска развития злокачественного нейролептического синдрома?
Факторы риска развития злокачественного нейролептического синдрома (ЗНС) включают начало (начало) или увеличение дозы нейролептических (антипсихотических) препаратов. Использование более чем одного нейролептика или лития также увеличивает риск. Наконец, резкое прекращение приема дофаминергических препаратов (таких как лекарства от болезни Паркинсона) может вызвать ЗНС.
Перспективы/прогноз
Каков прогноз (перспективы) злокачественного нейролептического синдрома?
Если злокачественный нейролептический синдром (ЗНС) диагностируется быстро и проводится агрессивное и соответствующее лечение, большинство людей выздоравливают в течение от 2 до 14 дней.
Несвоевременное лечение может привести к серьезным осложнениям, таким как проблемы с мышцами, почками, сердцем и/или легкими.
ЗНС может привести к смерти, если его не лечить достаточно быстро. Показатели летальности (смерти) при НМС колеблются от 5% до 20%. Однако за последние несколько десятилетий уровень смертности улучшился благодаря осведомленности о НМС и использованию новых антипсихотических препаратов.
Показатели летальности (смерти) при НМС колеблются от 5% до 20%. Однако за последние несколько десятилетий уровень смертности улучшился благодаря осведомленности о НМС и использованию новых антипсихотических препаратов.
Многие люди могут успешно возобновить прием нейролептических (антипсихотических) препаратов под руководством лечащего врача.
Каковы осложнения злокачественного нейролептического синдрома?
К сожалению, осложнения злокачественных нейролептиков являются обычными и тяжелыми. В то время как некоторые осложнения возникают в результате характерных симптомов ЗНС и вегетативной дисфункции, другие, особенно инфекции, могут возникать в результате длительного пребывания в отделении интенсивной терапии (ОИТ).
Осложнения ЗНС включают:
- Рабдомиолиз (наиболее распространенное осложнение).
- Обезвоживание.
- Острая почечная недостаточность.
- Острая дыхательная недостаточность.
- Судороги.
- Сердечный приступ (инфаркт миокарда).

- Сгустки крови по всему телу (диссеминированное внутрисосудистое свертывание).
- Острая печеночная недостаточность.
- Пневмония.
- Сепсис.
- Инфекции мочевыводящих путей (ИМП).
- Легочная эмболия (сгусток крови в легком).
Поскольку осложнения серьезны и опасны для жизни, важно позвонить по номеру 911 и обратиться за медицинской помощью как можно скорее, если вы испытываете симптомы ЗНС. Опять же, NMS является опасным для жизни неотложным состоянием и может потребовать госпитализации в отделение интенсивной терапии.
Когда мне следует обратиться к поставщику медицинских услуг?
Если вы принимаете один или несколько нейролептиков (нейролептиков), противорвотных и/или дофаминергических (противопаркинсонических) препаратов, важно регулярно посещать своего лечащего врача, чтобы убедиться, что лекарство действует на вас. Также важно спросить своего лечащего врача о побочных эффектах лекарств, которые вы принимаете, и о симптомах, на которые следует обратить внимание.
Когда следует обратиться в отделение неотложной помощи по поводу злокачественного нейролептического синдрома?
Если вы испытываете симптомы злокачественного нейролептического синдрома (ЗНС), такие как очень высокая температура и ригидность мышц, крайне важно как можно скорее позвонить по номеру 911 или добраться до ближайшей больницы. ЗНС требует немедленного лечения и может привести к смерти, если его не лечить быстро и должным образом.
Справка из клиники Кливленда
Злокачественный нейролептический синдром (ЗНС) — это серьезное и опасное для жизни состояние, поэтому при появлении симптомов крайне важно как можно скорее обратиться за медицинской помощью. Гораздо легче лечить НМС на ранней стадии. Несмотря на то, что ЗНС встречается редко, важно поговорить со своим лечащим врачом или фармацевтом о побочных эффектах и симптомах, на которые следует обратить внимание, если вы принимаете нейролептические (антипсихотические) препараты.
 2 Лечение
2 Лечение